Диагностика и методы исследования
Глоссарий
А
-
 Активность ферментов: амилаза и
Активность ферментов: амилаза и
-
 Анализ крови на антитела
Анализ крови на антитела
-
 Анализ крови на антитела
Анализ крови на антитела
-
 Анализ крови на гормоны щитовидк
Анализ крови на гормоны щитовидк
-
 Анализ крови на гормоны щитовидн
Анализ крови на гормоны щитовидн
-
 Ангиография
Ангиография
-
 Антибиотикограмма. Что это?
Антибиотикограмма. Что это?
Б
-
 Биопсия
Биопсия
-
 Биохимические пробы печени
Биохимические пробы печени
-
Биохимический анализ - расшифров
-
 Биохимический анализ крови - зна
Биохимический анализ крови - зна
-
 Биохимический анализ крови – нор
Биохимический анализ крови – нор
-
 Бронхография. Что это такое?
Бронхография. Что это такое?
Г
Д
-
 Дерматоскопия. Что это такое?
Дерматоскопия. Что это такое?
-
 Диагностика в гинекологии
Диагностика в гинекологии
-
 Диагностика гемофилии
Диагностика гемофилии
-
 Диагностика мочевого пузыря
Диагностика мочевого пузыря
-
 Диагностика туберкулеза...
Диагностика туберкулеза...
-
 Диаскинтест
Диаскинтест
-
 Допплерометрия
Допплерометрия
-
 Допплерометрия
Допплерометрия
-
 Допплерометрия
Допплерометрия
-
 Дуоденальное зондирование
Дуоденальное зондирование
К
-
Квантифероновый тест
-
 Компьютерная томография
Компьютерная томография
-
 Компьютерная томография
Компьютерная томография
-
 Компьютерная томография...
Компьютерная томография...
-
 Коронарография (коронарная...
Коронарография (коронарная...
-
 КТ головного мозга
КТ головного мозга
-
 КТ головного мозга
КТ головного мозга
-
 КТ или МРТ – что лучше?
КТ или МРТ – что лучше?
-
 КТ легких и бронхов
КТ легких и бронхов
-
 КТ легких и бронхов
КТ легких и бронхов
-
 КТ позвоночника
КТ позвоночника
-
 КТ позвоночника
КТ позвоночника
-
 КТ почек
КТ почек
-
 КТ почек
КТ почек
-
 КТ суставов
КТ суставов
-
 КТ суставов
КТ суставов
-
 КТГ при беременности
КТГ при беременности
-
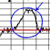 КТГ. Расшифровка
КТГ. Расшифровка
Л
М
-
 Мазок на цитологию
Мазок на цитологию
-
 Мазок – зачем он нужен?
Мазок – зачем он нужен?
-
 Маммография
Маммография
-
 Миелография
Миелография
-
 МРТ
МРТ
-
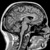 МРТ головного мозга
МРТ головного мозга
-
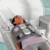 МРТ легких и бронхов
МРТ легких и бронхов
-
 МРТ легких и бронхов
МРТ легких и бронхов
-
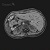 МРТ печени
МРТ печени
-
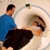 МРТ позвоночника
МРТ позвоночника
-
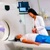 МРТ позвоночника
МРТ позвоночника
-
 МРТ почек
МРТ почек
-
 МРТ стопы
МРТ стопы
-
 МРТ стопы
МРТ стопы
-
 МРТ суставов
МРТ суставов
-
 МРТ суставов
МРТ суставов
О
-
 О чем говорят Ваши глаза?
О чем говорят Ваши глаза?
-
 Обследование гепатобилиарной сис
Обследование гепатобилиарной сис
-
 Общий анализ крови
Общий анализ крови
-
 Общий анализ крови –...
Общий анализ крови –...
-
 Общий анализ крови –...
Общий анализ крови –...
-
 Общий анализ мочи
Общий анализ мочи
-
 Онкомаркеры – расшифровка...
Онкомаркеры – расшифровка...
-
 Онкомаркеры – что это...
Онкомаркеры – что это...
-
 Ортопантомография
Ортопантомография
-
 Осмотр глазного дна
Осмотр глазного дна
-
 Осмотр глазного дна
Осмотр глазного дна
П
-
 Пахиметрия. Что это такое?
Пахиметрия. Что это такое?
-
 Пикфлоуметрия
Пикфлоуметрия
-
 Подготовка и сдача крови
Подготовка и сдача крови
-
 Показатели жирового и углеводног
Показатели жирового и углеводног
-
 Посев молока на стерильность
Посев молока на стерильность
-
 Проба Реберга
Проба Реберга
-
 Пульсоксиметрия. Что это такое?
Пульсоксиметрия. Что это такое?
Р
-
 Расшифровка кардиограммы...
Расшифровка кардиограммы...
-
 Ректороманоскопия (ректоскопия)...
Ректороманоскопия (ректоскопия)...
-
 Рентген брюшной полости. Методы
Рентген брюшной полости. Методы
-
 Рентген брюшной полости. Органы
Рентген брюшной полости. Органы
-
 Рентген грудной клетки. Диагност
Рентген грудной клетки. Диагност
-
 Рентген грудной клетки. Показани
Рентген грудной клетки. Показани
-
 Рентген желудка. Гастрит, язва
Рентген желудка. Гастрит, язва
-
 Рентген желудка. Метод
Рентген желудка. Метод
-
 Рентген кишечника. Болезни
Рентген кишечника. Болезни
-
 Рентген кишечника. Методика
Рентген кишечника. Методика
-
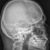 Рентген костей. Методика
Рентген костей. Методика
-
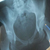 Рентген костей. Патологии
Рентген костей. Патологии
-
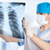 Рентген легких. Методика
Рентген легких. Методика
-
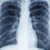 Рентген легких. Описание
Рентген легких. Описание
-
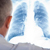 Рентген легких. Острые состояния
Рентген легких. Острые состояния
-
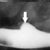 Рентген пищевода. Болезни
Рентген пищевода. Болезни
-
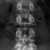 Рентген позвоночника. Заболевани
Рентген позвоночника. Заболевани
-
 Рентген позвоночника. Методика
Рентген позвоночника. Методика
-
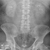 Рентген почек. Методика
Рентген почек. Методика
-
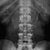 Рентген почек. Патологии
Рентген почек. Патологии
-
 Рентген стопы
Рентген стопы
-
 Рентген стопы
Рентген стопы
-
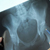 Рентген суставов. Заболевания
Рентген суставов. Заболевания
-
 Рентген суставов. Методика
Рентген суставов. Методика
-
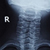 Рентген шеи. Заболевания
Рентген шеи. Заболевания
-
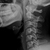 Рентген шеи. Методика
Рентген шеи. Методика
-
 Рентгенологическая диагностика...
Рентгенологическая диагностика...
-
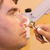 Риноскопия. Что это такое?
Риноскопия. Что это такое?
С
Т
У
-
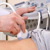 УЗИ брюшной полости
УЗИ брюшной полости
-
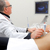 УЗИ брюшной полости. Расшифровка
УЗИ брюшной полости. Расшифровка
-
 УЗИ брюшной полости. Что это?
УЗИ брюшной полости. Что это?
-
 УЗИ желудка и пищевода
УЗИ желудка и пищевода
-
 УЗИ желудка и пищевода
УЗИ желудка и пищевода
-
 УЗИ лимфоузлов
УЗИ лимфоузлов
-
 УЗИ мочевого пузыря –...
УЗИ мочевого пузыря –...
-
 УЗИ органов малого таза
УЗИ органов малого таза
-
 УЗИ печени – что оно...
УЗИ печени – что оно...
-
 УЗИ поджелудочной железы
УЗИ поджелудочной железы
-
 УЗИ поджелудочной железы
УЗИ поджелудочной железы
-
 УЗИ почек. Методика проведения
УЗИ почек. Методика проведения
-
 УЗИ почек. Применение
УЗИ почек. Применение
-
 УЗИ почек. Расшифровка
УЗИ почек. Расшифровка
-
 УЗИ сердца (Эхо-КГ) –...
УЗИ сердца (Эхо-КГ) –...
-
 УЗИ стопы
УЗИ стопы
-
 УЗИ суставов
УЗИ суставов
-
 УЗИ суставов
УЗИ суставов
-
 УЗИ щитовидной железы
УЗИ щитовидной железы
-
 Урофлоуметрия. Что это такое?
Урофлоуметрия. Что это такое?
Ф
Х
Ц
Ч
-
 Что значит посев грудного...
Что значит посев грудного...
-
 Что показывает ирригоскопия?
Что показывает ирригоскопия?
-
 Что такое мазок из влагалища?
Что такое мазок из влагалища?
-
Что такое мазок из горла...
-
 Что такое мазок из половых...
Что такое мазок из половых...
Э
Я
- Биохимический анализ крови – что это такое?
- Что показывает биохимический анализ крови?
- Референсные значения и нормы
- Подготовка
- Как и где сдают биохимический анализ крови?
- Показатели биохимического анализа крови
- Нормы биохимического анализа крови у детей и взрослых в таблице
Биохимический анализ крови – что это такое?
 В понятие биохимического анализа крови включают целый перечень различных параметров, которые определяются в венозной крови человека. Эти параметры представляют собой концентрацию или активность разнообразных веществ, которые образуются в органах и тканях и попадают в системный кровоток. Так как такие вещества образуются и "работают" в строго определенных органах или системах, то в зависимости от их концентрации можно судить о состоянии и функциональной активности этих органов. Именно поэтому биохимический анализ крови дает довольно большой объем информации о работе и состоянии внутренних органов на основании определения содержания или активности в крови веществ, образующихся в этих органах.
В понятие биохимического анализа крови включают целый перечень различных параметров, которые определяются в венозной крови человека. Эти параметры представляют собой концентрацию или активность разнообразных веществ, которые образуются в органах и тканях и попадают в системный кровоток. Так как такие вещества образуются и "работают" в строго определенных органах или системах, то в зависимости от их концентрации можно судить о состоянии и функциональной активности этих органов. Именно поэтому биохимический анализ крови дает довольно большой объем информации о работе и состоянии внутренних органов на основании определения содержания или активности в крови веществ, образующихся в этих органах.Таким образом, очевидно, что определение различных параметров биохимического анализа крови позволяет судить о состоянии и работе внутренних органов в текущий момент времени и, соответственно, выявлять или заподазривать разнообразные заболевания на ранних стадиях, когда клинические симптомы еще отсутствуют, но нарушение работы органа уже имеется. Кроме того, на основании результатов биохимического анализа крови можно контролировать эффективность проводимой терапии или отслеживать развитие тяжелых побочных эффектов.
В комплексе биохимического анализа крови может определяться концентрация белковых соединений, веществ, образующихся в ходе реакций обмена веществ, гормонов, ионов, а также активность ферментов, обеспечивающих нормальное протекание процессов метаболизма.
Так как в биохимический анализ крови входят параметры, отражающие работу различных органов и систем, то в каждом конкретном случае врач назначает определение только тех параметров, которые отражают работу предположительно поврежденного органа. Например, если врач подозревает заболевание печени, то в биохимическом анализе крови назначается определение только параметров, отражающих состояние и работу печени, таких, как, например, билирубин, общий белок, аспартатаминотрансфераза (АсАТ), аланинаминотрансфераза (АлАТ) и т.д.
- Квантифероновый тест – общая характеристика
- Чувствительность и специфичность квантиферонового теста
- Плюсы и минусы квантиферонового теста
- Насколько квантифероновый тест может служить заменой пробе Манту и диаскинтесту
- Показания к сдаче квантиферонового теста
- Подготовка и правила сдачи анализа
- Чтение результата
- Т спот тест и квантифероновый тест
- Где сделать?
- Квантифероновый тест 2018
- Цена
Квантифероновый тест – общая характеристика
Квантифероновый тест – это лабораторный непрямой метод выявления микобактерий туберкулеза в крови человека. Непрямым метод является потому, что основан на выявлении не самих микобактерий, а продуктов, которые вырабатываются иммунными клетками в ответ на наличие в организме микробов. То есть о наличии микобактерий результаты теста позволяют судить косвенно – если в крови определяются вещества, вырабатываемые иммунными клетками в ответ на наличие микробов, то это считается подтверждением инфицирования микобактериями.
Принцип и суть квантиферонового теста довольно непросты, так как его производство включает в себя два этапа – культуральный и последующий иммуноферментный. Рассмотрим это подробнее. Во-первых, в пробирке, в которой выполняется тест, находятся три антигена микобактерий туберкулеза: ESAT-6, CFP-10, TB7.7(p4). В норме эти антигены имеются на поверхности микобактерий, и их распознает иммунная система человека, как чужеродные, запуская соответствующий ответ с выработкой антител для уничтожения "чужих", попавших в организм.
Для производства первого культурального этапа теста кровь обследуемого человека вносится в пробирку с находящимися в ней антигенами микобактерий туберкулеза. Далее кровь инкубируется при температуре 37oС в течение нескольких часов в этой пробирке, что имитирует попадание микобактерий туберкулеза в организм (только в качестве организма выступает набранная проба крови). И если в крови человека имеются микобактерии туберкулеза, то есть он был инфицирован в прошлом ими, то в процессе инкубации лимфоциты крови вырабатывают вещество, называемое гамма-интерфероном.
После завершения инкубации пробирки, содержащей смесь исследуемой крови и антигены микобактерий, начинается второй этап квантиферонового теста, который заключается в определении концентрации гамма-интерферона. Концентрация интерферона определяется методом иммуноферментного анализа (ИФА). То есть из пробирки отбирается проба плазмы и проводится ИФА на определение концентрации интерферона. Если концентрация интерферона оказывается низкой (ниже нормы), то результат анализа – отрицательный, то есть микобактерии туберкулеза в организме отсутствуют. Когда концентрация интерферона находится в пограничной области, результат считается сомнительным, то есть невозможно однозначно сказать, имеются микобактерии в организме или нет. В таких случаях рекомендуется провести другие методы диагностики или повторить тест через некоторое время. Если же концентрация интерферона оказывается высокой (выше нормы), то это свидетельствует о том, что в организме человека присутствуют микобактерии.
Однако положительный результат квантиферонового теста не означает, что человек обязательно болен туберкулезом, и в этом существенный минус анализа. Дело в том, что положительный результат свидетельствует только о том, что организм человека "знаком" с микобактериями туберкулеза, а это может означать либо наличие заболевания (то есть человек болен туберкулезом), либо перенесенный в прошлом туберкулез, либо простое инфицирование микобактериями. На практике положительный квантифероновый тест означает только инфицирование микобактериями, которое наблюдается у 90 % взрослого населения России и других стран европейской части бывшего СССР. Причем 98 % инфицированных микобактериями туберкулеза никогда в жизни не заболевают самим туберкулезом, а бактерия просто живет в организме, подобно вирусу герпеса, который, однажды попав в ткани, остается в них пожизненно. И так же, как и герпес, микобактерия в подавляющем большинстве случаев не вызывает самого заболевания, просто существуя в организме, как условно-патогенный микроб.
А квантифероновый тест не позволяет различить обычного носительства микобактерий туберкулеза (имеющегося у 90 % взрослого населения бывшего СССР) и собственно заболевания туберкулезом. Тест дает заключение только о наличии или отсутствии микобактерий туберкулеза в организме. Поэтому, если результат теста положительный, то придется пройти дополнительные обследования, чтобы врач смог выяснить, какой же процесс имеет место в конкретном случае – простое инфицирование и носительство микобактерий или же туберкулез. В качестве дополнительных к квантифероновому тесту для отличения носительства микобактерий и туберкулеза назначаются проба Манту, диаскинтест, рентген/флюорография, УЗИ, анализ мочи на микобактерии.
Таким образом, очевидно, что квантифероновый тест является малополезным для диагностики туберкулеза в большинстве случаев, так как он будет давать положительный результат у 98 % инфицированных микобактериями, но не болеющих туберкулезом. Именно поэтому по-прежнему основным методом раннего выявления туберкулеза у взрослых людей в России является ежегодная флюорография, а у детей – проба Манту и/или диаскин тест. Конечно, проба Манту и диаскин тест тоже имеют свои минусы, но они, во-первых, не так дорогостоящи, а во-вторых, не делают здоровых людей больными.
Чувствительность и специфичность квантиферонового теста
 Под чувствительностью метода понимают процент случаев, когда он дает отрицательный результат при наличии заболевания. То есть чувствительность метода – это процент ложноположительных результатов, когда квантифероновый тест дает отрицательный результат, а реальное инфицирование микобактериями туберкулеза присутствует. Для квантиферонового теста чувствительность составляет в среднем 84 %, то есть из 100 человек, которые точно инфицированы микобактериями, он покажет положительный результат (выявит наличие микобактерий в организме) у 84 человек. Соответственно, у 16 человек из 100 квантифероновый тест не выявит инфицирования микобактериями. А этот факт, увы, означает, что квантифероновый тест дает 16 % пропусков инфицирования микобактериями, а значит, анализ не слишком эффективен для массового обследования. Более того, исследование 1999 года показало (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC85534/), что квантифероновый тест дает отрицательный результат у людей, точно больных туберкулезом (даже не у просто инфицированных), почти в 25 % случаев. То есть тест не выявляет почти 25 % больных туберкулезом.
Под чувствительностью метода понимают процент случаев, когда он дает отрицательный результат при наличии заболевания. То есть чувствительность метода – это процент ложноположительных результатов, когда квантифероновый тест дает отрицательный результат, а реальное инфицирование микобактериями туберкулеза присутствует. Для квантиферонового теста чувствительность составляет в среднем 84 %, то есть из 100 человек, которые точно инфицированы микобактериями, он покажет положительный результат (выявит наличие микобактерий в организме) у 84 человек. Соответственно, у 16 человек из 100 квантифероновый тест не выявит инфицирования микобактериями. А этот факт, увы, означает, что квантифероновый тест дает 16 % пропусков инфицирования микобактериями, а значит, анализ не слишком эффективен для массового обследования. Более того, исследование 1999 года показало (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC85534/), что квантифероновый тест дает отрицательный результат у людей, точно больных туберкулезом (даже не у просто инфицированных), почти в 25 % случаев. То есть тест не выявляет почти 25 % больных туберкулезом.Под специфичностью теста понимают процент случаев, когда он дает положительный результат при отсутствии заболевания. То есть специфичность теста отражает ложноположительные результаты, когда заболевание выявляется там, где его нет. Специфичность квантиферонового теста высока – 99 %, что означает, что он выявляет инфицирование микобактериями там, где его нет, только в 1 % случаев. Как правило, подобные ложноположительные результаты обусловлены инфицированием человека видами микобактерий (M. kansasii, M. szulagai, M. marinum), которые не вызывают туберкулез никогда. Ложноположительные результаты квантиферонового теста при инфицировании нетуберкулезными микобактериями обусловлены тем, что эти виды микробов так же, как и туберкулезные микобактерии, на своей поверхности несут антигены ESAT-6, CFP-10, TB7.7(p4).
Таким образом, очевидно, что и положительный результат квантиферонового теста не является 100 % подтверждением того, что человек инфицирован микобактериями туберкулеза.
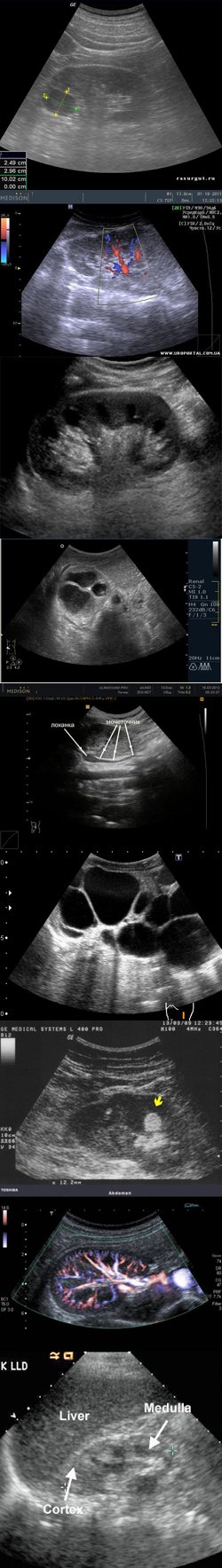
- Что такое ультразвуковое исследование (УЗИ) почек?
- Показания и противопоказания к УЗИ почек
- Методика проведения УЗИ почек
- Подготовка к УЗИ почек - (видео)
- УЗИ почек в норме у взрослых и детей. Что показывает УЗИ почек?
- Изображение на УЗИ почек при различных заболеваниях. Гидронефроз. Острая и хроническая почечная недостаточность
- Диагностика воспалительных заболеваний почек с помощью УЗИ. Гломерулонефрит. Пиелонефрит - (видео)
- Аномалии структуры и положения почек на УЗИ. Заболевания почек, сопровождающиеся образованием кист
- Мочекаменная болезнь (МКБ). Камни почек на УЗИ - (видео)
- УЗИ почек при обменных нарушениях (подагра, сахарный диабет, амилоидоз)
- Опухоли почек на УЗИ
- Расшифровка результата УЗИ почек. Заключение УЗИ почек
- Бланк заключения для УЗИ почек
- Что означает увеличенная и уменьшенная почка на УЗИ?
- Неровный контур почек на УЗИ (бугристая почка)
- Признаки диффузных изменений в почках. Общее снижение или повышение эхогенности паренхимы почек на УЗИ
- Локальные ограниченные изменения почек на УЗИ. Гиперэхогенные включения, пятна на УЗИ почек. Симптом выделяющихся пирамидок
- Изменения в области почечного синуса на УЗИ. Что означает уплотненный синус на УЗИ почек?
- Расширение чашечно-лоханочной системы (ЧЛС) на УЗИ почек. Пиелоэктазия, каликоэктазия
- Мерцающие артефакты на УЗИ
- Почему почка не видна на УЗИ?
- Может ли ошибаться УЗИ почек? Что делать, если результаты УЗИ почек хорошие, а в анализе мочи были найдены отклонения от нормы?
- Существуют ли заболевания почек, которые нельзя выявить с помощью УЗИ?
- Как обмануть УЗИ почек?
- В каких случаях необходимо совместить УЗИ почек с УЗИ других органов?
- Где сделать УЗИ почек?
Мочекаменная болезнь диагностируется с помощью различных методов, среди которых УЗИ является основным. На УЗИ почек отчетливо видны камни любого размера и химического состава. Стандартные рентгеновские методики исследования почек (экскреторная урография) не являются столь же информативными. Компьютерная и магнитно-резонансная томография дают отличную визуализацию камней и сопутствующих осложнений мочекаменной болезни, однако эти методы не так широкодоступны, как ультразвуковое исследование.
- Магнитно-резонансная томография (МРТ) легких – общая характеристика
- МРТ легких с контрастом
- МРТ легких и бронхов – целесообразность исследования
- Противопоказания к МРТ легких
- Что такое МРТ – видео
- Вредно ли делать МРТ – видео
- Виды рентгенографии легких: цифровой рентген, флюорография, компьютерный томограф – видео
- Подготовка к МРТ легких
- Как делают МРТ легких?
- МРТ легких детям
- Снимки МРТ легких
- Стоимость и учреждения, где сделать магнитно-резонансную томографию (МРТ) легких
- Подготовка к МРТ – видео
- Кальцинаты в легких: определение, причины образования, выявление, лечение и последствия – видео
- Необычные признаки рака легких – видео
Подготовка к МРТ легких
Подготовка к МРТ легких для взрослых
Подготовительные мероприятия перед МРТ легких с контрастированием и без для взрослых одинаковы, и включают в себя обязательное выполнение следующих пунктов:
- За 4 – 6 часов до проведения МРТ легких следует воздерживаться от питья и пищи, что обеспечит минимальный риск развития побочных эффектов. Последний прием пищи и питья должен состояться за 4 – 6 часов до МРТ, причем следует не плотно наедаться, и употребить легкие блюда. Если в период воздержания от питья и пищи человек страдает от нестерпимой жажды, то допускается выпить небольшое количество обычной негазированной воды.
- Минимум за сутки, а лучше за несколько дней до исследования следует отказаться от алкогольных напитков, стимулирующих "энергетиков" и наркотических веществ.
- Курящие пациенты должны воздерживаться от курения в течение минимум 4 – 6 часов до исследования, а лучше – на протяжении 12 – 24 часов.
- На протяжении нескольких дней перед МРТ легких нужно вести размеренный образ жизни, не допускать чрезмерных физических, эмоциональных и нервных нагрузок, чтобы само исследование прошло максимально комфортно.
- Если человек сильно волнуется, тревожится и не может успокоиться, то в течение нескольких дней перед исследованием ему рекомендуется принимать нерецептурные успокоительные средства, такие, как настойки пустырника, валерианы, пиона, Афобазол, гомеопатические таблетки Нервохеель, Тенотен и т.д.
- В случаях, когда запланировано МРТ с контрастированием, а человек страдает заболеваниями почек или печени, то за 1 – 3 дня до исследования следует определить в крови концентрацию креатинина и мочевины, а также значение пробы Реберга. Допуск к МРТ с контрастом осуществляется на основании результатов анализов. Если значение пробы Реберга составляет менее 30 мл/мин, а концентрация креатинина в крови выше 130 мкмоль/мл, то МРТ с контрастированием противопоказано. В остальных случаях пациента допускают до проведения исследования.
- При наличии в теле любых медицинских приспособлений следует подготовить паспорта на эти медицинские изделия, в которых врач-радиолог сможет найти точное описание материалов, использованных для изготовления имплантов, а также указания на то, являются ли они противопоказаниями для МРТ.
- В случаях, когда в теле имеются инородные предметы немедицинского назначения, такие, как пули, осколки шрапнели и др., то за несколько дней до МРТ желательно сделать рентгеновский снимок, на котором будет хорошо видно точно месторасположение таких предметов. На основании расположения инородных предметов врач определит, можно ли делать МРТ в конкретном случае.
Так как на время прохождения МРТ нужно будет убрать с одежды, из карманов и с тела любые металлические предметы (ремни с пряжками, заколки, шпильки, серьги, кольца, браслеты, ключи, мелкие деньги и т.д.), то целесообразно заранее подготовить простую, удобную одежду без металлических деталей, а также в день проведения исследования снять пирсинг, серьги, съемные зубные протезы и любые другие инородные предметы, имеющиеся на теле, так как в противном случае это придется делать в медицинском учреждении. Женщинам рекомендуется в день проведения исследования не наносить макияж, так как многие косметические средства содержат металлические частицы, которые провоцируют ожог кожи под влиянием магнитного поля.
Также оптимально подготовить некую емкость (сумку, пакет и т.д.) для вещей, которые придется снять с тела и убрать из карманов на время прохождения МРТ (ключи, зажигалки, ножи, очки, мелочь, мобильные телефоны, любые гаджеты и т.д.).).
Подготовка ребенка к МРТ легких
Подготовка детей старше 7 лет – такая же, как и для взрослых. Ребенку в течение нескольких дней перед исследованием обеспечивают размеренную жизнь без психических и физических перегрузок, а также не дают пить и есть 4 – 6 часов перед МРТ. Крайне желательно психологически подготовить ребенка к предстоящему исследованию. Для этого ребенку объясняют, что с ним будет происходить, какие ощущения он может испытывать, как себя вести во время исследования, что следует делать, если станет плохо и т.д.
- Что представляет собой рентген позвоночника?
- Показания и противопоказания к рентгенографии позвоночника. Безопасность методов лучевой диагностики - (видео)
- Методика получения рентгена позвоночника
- Лучевая анатомия позвоночника. Что показывает рентген здорового позвоночника?
- Что означают темные, светлые участки и пятна на рентгене позвоночника?
- Что видно на обзорном рентгене позвоночника в норме?
- Что видно на прицельных рентгеновских снимках позвоночника?
- Что видно на рентгене шейного отдела позвоночника с функциональными пробами?
- Оценка просвета спинномозгового канала
- Виден ли на рентгене позвоночника спинной мозг?
- Диагностика заболеваний с помощью рентгена позвоночника
- Рентген при переломах и травмах позвоночника (компрессионный перелом позвоночника)
- Сколиоз на рентгене позвоночника
- Рентген позвоночника по причине сколиоза для военно-врачебной комиссии (ВВК)
- Рентген позвоночника при туберкулезе
- Туберкулез позвоночника и легких на рентгене
- Рентген позвоночника при опухолях (рак)
- Гемангиома на рентгене позвоночника
- Дистрофические заболевания (остеохондроз, артроз) на рентгене позвоночника
- Остеохондроз на рентгене позвоночника
- Как выглядит артроз в межпозвоночных суставах на рентгене?
- Как выглядят грыжи позвоночника на рентгене?
- Какими симптомами сопровождаются остеохондроз и грыжи шейного отдела позвоночника?
- Какими симптомами сопровождаются остеохондроз и грыжи грудного отдела позвоночника?
- Какими симптомами сопровождаются остеохондроз и грыжи поясничного и крестцового отдела позвоночника?
- Где сделать (пройти) рентген позвоночника?
Позвоночник человека состоит из 32 - 34 позвонков. Он делится на отделы по анатомической локализации.
Практически все позвонки имеют одинаковое строение. Позвонки состоят из тела и дуг, ограничивающих спинномозговое отверстие. Между телами позвонков находятся межпозвоночные диски, благодаря которым предупреждается трение между позвонками во время движения, поворотов и наклонов корпуса. Кроме этого, между позвонками существуют 2 суставные поверхности в области его дуг, благодаря чему создается стабильный опорный пункт из трех точек. Позвоночник окружен каркасом из продольных связок и мышц, защищающих его от перегрузки. Они крепятся к поперечным и остистым отросткам дуг позвонков.
 Компьютерная томография (КТ) представляет собой один из наиболее информативных современных методов диагностики, осуществляющий послойное изучение внутренней структуры различных объектов, не нарушая целостности органов и тканей. Она позволяет производить изучение мельчайших структур внутренних органов, размер которых не превышает нескольких миллиметров. В основе данного метода диагностики лежит использование рентгенологического излучения для изучения структуры внутренних органов, подчиняющееся экспоненциальному закону ослабления того самого излучения.
Компьютерная томография (КТ) представляет собой один из наиболее информативных современных методов диагностики, осуществляющий послойное изучение внутренней структуры различных объектов, не нарушая целостности органов и тканей. Она позволяет производить изучение мельчайших структур внутренних органов, размер которых не превышает нескольких миллиметров. В основе данного метода диагностики лежит использование рентгенологического излучения для изучения структуры внутренних органов, подчиняющееся экспоненциальному закону ослабления того самого излучения.
- Основы рентгеновского метода. Виды рентгена суставов
- Рентгенологические и альтернативные методы диагностики патологии суставов, преимущества и недостатки
- Показания и противопоказания к проведению рентгена суставов
- Показания к рентгену суставов
- Противопоказания к рентгену суставов
- Осложнения после рентгена суставов
- Рентген суставов у детей
- Рентген при эндопротезировании сустава
- Вред от рентгена суставов. Доза облучения
- Защита от рентгеновского излучения при исследовании тазобедренного сустава
- Как часто можно делать рентген суставов?
- Подготовка и методика проведения рентгена суставов - (видео)
- Где и кем выполняется рентген суставов?
- Подготовка к проведению рентгена суставов
- Последовательность действий врача и пациента при рентгене суставов. Как делают рентген суставов?
- Особенности методики рентгена коленного сустава
- Особенности методики рентгена плечевого сустава
- Особенности методики рентгена тазобедренного сустава
- Особенности рентгена мелких суставов
- Блокада фасеточных суставов под контролем рентгена
- Рентген суставов на дому
- Рентгеноанатомия суставов. Рентгенологическая картина суставов в норме (тазобедренный, коленный, плечевой и другие)
- Диагностика заболеваний суставов с помощью рентгена. Артриты и артрозы
- Туберкулез и остеомиелит суставов. Врожденные и приобретенные аномалии суставов
- Травматические повреждения суставов на рентгене. Ложные суставы
Костно-суставный аппарат прекрасно визуализируется при помощи рентгена, а его продвинутые модификации, такие как компьютерная томография, позволяют с высокой точностью диагностировать патологии не только твердых (костей), но и мягких и окружающих тканей суставов (хрящей, связок, сухожилий, мышц, синовиального слоя, суставной капсулы, суставной сумки, сосудов и нервов).
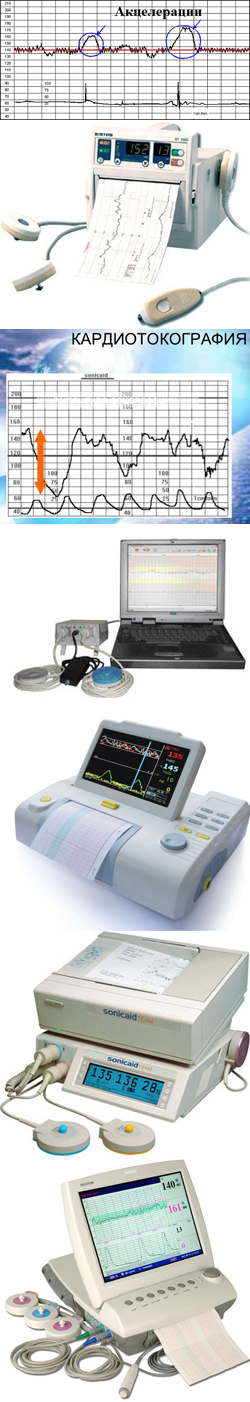
- Записаться на КТГ (кардиотокографию)
- Что значит КТГ (кардиотокография)?
- Когда и для чего нужно исследование КТГ при беременности (показания)?
- Как правильно подготовиться перед КТГ?
- Как проходит процедура КТГ?
- Значения и показатели графика КТГ, расшифровка и оценка результатов
- Базальный ритм (частота сердечных сокращений плода)
- Низкая и высокая вариабельность ритма (размах ЧСС, осцилляции)
- Акцелерации и децелерации
- Норма шевелений плода в час (почему на КТГ ребенок не шевелится?)
- Можно ли увидеть тонус матки при КТГ?
- Что обозначают проценты на мониторе КТГ?
- Как выглядят схватки (сокращения матки) на КТГ?
- Покажет ли КТГ тренировочные (ложные) схватки?
- Что означает синусоидальный ритм на КТГ?
- Что означает STV (short-term variation)?
- Оценка КТГ по баллам (по шкале Фишера, Кребса)
- Оценка КТГ по ФИГО (FIGO)
- Критерии Доуза-Редмана
- Почему на КТГ пишет «критерии не соблюдены»?
- ПСП (показатель состояния плода) на КТГ (начальные и выраженные нарушения)
- Что значит положительный и отрицательный нестрессовый тест при КТГ?
- Что покажет КТГ, если ребенок спит?
- Можно ли по КТГ определить приближение родов?
- Можно ли по КТГ определить пол ребенка?
- Значения и показатели КТГ, интерпретация и оценка результатов при различных патологиях
- Высокое, учащенное сердцебиение плода (тахикардия)
- Брадикардия
- Монотонное сердцебиение плода
- Признаки гипоксии плода
- Что покажет КТГ при обвитии пуповины вокруг шеи плода?
- КТГ при маловодии
- Покажет ли КТГ подтекание околоплодных вод?
- Вредна ли КТГ (может ли нанести вред матери или плоду)?
- Можно ли купить (взять в аренду) домашний аппарат КТГ?
- Где (в какой клинике, женской консультации) можно сделать КТГ?
При КТГ оцениваются:
- базальный ритм;
- вариабельность ритма;
- акцелерации;
- децелерации;
- количество шевелений плода;
- сокращения матки.
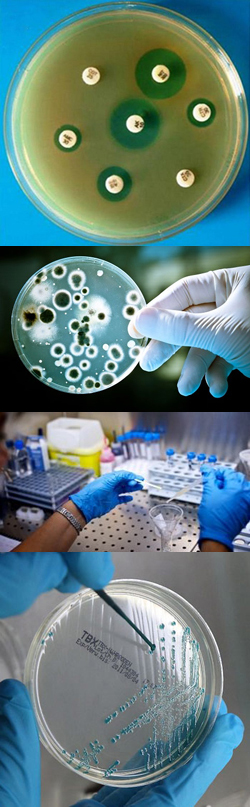
- Антибиотикограмма. Что это такое?
- Антибиотикограмма. Консультация специалиста - (видео)
- Показания к антибиотикограмме
- Забор материала для антибиотикограммы
- Антибиотикограмма и посев – это одно и то же?
- Методика проведения антибиотикограммы
- Где сделать антибиотикограмму?
Чтобы понять цель данного исследования и его суть, нужны определенные знания о бактериальных инфекциях и о методах их лечения. Бактерии – это клеточные формы жизни, которые могут проникать в человеческий организм и начинать размножаться в нем. Некоторые бактерии живут в человеческом организме постоянно, при этом не вызывая никаких заболеваний (они называются непатогенными). В то же время, другие бактерии могут поражать различные ткани и органы, приводя к развитию инфекционных заболеваний.
Для лечения инфекционных заболеваний, вызванных бактериями, применяются антибиотики. Антибиотики – это натуральные или искусственно синтезированные вещества, которые обладают способностью разрушать бактерии или же прерывать процесс их размножения (деления), тем самым, способствуя их выведению из организма больного человека.

- Что за процедура спирометрия? Краткая характеристика
- Цель спирометрии
- ФВД спирометрия
- Спирометрия и спирография
- Показания к спирометрии
- Противопоказания к спирометрии
- Показатели (данные) спирометрии
- Подготовка к спирометрии
- Как проводится спирометрия (методика исследования)
- Спирометрия: функция внешнего дыхания (ЖЕЛ, ФЖЕЛ, МВЛ) – видео
- Норма спирометрии
- Расшифровка (оценка) спирометрии
- Спирометрия у детей
- Спирометрия с пробой
- Спирометрия при астме, ХОБЛ и фиброзе
- Пикфлоуметрия и спирометрия
- Где сделать спирометрию?
- Цена спирометрии
- Диагностика бронхиальной астмы: симптомы и признаки, спирография и спирометрия, рентген и др. (комментарии врача) – видео
- Три дыхательных теста: тест на алкогольное опьянение, спирометрия (пикфлоуметрия), уреазный тест – видео
- Дыхательная система человека – видео
- Механизм дыхания и жизненная емкость легких – видео
Что за процедура спирометрия? Краткая характеристика
Итак, спирометрия представляет собой метод функциональной диагностики, предназначенный для оценки функции внешнего дыхания за счет измерения объемов и скорости движения воздуха во время совершения дыхательных движений в покое и при напряжении. То есть во время спирометрии человек выполняет обычные, спокойные вдохи и выдохи, вдохи и выдохи с силой, вдохи и выдохи после того, как основной вдох или выдох уже был сделан, и во время выполнения таких дыхательных маневров специальный прибор (спирометр) регистрирует объем и скорость потока воздуха, попадающего в легкие и выдыхаемого из них. Последующая оценка таких дыхательных объемов и скоростей потока воздуха позволяет оценить состояние и функцию внешнего дыхания.
Функция же внешнего дыхания состоит в вентиляции легких воздухом и осуществлении газообмена, когда в крови снижается содержание углекислого газа и повышается – кислорода. Комплекс органов, обеспечивающих функцию внешнего дыхания, называется системной внешнего дыхания, и состоит из легких, малого круга кровообращения, грудной клетки, дыхательной мускулатуры (межреберные мышцы, диафрагма и т.д.) и дыхательного центра в головном мозге. Если развиваются нарушения работы любого органа системы внешнего дыхания, то это может приводить к дыхательной недостаточности. Спирометрия же позволяет комплексно оценить, насколько нормальна функция внешнего дыхания, осуществляемая системой внешнего дыхания, и как она соответствует потребностям организма.
Исследование функции внешнего дыхания в ходе спирометрии может применяться при широчайшем спектре показаний, так как его результаты позволяют на ранних этапах выявлять патологию бронхолегочной системы, нервно-мышечные заболевания, оценивать динамику развития патологии, эффективность терапии, а также состояние пациента в процессе реабилитации, медицинской экспертизы (например, военных, спортсменов, работающих с вредными веществами и т.д.). Кроме того, оценка функции внешнего дыхания необходима для подбора оптимального режима искусственной вентиляции легких (ИВЛ), а также решения вопроса о том, какой вид наркоза можно давать пациенту на предстоящей операции.
 Различные заболевания, протекающие с нарушением функции внешнего дыхания (ХОБЛ, астма, эмфизема, обструктивный бронхит и т.д.), проявляются сходными симптомами, такими, как одышка, кашель и т.д. Однако причины и механизм развития этих симптомов могут кардинально отличаться. А ведь именно знание верных причин и механизмов развития заболевания позволяет врачу назначить максимально эффективное лечение в каждом конкретном случае. Спирометрия, дающая возможность оценить функцию внешнего дыхания и характер имеющихся в ней нарушений, дает возможность установить именно тип недостаточности внешнего дыхания и механизм его развития. Так, в настоящее время, в зависимости от ведущего механизма повреждения, выделяют следующие типы нарушений дыхательной функции:
Различные заболевания, протекающие с нарушением функции внешнего дыхания (ХОБЛ, астма, эмфизема, обструктивный бронхит и т.д.), проявляются сходными симптомами, такими, как одышка, кашель и т.д. Однако причины и механизм развития этих симптомов могут кардинально отличаться. А ведь именно знание верных причин и механизмов развития заболевания позволяет врачу назначить максимально эффективное лечение в каждом конкретном случае. Спирометрия, дающая возможность оценить функцию внешнего дыхания и характер имеющихся в ней нарушений, дает возможность установить именно тип недостаточности внешнего дыхания и механизм его развития. Так, в настоящее время, в зависимости от ведущего механизма повреждения, выделяют следующие типы нарушений дыхательной функции:- Обструктивный тип, обусловленный нарушением прохождения струи воздуха по бронхам (например, при спазме, отеке или воспалительной инфильтрации бронхов, при большом количестве вязкой мокроты в бронхах, при деформации бронхов, при коллапсе бронхов на выдохе);
- Рестриктивный тип, обусловленный уменьшением площади альвеол легких или низкой растяжимостью легочной ткани (например, на фоне пневмосклероза, удалении части легкого в ходе операции, ателектазе, заболеваниях плевры, ненормальной форме грудной клетки, нарушении работы дыхательной мускулатуры, сердечной недостаточности и т.д.);
- Смешанный тип, когда имеется комбинация и обструктивных, и рестриктивных изменений в тканях дыхательных органов.
Спирометрия позволяет выявлять и обструктивные, и рестриктивные типы нарушения дыхания, а также отличать одни от других, и, соответственно, назначать наиболее эффективное лечение, делать правильные прогнозы по течению патологии и т.д.
В заключении спирометрии указывается наличие, степень выраженности и динамика обструктивного и рестриктивного типов нарушений функции внешнего дыхания. Однако одного заключения спирометрии недостаточно для постановки диагноза. Ведь итоговые результаты спирометрии анализируются лечащим врачом в сочетании с симптоматикой, данными других обследований, и только на основании этих совокупных данных выставляется диагноз и назначается лечение. Если данные спирометрии не совпадают с симптомами и результатами других исследований, то назначается углубленное обследование пациента с целью уточнения диагноза и характера имеющихся нарушений.
Цель спирометрии
Спирометрия проводится с целью ранней диагностики нарушений дыхательной функции, уточнения заболевания, протекающего с расстройством дыхания, а также для оценки эффективности проводимой терапии и реабилитационных мероприятий. Кроме того, спирометрия может применяться для прогноза дальнейшего течения заболевания, выбора метода наркоза и ИВЛ (искусственной вентиляции легких), оценки трудоспособности, контроля за состоянием здоровья людей, работающих с вредными веществами на производстве. То есть основная цель спирометрии – это оценки состоятельности работы органов, обеспечивающих нормальное дыхание.
ФВД спирометрия
Термин "ФВД спирометрия" не совсем верный, так как аббревиатура "ФВД" расшифровывается, как функция внешнего дыхания. А функция внешнего дыхания – это то, что оценивается при помощи метода спирометрии.
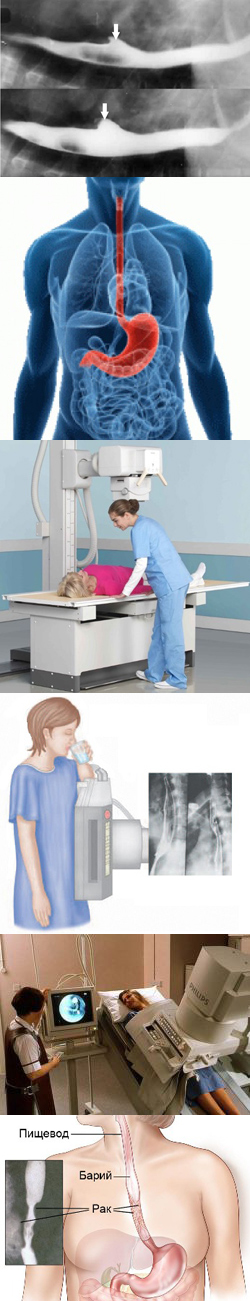
- Основы рентгеновского исследования желудка и пищевода
- Показания и противопоказания к рентгену желудка и пищевода
- Процедура проведения рентгена желудка и пищевода
- Подготовка к рентгену желудка и пищевода
- Анатомические особенности пищевода. Изображение пищевода на рентгене
- Рентгенологическое исследование желудка. Анатомия и лучевое изображение здорового желудка
- Анатомические особенности желудка. Отделы желудка
- Форма желудка на рентгене
- Газовый пузырь желудка на рентгене
- Функции желудка. Исследование с помощью рентгеновского метода
- Строение стенки желудка. Рентгеновское изображение рельефа слизистой оболочки желудка
- Исследование моторной функции желудка с помощью рентгена
- Диагностика заболеваний пищевода с помощью рентгена - (видео)
- Грыжа пищеводного отверстия диафрагмы на рентгене
- Рентгенодиагностика инородных тел в пищеводе
- Ожог пищевода на рентгене
- Дискинезии пищевода. Гастроэзофагеальный рефлюкс на рентгеновском снимке
- Рентгеновская диагностика воспаления пищевода. Рефлюкс-эзофагит. Язва пищевода
- Рентгенологические признаки приобретенного стеноза пищевода. Стриктуры пищевода
- Перфорация пищевода на рентгене
- Рентгенодиагностика новообразований пищевода. Доброкачественные опухоли пищевода
- Диагностика рака пищевода с помощью рентгена
- Аномалии пищевода на рентгене
- Аномалии желудка на рентгене. Рентгенодиагностика функциональных нарушений желудка
- Диагностика острого и хронического гастрита с помощью рентгена - (видео)
- Диагностика язвенной болезни и опухолевых образований желудка с помощью рентгена
- Где сделать рентген желудка и пищевода?
Для выявления патологических изменений пищевода врачам необходимо знать, как он должен выглядеть на рентгене в норме. Например, в пищеводе имеются физиологические участки сужения и расширения, которые опытный врач умеет отличить от патологических изменений, которые свидетельствуют о заболеваниях. Рентгеноанатомическое деление органа на сегменты помогает в описании точного уровня, на котором находится инородное тело, опухоль или язвенный дефект пищевода.
- Общая характеристика метода УЗИ
- Как и когда производят УЗИ желудка и пищевода?
- Картина УЗИ желудка и пищевода
- Патология желудка и пищевода на УЗИ
- Где делают УЗИ желудка и пищевода? Стоимость исследования
- УЗИ и гастроскопия в диагностике рака желудка – видео
- Упражнения при грыже пищевода – видео
- 9 вещей, которые категорически нельзя делать на голодный желудок – видео
- Народная медицина при ГЭРБ (гастроэзофагеальной рефлюксной болезни) – видео
- Диагностика ГЭРБ (гастроэзофагеальной рефлюксной болезни) – видео
- Самостоятельная диагностика гастрита и язвы – видео
- Пищевод Барретта, как осложнение ГЭРБ и предвестник рака – видео
Картина УЗИ желудка и пищевода
Чтобы хорошо ориентироваться в результатах УЗИ желудка и пищевода, необходимо, в первую очередь, знать анатомию этих органов, которую мы в краткой форме приведем ниже.
Анатомия желудка и пищевода
Пищевод представляет собой полую трубку, продолжающуюся от глотки до желудка. Пищевод условно делится на три части – верхнюю, среднюю и нижнюю трети, причем границами каждой части являются физиологические сужения органа. Так, верхняя треть пищевода начинается от глотки и продолжается до уровня второго физиологического сужения, которое лежит на уровне разделения трахеи на правый и левый главный бронх. Средняя треть пищевода (грудная часть) продолжается от второго физиологического сужения до уровня диафрагмы. Наконец, нижняя треть пищевода (брюшная часть) протягивается от уровня диафрагмы и до его соединения с желудком.
Желудок располагается в верхней часть брюшной полости между пищеводом и двенадцатиперстной кишкой (см. рисунок 1). Область соединения желудка с пищеводом называется кардиальной частью (или просто кардией), верхняя часть – дном желудка. Ниже дна расположено тело желудка, которое переходит в пилорическую (привратниковую) часть. Пилорическая часть, в свою очередь, состоит из привратниковой пещеры (синуса) и канала привратника. Кардия, дно и тело желудка образуют пищеварительный мешок, а пещера и канал привратника – эвакуаторный канал.
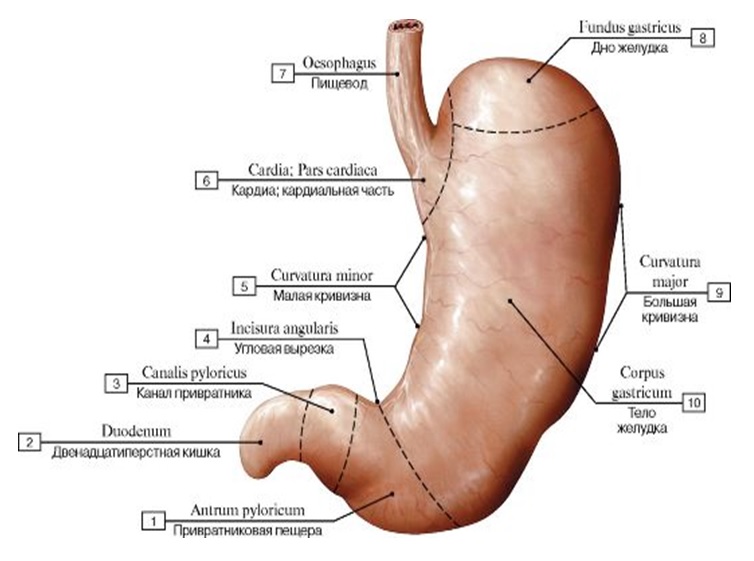
Рисунок 1 – Строение желудка.
В самом желудке выделяют переднюю и заднюю стенки. Передняя стенка желудка контактирует с диафрагмой, передней брюшной стенкой и нижней частью печени. Задняя стенка желудка прилежит к аорте, поджелудочной железе, селезенке, верхнему полюсу левой почки и левому надпочечнику, частично к диафрагме и поперечной ободочной кишке. На передней стенке желудка расположена малая кривизна, а на задней – большая кривизна. Форма желудка бывает различной в зависимости от возраста, пола, его расположения, наполнения, функционального состояния. Однако в норме желудок чаще всего имеет форму либо рога, либо крючка.
Размеры желудка также варьируют – его длина в норме составляет 20 – 25 см, ширина – 12 – 14 см, длина малой кривизны – 18 – 19 см, длина большой кривизны – 45 – 56 см, толщина стенки – 2 – 5 см, а емкость – 1,5 – 3 литра.
- Показатели воспаления
- Показатели повреждения сердца
- Пигменты и желчные кислоты
- Показатели остеопороза
- Гомоцистеин
- Мочевина
- Мочевая кислота
- Креатинин
Показатели воспаления
Альфа-2-макроглобулин
 Альфа-2-макроглобулин представляет собой белок, вырабатывающийся в печени и выполняющий функцию транспортировки факторов роста и биологически активных веществ, а также остановки свертывания крови, растворения тромбов, прекращения работы комплемента. Кроме того, белок участвует в воспалительных и иммунных реакциях, обеспечивает снижение иммунитета при беременности. Врачи в практической деятельности используют определение концентрации альфа-2-макроглобулина в качестве маркера фиброза печени и опухолей простаты.
Альфа-2-макроглобулин представляет собой белок, вырабатывающийся в печени и выполняющий функцию транспортировки факторов роста и биологически активных веществ, а также остановки свертывания крови, растворения тромбов, прекращения работы комплемента. Кроме того, белок участвует в воспалительных и иммунных реакциях, обеспечивает снижение иммунитета при беременности. Врачи в практической деятельности используют определение концентрации альфа-2-макроглобулина в качестве маркера фиброза печени и опухолей простаты.Показаниями для определения концентрации альфа-2-макроглобулина являются следующие состояния:
- Оценка риска фиброза печени у людей, страдающих хроническими заболеваниями этого органа;
- Заболевания почек;
- Панкреатит;
- Язвенная болезнь двенадцатиперстной кишки.
В норме концентрация альфа-2-макроглобулина у мужчин старше 30 лет составляет 1,5 – 3,5 г/л, а у женщин старше 30 лет – 1,75 – 4,2 г/л. У взрослых 18 – 30 лет нормальный уровень альфа-2-макроглобулина у женщин составляет 1,58 – 4,1 г/л, а у мужчин – 1,5 – 3,7 г/л. У детей 1 – 10 лет нормальная концентрация данного белка составляет 2,0 – 5,8 г/л, а у подростков 11 – 18 лет – 1,6 – 5,1 г/л.
Повышение уровня альфа-2-макроглобулина в крови наблюдается при следующих состояниях:
- Хронические заболевания печени (гепатит, цирроз);
- Сахарный диабет;
- Нефротический синдром;
- Псориаз;
- Острый панкреатит;
- Злокачественные опухоли;
- Беременность;
- Дефицит альфа-1-антитрипсина;
- Инфаркт мозга;
- Физические нагрузки;
- Прием эстрогеновых гормонов.
- Метод компьютерной томографии
- Виды КТ
- Чем многослойная томография лучше спиральной?
- Показания к КТ
- Противопоказания к КТ
- Подготовка к КТ
- КТ мозга
- КТ легких
- КТ брюшной полости
- КТ позвоночника
- КТ почек
- КТ грудной клетки
- КТ придаточных пазух носа и носа
- Побочные реакции организма на процедуру КТ
Метод компьютерной томографии
Процедура осуществляется с помощью томографа – прибора, в котором одновременно используются электронные и механические составляющие. Процедура томографии проходит в три стадии:
1. Направленные рентгеновские лучи сканируют поверхность объекта, попадая на особые датчики, передающие полученную картину в прибор.
2. Прибор перерабатывает данные в цифровой формат. Как только компьютер получает данные одного сканирования, тут же выполняется следующее сканирование под другим ракурсом. Длительность сканирования одного слоя 3 секунды.
3. Получив данные со всех датчиков, компьютер анализирует их и выдает графическое изображение исследуемого органа. Врач может увеличить любой фрагмент изображения для более тщательного изучения.
- Магнитно-резонансная томография позвоночника – общая характеристика
- Характеристика МРТ различных отделов позвоночника
- Магнитно-резонансная томография позвоночника с контрастированием
- Когда делают МРТ позвоночника?
- Противопоказания к магнитно-резонансной томографии позвоночника
- МРТ – что это такое? Каким образом получают изображения органов путем магнитно-резонансной томографии – видео
- Польза йоги для спины и позвоночника. Сколиоз, остеохондроз, грыжа позвоночника и йога – видео
- Подготовка к магнитно-резонансной томографии позвоночника
- Как делают МРТ позвоночника?
- Результаты МРТ позвоночника
- Диагностика рассеянного склероза: МРТ, КТ, ЭЭГ, рентген, исследования, анализ крови – видео
- Исследования при ревматоидном артрите: МРТ, рентген, УЗИ. Ревматический и ревматоидный артриты – видео
- КТ или МРТ позвоночника?
- Где сделать МРТ позвоночника? Стоимость исследования
Подготовка к магнитно-резонансной томографии позвоночника
Подготовка взрослых к МРТ
Подготовка к МРТ с контрастированием и без контраста одинакова, и включает в себя выполнение следующих действий:
- Отказ от приема пищи и напитков в течение 4 – 6 часов до исследования. То есть последний раз поесть и попить можно за 4 – 6 часов до МРТ, причем пища должна быть легкой. В случаях, когда мучит нестерпимая жажда, допускается питие небольшого количества чистой негазированной воды.
- За несколько дней до исследования (минимум за сутки) следует отказаться от употребления алкогольных напитков, так называемых "энергетиков", а также наркотиков. Курящие пациенты также должны отказаться от курения за 4 – 6 часов до МРТ, а лучше – за 12 – 24 часа до исследования.
- Чтобы исследование прошло максимально спокойно, желательно в качестве подготовки к нему в течение нескольких дней вести размеренный образ жизни, сохраняя хорошее расположение духа и не допуская чрезмерных физических, нервных и эмоциональных нагрузок.
- Если человек сильно волнуется перед исследованием, ему не удается избавиться от собственных страхов и сильной тревожности, то в течение нескольких дней до МРТ нужно принимать нерецептурные успокоительные препараты, такие, как, например, настойка пустырника, валерианы, пиона, гомеопатические таблетки Нервохеель и т.д.
- Если человеку предстоит МРТ с контрастированием, а он страдает тяжелыми заболеваниями печени или почек (в том числе имеет пересаженную печень), то за несколько дней до исследования следует сдать анализы крови на концентрацию креатинина и мочевины, а также пробу Реберга. Данные анализы позволяют оценить функциональную активность почек и, в зависимости от их результатов, врач или разрешит применение контрастных веществ, или не разрешит. Запрет на введение контрастов действует, когда проба Реберга менее 30 мл/мин, а креатинин в крови выше 130 мкмоль/мл.
- Если у человека имеются любые медицинские приспособления в теле (кардиостимуляторы, протезы суставов, импланты и проч.), то следует подготовить и взять с собой на МРТ паспорт к ним. В паспорте радиолог сможет прочесть, из каких материалов изготовлены приспособления, и безопасны ли они для МРТ. Если паспорт к подобным приспособлениям утерян, то придется на словах рассказать радиологу все, что о них известно.
- Если у человека в теле имеются попавшие туда инородные предметы, например, пули, осколки шрапнели и др., то рекомендуется за несколько дней перед МРТ сделать обычный рентген, чтобы врач смог увидеть их точное расположение и решить, безопасно ли проводить исследование.
Поскольку для прохождения МРТ нужно будет убрать все металлические предметы с тела и из одежды, то разумно заранее подобрать предметы гардероба, не содержащие металлических частей. Можно подготовить халат на пластмассовых пуговицах или пижаму, в которые пациент переоденется на время производства МРТ позвоночника. Вполне целесообразно самостоятельно и заранее удалить пирсинг, снять серьги, съемные зубные протезы и любые другие инородные предметы, имеющиеся на теле, иначе это придется делать в медицинском учреждении. Женщинам рекомендуется не наносить макияж в день производства МРТ, так как декоративная косметика может содержать частицы металла, которые способны приводить к развитию ожога под влиянием магнитного поля в ходе МРТ.
Кроме того, заранее желательно подготовить емкость (сумку, пакет, коробку и т.д.), в которую можно будет сложить все вещи, вынимаемые из карманов на время прохождения МРТ (например, ключи, зажигалки, ножи, очки, мелочь, мобильные телефоны, гаджеты и т.д.).
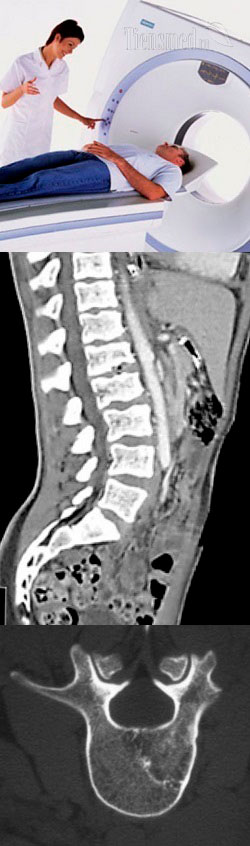
- Компьютерная томография (КТ) позвоночника – общая характеристика и суть исследования
- Виды КТ позвоночника
- Компьютерная томография позвоночника с контрастированием
- Показания к компьютерной томографии позвоночника
- Противопоказания к компьютерной томографии позвоночника
- Компьютерная томография, рентген, УЗИ, МРТ: описание методов исследования – видео
- Облучение при рентгене: риски, дозы, техника безопасности – видео
- Что важно знать о КТ, УЗИ и МРТ – видео
- Подготовка к компьютерной томографии (КТ) позвоночника (поясничного, грудного, шейного и крестцового отделов)
- Как делают компьютерную томографию (КТ) позвоночника?
- Результаты КТ позвоночника
- КТ или МРТ позвоночника – чем отличаются, что лучше?
- В чем разница между КТ и МРТ – видео
- КТ позвоночника (поясничный, грудной, шейный, крестцовый отделы) – цена
- Где можно сделать КТ легких?
- Как правильно пройти компьютерную томографию – видео
Подготовка к компьютерной томографии (КТ) позвоночника (поясничного, грудного, шейного и крестцового отделов)
Подготовка к КТ без контраста взрослых и детей старше 7 лет
Если компьютерная томография любого отдела или всего позвоночника без контрастирования назначена взрослому или ребенку старше 7 лет, то никакой особенной подготовки не требуется. Нужно просто в течение нескольких дней перед исследованием вести обычный размеренный образ жизни, не допускать физических и психоэмоциональных перегрузок, не злоупотреблять алкогольными напитками. Ребенка нужно психологически подготовить, рассказав ему о предстоящей процедуре с описанием того, что его положат на кушетку, которая будет задвигаться в гентри, и т.д. Желательно приходить на исследование на голодный желудок, чтобы период воздержания от приема пищи составлял 4 – 6 часов.
Подготовка к КТ без контраста детей младше 7 лет
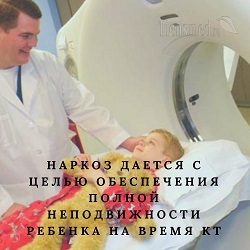 В случаях, когда ребенку младше 7 лет назначена компьютерная томография позвоночника, следует в качестве подготовки к исследованию не кормить и не поить его в течение 12 часов до проведения КТ. Такое длительное голодание необходимо для того, чтобы не было осложнений наркоза, который дают детям младше 7 лет на время проведения компьютерной томографии, чтобы малыши могли пролежать необходимое время спокойно и совершенно неподвижно. Наркоз дается именно с целью обеспечения полной неподвижности малыша на время обследования. А ведь именно соблюдение неподвижности является залогом получения качественных и информативных снимков.
В случаях, когда ребенку младше 7 лет назначена компьютерная томография позвоночника, следует в качестве подготовки к исследованию не кормить и не поить его в течение 12 часов до проведения КТ. Такое длительное голодание необходимо для того, чтобы не было осложнений наркоза, который дают детям младше 7 лет на время проведения компьютерной томографии, чтобы малыши могли пролежать необходимое время спокойно и совершенно неподвижно. Наркоз дается именно с целью обеспечения полной неподвижности малыша на время обследования. А ведь именно соблюдение неподвижности является залогом получения качественных и информативных снимков.В некоторых медицинских учреждениях практикуют проведение томографии позвоночника детям младше 7 лет во время сна. Для того, чтобы ребенок спал в момент томографии, родителям ставят задачу не давать спать малышу в течение 12 – 20 часов перед исследованием. Благодаря лишению сна ребенок выматывается, легко и быстро засыпает прямо на кушетке томографа и крепко спит в течение всего времени обследования, что и обеспечивает отличное качество высокоинформативных снимков.
Подготовка детей и взрослых к КТ с контрастированием
Если человеку назначена компьютерная томография любого отдела или всего позвоночника с контрастированием, то необходимо провести более сложную подготовку.
Какие сдать анализы и отменить лекарства? Так, в первую очередь, всем людям нужно отменить прием нефротоксичных (токсичных для почек) лекарственных препаратов. Прием Метформина, Дипиридамола, нестероидных противовоспалительных средств (Аспирин, Ибупрофен, Нимесулид, Кетанов, Парацетамол, Диклофенак, Индометацин и др.), антибиотиков группы аминогликозидов (Левомицетин и др.) отменяют за 2 суток до томографии и возобновляют их применение не ранее, чем через 48 часов после введения контрастного вещества. Прием мочегонных средств (Фуросемид, Маннит, Гипотиазид, Верошпирон, Индапамид и т.д.) и ингибиторов ацетилхолинэстеразы (Галантамин, Нивалин, Донепезил, Алзепил, Ипидакрин, Нейромидин и т.д.) отменяют за сутки до томографии и возобновляют применение не ранее, чем через 24 часа после введения контрастного препарата.
В обязательном порядке за 4 – 5 дней до даты проведения КТ с контрастом сдается анализ крови на концентрацию креатинина и проба Реберга, которые позволяют оценить функцию почек. Если концентрация креатинина и проба Реберга в норме, и у человека отсутствуют противопоказания к КТ с контрастированием, то подготовка к томографии на этом заканчивается. Нужно будет только в день исследования пить много жидкости (не менее 1,5 – 2 литров), чтобы ускорить выведение контрастных средств из организма и уменьшить их повреждающее действие на почки.
- Что значит КТГ (кардиотокография)?
- Когда и для чего нужно исследование КТГ при беременности (показания)?
- Обязательно ли делать КТГ при беременности и можно ли от нее отказаться?
- Когда (на какой неделе беременности) делают первую КТГ?
- Как часто делают КТГ беременным женщинам и можно ли делать ее каждый день?
- Что покажет КТГ при беременности двойней?
- Зачем делают анализ КТГ в роддоме (в родах)?
- Делается ли КТГ головного мозга?
- Делают ли КТГ новорожденному?
- Как правильно подготовиться перед КТГ?
- Как проходит процедура КТГ?
- Значения и показатели графика КТГ, расшифровка и оценка результатов
- Значения и показатели КТГ, интерпретация и оценка результатов при различных патологиях
- Где (в какой клинике, женской консультации) можно сделать КТГ?
Суть метода заключается в том, что с помощью специальных датчиков производится регистрация частоты сердечных сокращений плода, а также частоты и силы сокращений матки (в которой находится плод). Регистрируемые изменения записываются на специальной бумаге, а их изучение позволяет врачу оценить состояние плода.
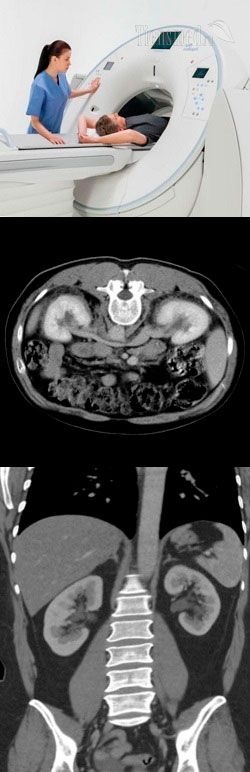
- Компьютерная томография (КТ) почек – общая характеристика метода и что показывает
- Разновидности компьютерной томографии почек
- Компьютерная томография (КТ) почек с контрастированием (с контрастом, с контрастным веществом)
- Однофотонная эмиссионная компьютерная томография почек
- Показания к компьютерной томографии почек
- Противопоказания к компьютерной томографии почек
- 15 признаков больных почек – видео
- КТ и МРТ: показания и противопоказания – видео
- Как правильно пройти компьютерную томографию почек – видео
- Компьютерная томография (КТ) почек с контрастированием и без контраста – подготовка
- Можно ли кушать перед компьютерной томографией почек
- Как делается компьютерная томография (КТ) почек
- Компьютерная томография (КТ) почек ребенку
- Где сделать компьютерную томографию (КТ) почек?
- Норма компьютерной томографии почек
- Расшифровка компьютерной томографии почек
- МРТ или КТ почек – как выбрать, что лучше?
- В чем разница между КТ и МРТ – видео
- Компьютерная томография (КТ) почек (с контрастированием и без) – цена
- Что убивает почки: красное мясо, задержка мочеиспускания, ожирение и неправильная гигиена – видео
- Почечная колика: как она развивается и проявляется, как ее успокоить. Профилактика. Как удаляют камни из почек – видео
Компьютерная томография (КТ) почек с контрастированием и без контраста – подготовка
Если ребенку старше 7 лет или взрослому человеку предстоит пройти компьютерную томографию почек без контрастирования, то особой, специальной подготовки к ней не требуется. В обязательном порядке нужно не курить и не кушать в течение 4 – 6 часов до исследования, а пить можно только чистую негазированную воду. В течение 1 – 2 дней до исследования следует исключить физические и психоэмоциональные перегрузки. Если человек страдает заболеваниями пищеварительного тракта, то также в течение двух суток перед исследованием нужно соблюдать диету, которая уменьшает газообразование в кишечнике, чтобы на снимках раздутые кишечные петли не ухудшали четкость изображения почек. Диета заключается в исключении из рациона продуктов и напитков, вызывающих повышенное газообразование в кишечнике, таких, как алкоголь, газированная вода, молоко, молочные продукты, свежие овощи, фрукты, бобовые, пряности, отрубной хлеб, каши из цельного зерна и т.д. Другой подготовки к компьютерной томографии почек без контрастирования не требуется.
Если ребенку или взрослому назначена компьютерная томография почек с контрастированием, то следует отменить прием следующих лекарственных средств:
- За 48 часов до исследования отменяют прием препаратов, токсичных для почек, таких, как Метформин, Дипиридамол, нестероидные противовоспалительные средства (Аспирин, Ибупрофен, Нимесулид, Кетанов, Парацетамол, Диклофенак, Индометацин и др.), антибиотики группы аминогликозидов (Левомицетин и др.). Прием этих лекарств возобновляют минимум через 48 часов после проведения КТ почек с контрастом.
- За 24 часа до исследования отменяют прием мочегонных препаратов (например, Фуросемид, Маннит, Верошпирон, Индапамид и др.) и ингибиторов ацетилхолинэстеразы (Галантамин, Нивалин, Донепезил, Алзепил, Ипидакрин, Нейромидин и т.д.). Возобновить прием этих лекарств можно минимум через 24 – 48 часов после КТ.
Кроме того, всем взрослым и детям перед КТ с контрастированием в обязательном порядке за 4 – 5 дней до исследования следует сдать анализ крови на концентрацию креатинина и пробу Реберга для оценки функциональной состоятельности почек. Далее, если у человека нет противопоказаний к КТ почек с контрастированием и результаты анализов на креатинин и пробу Реберга нормальны, то подготовка к исследованию на этом закончена. Но в случаях, когда у человека имеются противопоказания к КТ с контрастированием или результаты анализов не в норме (креатинин повышен более 130 мкмоль/л, а значение пробы Реберга менее 25 мл/мин), то придется перед исследованием пройти дополнительную медикаментозную подготовку, направленную на профилактику осложнений со стороны почек и щитовидной железы.
Медикаментозная подготовка к КТ почек с контрастированием заключается в приеме определенных лекарственных препаратов, дозировки и перечень которых определяется тем, какое именно противопоказание имеется у человека и какие значения имеют анализы на креатинин и пробу Реберга.
Если в прошлом у человека были тяжелые аллергические реакции на йодсодержащие контрастные препараты, то медикаментозная подготовка к КТ почек с контрастированием проводится следующим образом. За 12 часов и за 2 часа до исследования нужно принять глюкокортикоидные гормоны – или Метилпреднизолон в дозе 40 – 50 мг, или Гидрокортизон в дозе 250 мг, или Дексаметазон в дозе 10 мг (любой препарат на выбор). За 2 часа до исследования внутривенно следует ввести 50 мг Ранитидина или 300 мг Циметидина (любой препарат на выбор). Непосредственно перед исследованием внутривенно вводят либо 50 мг Дифенгидрамина, либо 2 мг Клемастина.
Когда у человека имеется заболевание щитовидной железы, тогда медикаментозная подготовка заключается в приеме Тиамазола (одна стандартная доза) и перхлората натрия (три суточные дозы). Прием обоих препаратов начинают за сутки до исследования и продолжают после проведения КТ почек с контрастом еще в течение 28 дней для Тиамазола, и 8 – 14 дней для перхлората натрия.
- Рентгеновский метод диагностики. Виды рентгеновского исследования костей
- Показания и противопоказания рентгена костей скелета
- Подготовка к рентгену костей
- Методики рентгеновского исследования костей
- Что видно на рентгене костей скелета в норме? Как выглядят на рентгене отдельные кости? - (видео)
- Строение костей. Классификация костей скелета. Губчатое, компактное вещество, костный мозг на рентгене
- Рентгеноанатомия трубчатых костей (большая и малая берцовые, плечевые, бедренные кости)
- Рентгеноанатомия плоских костей. Рентген костей таза (подвздошная, седалищная, лобковая кость)
- Рентген костей предплечья. Лучевая кость, локтевая кость
- Рентгеноанатомия костей кисти
- Рентгеноанатомия костей стопы. Пяточная кость, таранная кость, кости плюсны
- Рентген костей черепа. Височная кость
- Заболевания костей, диагностируемые с помощью рентгена. Периостит. Остеомиелит
- Затенения и просветления в костях на рентгеновском снимке
- Основные признаки заболеваний костей на рентгеновском снимке
- Рентгенологическая картина изменения структуры кости. Остеопороз. Остеосклероз
- Разрушение кости. Остеолиз, остеодеструкция, остеонекроз
- Рентгеновская картина изменения контуров кости. Экзостозы костей
- Изменения контуров кости. Периостит. Изменения надкостницы кости на рентгене
- Острый и хронический остеомиелит. Рентгенологические признаки
- Травматические повреждения костей. Диагностика переломов с помощью рентгена
- Переломы костей. Прямые рентгенологические признаки переломов
- Косвенные рентгенологические признаки переломов костей
- Рентгенологическая диагностика неполных переломов
- Рентген сросшейся кости после перелома. Отклонения от нормального заживления кости после перелома
- Рентгенологические признаки переломов костей у детей (по типу «зеленой веточки»)
- Туберкулез кости. Рентгенологические признаки
- Диагностика опухолей и опухолеподобных заболеваний костей с помощью рентгена. Где можно сделать рентген костей?
- Рентгенодиагностика доброкачественных опухолей костей (остеома, хондрома, гемангиома)
- Рентгенологическая картина злокачественных опухолей костей (рак, метастазы, саркома)
- Рентгенодиагностика хондродисплазии костей
- Рентгенодиагностика фиброзной дисплазии костей
- Асептический некроз головки бедренной кости. Рентгенологическая картина
- Остеохондропатия пяточной кости (болезнь Хаглунда-Шинца)
- Где сделать рентген костей?
Знание того, как выглядят кости на рентгене в норме, помогает врачам установить диагноз заболевания костей по отличиям на рентгеновском снимке. В норме любые кости должны оставлять на рентгеновском снимке тень равномерной плотности с четкими ровными границами. Некоторые кости могут выглядеть несколько иначе из-за наличия воздухоносных полостей или наложения теней других костей.
- Что такое липидограмма?
- Расшифровка липидограммы - (видео)
- Норма липидограммы у мужчин и женщин
- Для чего делают липидограмму? - (видео)
- Где можно сделать липидограмму?
В основе липидограммы лежат как процессы обмена жиров в организме человека, так и состояние организма в целом. Так, поступая вместе с пищей жиры, подлежат перевариванию и усваиванию. Однако уже эти процессы зависят от состояния слизистой оболочки, от наличия в организме необходимых элементов витаминов и коферментов.
Таким образом, обмен жиров состоит из нескольких взаимосвязанных процессов, происходящих в организме.