- Основы рентгеновского исследования. Виды рентгена почек
- Виды рентгена почек с введением контрастных веществ. Контрастные вещества, применяющиеся при рентгене почек
- Показания и противопоказания к рентгену почек
- Методика проведения рентгена почек
- Подготовка к проведению рентгена почек
- Рентгеновская картина почек в норме. Лучевое исследование органов мочевыводящей системы
- Мочекаменная болезнь. Острая почечная колика. Диагностика с помощью рентгена - (видео)
- Воспалительные заболевания почек. Острая и хроническая почечная недостаточность
- Аномалии почек на рентгене. Опухоли почек
- Где сделать рентген почек?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Рентгеновская картина почек в норме. Лучевое исследование органов мочевыводящей системы
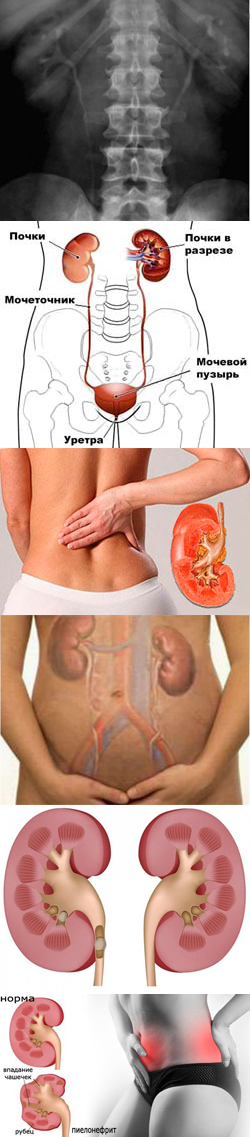
 Рентген почек может быть выполнен в соответствии с различными техниками. Анатомические особенности почек являются обоснованием к применению определенных методик рентгена. Почки совместно с органами брюшной полости обладают низкой естественной контрастностью, из-за чего существенно ограничивается возможность применения обзорной рентгенографии почек. С помощью обзорной рентгенографии невозможно обнаружить внутреннюю структуру почек, ее паренхиму, полости, содержащие первичную мочу, а также мочеточники.
Рентген почек может быть выполнен в соответствии с различными техниками. Анатомические особенности почек являются обоснованием к применению определенных методик рентгена. Почки совместно с органами брюшной полости обладают низкой естественной контрастностью, из-за чего существенно ограничивается возможность применения обзорной рентгенографии почек. С помощью обзорной рентгенографии невозможно обнаружить внутреннюю структуру почек, ее паренхиму, полости, содержащие первичную мочу, а также мочеточники.Для того чтобы обнаружить патологию перечисленных структур, проводятся такие исследования как экскреторная урография и компьютерная томография (КТ) почек. Данные методы очень хорошо отображают анатомию почек, что особенно важно при постановке дифференциального диагноза. Практически всегда при анализе рентгеновского снимка сравнивается состояние обеих почек, так как считается, что одна поражение почек в большинстве случаев происходит несимметрично.
Рентгеновское исследование почек часто проводится совместно с исследованием мочеточников и мочевого пузыря. Почки, мочеточники и мочевой пузырь тесно взаимосвязаны в составе мочевыделительной системы. Патология одного из перечисленных органов может привести к поражению других компонентов системы. Кроме функционального единства их объединяет легкость одновременного обследования с помощью контрастных веществ.
Анатомические особенности почек
Почка – парный орган мочевыделительной системы. Их роль заключается в выведении излишков жидкости, минеральных солей и продуктов обмена веществ из крови и из организма в целом. Почки находятся по бокам от позвоночника в поясничной области, на уровне последнего ребра и несколько ниже его. Почка обладает бобовидной формой, длиной от 10 до 12 сантиметров и обращена своей выпуклостью кнаружи. Почка – орган со сложным строением, он включает как плотную клеточную паренхиму, так и полости, в которых скапливается первичная моча.В строении почки различают следующие структуры:
- Фиброзная капсула. Окружает почку практически полностью и отделяет ее от соседних органов. Является относительно плотной, служит естественным барьером, защищающим как от механических воздействий, так и от возможного проникновения бактерий. Толщина капсулы почек составляет порядка 0,2 мм.
- Оболочка из гладкой мускулатуры. Ее роль заключается в том, что при сокращении мышечных волокон несколько увеличивается давление сосудов почек и увеличивается фильтрация.
- Паренхима почек. Паренхима почек структурно разделена на две части - мозговое и корковое вещество. В корковом слое происходит начальный этап фильтрации крови, здесь расположены сосудистые клубочки нефронов - функциональной почечной единицы. В мозговом слое находятся петли нефронов, чья роль заключается в концентрации мочи, обратном всасывании некоторых элементов.
- Чашечно-лоханочная система. Представляет собой полостную систему, которая включает как более мелкие (чашечки), так и более крупные (лоханки) емкости. В них скапливается моча, образовавшаяся после фильтрации крови в почечной паренхиме. Чашечно-лоханочная система обладает непостоянным просветом, который зависит от функционального состояния почек и даже степени активности человека.
- Почечные ворота. Ворота почки расположены в центральной части и находятся ближе всего к позвоночнику. В данной области находятся почечная артерия, вена, а также мочеточники.
Рентгеновская картина почек на обзорном снимке в норме
Почки изучаются с помощью различных рентгеновских методов, из которых наиболее простым является обзорный рентгеновский снимок. Для его выполнения достаточно провести обзорный рентген брюшной полости. К сожалению, из-за того, что паренхима почек обладает низкой естественной контрастностью, обзорный снимок в основном подходит только для исследования размеров и формы почек.На обзорном рентгене почки имеют однородную структуру, которая по оттенку почти не отличается от печени или поясничных мышц. Почки на рентгене сохраняют бобовидную форму, все их контуры выпуклые, за исключением внутренней стороны. Длина почки сопоставима с длиной трех поясничных позвонков, а поперечный размер в среднем равен 50 – 60 мм. Соотношение длины почки к ее ширине на рентгеновском снимке равно 2:1.
Обзорная рентгенограмма почек выполняется на рентгеновской пленке размером 30 см на 40 см. На обзорной рентгенограмме оценивают положение почек относительно нижних ребер и гребней подвздошных костей. Тень почек в норме накладывается на тень нижних двух ребер. Левая почка делится последним ребром на две равные части, в то время как правая почка пересечена последним ребром в верхней ее трети. Таким образом, левая почка расположена несколько выше правой. Почки расположены на 3 – 5 см выше подвздошных костей, формирующих кости таза.
Изменение размеров, контуров, положения почек, а также однородности их структуры говорит об аномалиях или заболеваниях почек. Исследовать паренхиму или чашечно-лоханочную систему на обзорном снимке не удается. Для этого применяют различные способы введения контрастных веществ.
Исследование чашечно-лоханочной системы почек с помощью рентгена
Чашечно-лоханочная система почек в обычном свете рентгеновских лучей не дает изображения на рентгеновской пленке. Это связано с тем, что жидкость, которая наполняет чашечно-лоханочную систему, почти не задерживает рентгеновские лучи. В то же время, состояние чашечно-лоханочной системы дает наиболее важную диагностическую информацию о функциональном состоянии почек и проходимости мочевыводящих путей. Для того чтобы увидеть данные полости, на рентгене их заполняют разнообразными контрастными веществами, которые позволяют оценить их размеры и другие параметры.Чашечно-лоханочная система состоит из следующих элементов:
- Малые чашки. Расположены в 2 ряда между пирамидами мозгового вещества. Их количество составляет от 6 до 20 штук. Малые чашки имеют вид воронки, впадающей в большие чашки.
- Большие чашки. В больших чашках различают основание, шейку и верхушку. Их количество составляет от 3 до 5, диаметр больших чашек не должен превышать 5 – 7 мм.
- Лоханка. Находится между большими чашками и мочеточником, может иметь различную форму и размеры.
Выделяют следующие рентгенологические виды чашечно-лоханочной системы:
- Ампулярная (внепочечная). В этом случае лоханка имеет большие размеры, емкость от 10 до 12 мл.
- Ветвистая (внутрипочечная). Такой тип строения отличается большим количеством чашечек, в то время как лоханка имеет малые размеры и емкость от 3 до 5 мл.
- Смешанная. Характеризуется средними размерами чашечек и лоханок.
По рентгенограмме оценивают рено-кортикальный индекс. Он представляет собой соотношение площади чашечно-лоханочной системы к общей площади паренхимы почки и в норме равен 0,32 - 0,35. При деформации, связанной со сморщиванием почки (нефросклерозом) или расширением чашечно-лоханочной системы (гидронефрозом), данный индекс увеличивается.
Рентген почек и мочеточников
На обзорном рентгеновском снимке мочеточники не видны. При контрастном исследовании почек всегда исследуются мочеточники. Это связано с тем, что камни, опухоли и другие образования могут располагаться именно в мочеточниках, что, в свою очередь, негативно влияет на состояние почек. Мочеточник в норме имеет длину 25 – 30 см, ширину просвета 1 – 8 мм, а также три изгиба, в которых находятся места физиологического сужения.Мочеточник обладает сужением на следующих уровнях:
- соединение лоханки и мочеточника;
- уровень входа в таз;
- уровень копчика.
Рентген почек и мочевого пузыря
Мочевой пузырь можно увидеть на обзорном рентгеновском снимке в случае его хорошей наполненности. В этом случае он выглядит как округлая тень в области тазового кольца. Также мочевой пузырь исследуется с применением контрастного вещества (метод цистографии). С помощью рентгеновских методов исследуется целостность мочевого пузыря, отсутствие пузырно-мочеточниковых свищей, опухолей и камней в мочевом пузыре.В норме тень мочевого пузыря должна быть однородной, с четким непрерывным контуром. При появлении опухолей или камней в контуре мочевого пузыря обнаруживаются различные дефекты наполнения. Мочевой пузырь может иметь различные размеры, однако при введении в него около 250 мл контрастного вещества его диаметр составляет от 8 до 12 сантиметров.
Мочекаменная болезнь. Острая почечная колика. Диагностика с помощью рентгена
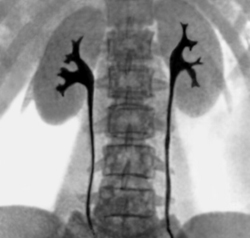
 Мочекаменная болезнь встречается по данным статистики у 5 процентов населения. Мочекаменной болезни подвержены люди всех возрастов, это заболевание существенно снижает качество жизни. Из-за мочекаменной болезни могут внезапно начинаться болевые приступы почечной колики, повышается риск инфекций мочевыводящих путей.
Мочекаменная болезнь встречается по данным статистики у 5 процентов населения. Мочекаменной болезни подвержены люди всех возрастов, это заболевание существенно снижает качество жизни. Из-за мочекаменной болезни могут внезапно начинаться болевые приступы почечной колики, повышается риск инфекций мочевыводящих путей.Мочекаменная болезнь связана с внешними и внутренними факторами. Сниженная физическая активность, употребление малого количества питьевой воды, врожденные и приобретенные заболевания мочевых путей – все это в определенной степени может привести к образованию камней в почках.
Рентгенологические методы очень хорошо подходят для обнаружения мочекаменной болезни и ее осложнений.
Большинство камней оставляют на рентгеновском снимке отчетливую тень, что помогает их выявить практически во всех случаях. Рентгеновские методы также используются, для того чтобы направлять инструмент на пути к камню при его удалении без хирургических разрезов.
Мочекаменная болезнь. Камни почек на рентгене
Мочекаменная болезнь – заболевание, при котором вследствие нарушения химического баланса мочи происходит образование камней в мочевыводящих путях. Камни могут находиться как в почках, так и в мочеточниках или мочевом пузыре. Камни могут состоять из разных веществ, что обусловлено механизмом их образования и составом первичной мочи.Выделяют следующие виды камней при мочекаменной болезни:
- органические конкременты (ураты, цистиновые, ксантиновые, холестериновые камни);
- неорганические конкременты (фосфаты, оксалаты кальция).
Первым среди всех исследований выполняется обзорный рентген брюшной полости. 90 процентов камней в почках состоят из неорганических веществ и являются рентгеноконтрастными. Это означает, что на рентгеновском снимке можно обнаружить тени почечных камней разнообразной формы и размеров. При локализации в мочеточнике они являются овальными или круглыми, камни лоханок и чашечек могут быть треугольными, коралловидными или обычной округлой формы.
Иногда бывает сложно определить принадлежность камней к мочевыводящим путям, например, при их локализации в мочеточнике. Иногда они скрываются при наложении на тень костей скелета. В таких случаях выполняют экскреторную урографию. На экскреторной урографии можно обнаружить заполнение мочевыводящих путей до уровня, на котором находится камень, а также расширение чашечно-лоханочной системы. Если камни состоят из неконтрастных соединений, на их месте выявляется дефект наполнения.
Мочекаменная болезнь опасна своими осложнениями. Так, присоединение вторичной инфекции может привести к пиелонефриту, циститу, уретриту. В длительной перспективе мочекаменная болезнь приводит к гидронефрозу и хронической почечной недостаточности. Среди острых осложнений мочекаменной болезни необходимо отметить почечную колику.
Острая почечная колика. Диагностика с помощью рентгеновских методов
Острая почечная колика является неотложным состоянием, которое встречается при мочекаменной болезни. Острая почечная колика происходит в результате внезапного закрытия просвета мочевыводящих путей камнем. При этом чашечно-лоханочная система сильно растягивается, что вызывает довольно сильные боли. Боль также обусловлена спастическим сокращением стенки мочеточника.При почечной колике больной очень беспокоен и не может найти себе места от боли. Диагностика при данном состоянии проводится в срочном порядке и подразумевает обнаружение камня с помощью ультразвукового метода или обзорной рентгенографии. Проведение экскреторной урографии не дает результатов, поскольку в результате закупорки мочевыводящих путей фильтрация в пораженной почке практически останавливается. Наиболее чувствительным и специфичным методом диагностики является компьютерная томография почек и мочевыводящих путей.
Для того чтобы разрушить камень, применяются различные механические аппараты. Такая методика носит название литотрипсии. Эта техника может проводиться под контролем ультразвукового аппарата или рентгеноскопии. Раньше для удаления камней при острой почечной колике приходилось прибегать к хирургическим операциям.
Первая помощь до приезда врачей при острой почечной колике включает следующие мероприятия:
- прием обезболивающих препаратов (ибупрофен, баралгин);
- прием препаратов, снимающих спазм мочевыводящих путей (дротаверин);
- локальное и общее тепло (грелка на поясницу или горячая ванна).
Гидронефроз. Увеличение размеров почки на рентгене
Гидронефроз представляет собой состояние, при котором происходит постепенное уменьшение паренхимы почек из-за повышенного давления чашечно-лоханочной системы, наполненной избыточным количеством мочи. Атрофия паренхимы почки связана с нарушением кровоснабжения в ней и замещением функциональных клеток на соединительную ткань.Гидронефроз наступает в результате следующих причин:
- обструкция мочеточников при мочекаменной болезни;
- рубцовые сужения мочевыводящих путей;
- аномалии мочевыводящих путей;
- травмы и повреждения мочевыводящих путей.
- начальный гидронефроз – стойкое расширение чашечно-лоханочной системы;
- выраженный гидронефроз – расширение чашечек и лоханок, сочетающееся со снижением функции почек;
- терминальное состояние – атрофия почечной паренхимы и хроническая почечная недостаточность.
При вторичном гидронефрозе также обнаруживается причина, которая привела к его появлению (камень, рубцовое сужение мочеточника и др.). Иногда экскреторная урография проводится с использованием диуретиков (мочегонных препаратов). Это позволяет получить более тугое наполнение чашечно-лоханочной системы и оценить ее эластичность и способность к расширению.
Травмы почек на рентгене. Ушиб, разрыв, контузия почки
Травмы почек составляют около 2 процентов всех повреждений человеческого тела. Повреждения почек могут быть открытыми и закрытыми. Открытые травмы имеют сообщение с внешней средой, в то время как закрытые могут открываться только во внутреннюю среду организма. В зависимости от характера травмы проводятся диагностические процедуры и оказание помощи.Закрытые травмы почек могут быть следующих видов:
- ушиб почки (приводит к образованию небольших кровоизлияний);
- субкапсулярный разрыв (сопровождается образованием гематомы внутри почки);
- разрыв капсулы почки;
- размозжение почки;
- отрыв мочеточника или сосудистой ножки.
- колотые;
- резаные;
- огнестрельные;
- осколочные и др.
Воспалительные заболевания почек. Острая и хроническая почечная недостаточность
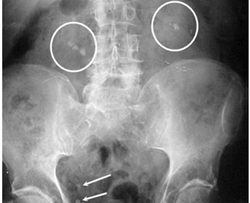
 Воспалительные заболевания почек могут развиваться вследствие различных причин. Наиболее часто они связаны с воспалительными заболеваниями других локализаций, таких как ангина, тонзиллит, цистит, фурункулы и абсцессы кожи. Бактерии могут попадать с током крови в почки из любых очагов хронической инфекции. Их размножение в паренхиме или чашечно-лоханочной системе почек приводит к воспалению, быстрому или постепенному снижению почечных функций.
Воспалительные заболевания почек могут развиваться вследствие различных причин. Наиболее часто они связаны с воспалительными заболеваниями других локализаций, таких как ангина, тонзиллит, цистит, фурункулы и абсцессы кожи. Бактерии могут попадать с током крови в почки из любых очагов хронической инфекции. Их размножение в паренхиме или чашечно-лоханочной системе почек приводит к воспалению, быстрому или постепенному снижению почечных функций.Среди воспалительных заболеваний почек выделяют следующие заболевания:
- острый и хронический пиелонефрит;
- острый и хронический гломерулонефрит;
- абсцесс, карбункул почки.
Хроническая почечная недостаточность – состояние, которое наступает при отсутствии лечения различных заболеваний почек. К сожалению, данное состояние является необратимым, однако его можно компенсировать путем соблюдения режима питания и исключения некоторых продуктов. Это возможно только в случае правильной диагностики с помощью рентгеновских методов. Рентген позволяет не только обнаружить изменения в паренхиме почек, но и оценить функциональное состояние почек, а именно скорость фильтрации крови и некоторые другие параметры.
Острый пиелонефрит на рентгене почек
Острый пиелонефрит – инфекционное заболевание, которое связано с размножением бактерий в чашечно-лоханочной системе. Острый пиелонефрит протекает по типу серозного или гнойного воспаления и может возникать параллельно или после стихания очагов в других тканях (ангина, фурункул, тонзиллит и др.). При остром гнойном пиелонефрите в области почек может образовываться гнойное содержимое в виде абсцесса.Острый пиелонефрит характеризуется высокой температурой, выраженной болью в пояснице, которая усиливается при изменении положения тела. Мочеиспускание учащается и иногда становится болезненным. Обычно типичная клиническая картина не вызывает затруднений в постановке диагноза острого пиелонефрита, однако для уточнения иногда проводится рентгенодиагностика.
Обзорная рентгенография и экскреторная урография являются достаточно информативными в случае вторичного характера заболевания. В данном случае на рентгеновском снимке выявляется уровень и причина закупорки мочевыводящих путей. Если острый пиелонефрит не сочетается с обструкцией (закупоркой) мочевыводящих путей, то рентген предлагает достаточно скудную информацию. Одним из наиболее выраженных признаков воспаления в первые 3 – 4 дня заболевания является отсутствие подвижности почки на снимках, сделанных при максимальном вдохе и выдохе.
В случае тяжелого поражения почек рекомендуется выполнить компьютерную томографию, так как в этом случае необходимо выяснить точное расположение гнойного мешка. Эта информация необходима для наиболее щадящего раскрытия абсцесса в ходе оперативного вмешательства. Компьютерная томография также сообщает о возможном наличии очагов деструкции почечной паренхимы.
Рентгенодиагностика хронического пиелонефрита
Хронический пиелонефрит – неспецифическое воспалительное заболевание мочевыводящих путей, которое характеризуется длительным течением и поражением преимущественно чашечно-лоханочной системы. При хроническом пиелонефрите микроорганизмы попадают в почку восходящим путем через мочеточники. Длительный хронический пиелонефрит протекает с периодическими обострениями и вовлечением все новых участков почечной паренхимы.В клиническом течении хронический пиелонефрит проходит три стадии:
- Активная фаза. В данной фазе заболевание подобно острому пиелонефриту, сопровождается повышенной температурой, нарушением мочеиспускания и выраженной болью в поясничной области.
- Латентная фаза. Заболевание практически не дает о себе знать. Очень редко больного беспокоит боль в пояснице, несколько снижено общее самочувствие.
- Фаза ремиссии. Ремиссия (затихание симптомов) практически равнозначна выздоровлению, однако, в этой стадии может произойти возвращение к активной или латентной фазе заболевания.
Чашечки приобретают неправильную форму, сосочки сглаживаются и смещаются. Наблюдается симптом Ходсона. Он заключается в резкой извилистости линии, соединяющей наружные контуры чашечек. В норме эта линия должна быть параллельна наружному контуру почки. Рено-кортикальный индекс постепенно изменяется в сторону увеличения процента чашечно-лоханочной системы. Хронический пиелонефрит имеет тенденцию к переходу в хроническую почечную недостаточность, однако данные изменения занимают достаточно длительное время.
Гломерулонефрит. Диагностика с помощью лучевых методов
Гломерулонефрит – воспалительное заболевание, поражающее корковое вещество почек, а именно сосудистые клубочки, в которых происходит начальный этап образования мочи (фильтрация крови). В развитии воспаления виновны как инфекционные факторы, так и иммунные. Гломерулонефрит бывает острым и хроническим, а результатом данного заболевания при хроническом течении становится почечная недостаточность.Гломерулонефрит развивается медленно (в течение 10 и более лет). Больного постепенно начинают беспокоить изменения мочи (появление включений крови и белка в моче), повышенное артериальное давление, «мушки» перед глазами, периодические боли в сердце. Сниженное выведение жидкости из организма создает увеличенную нагрузку на сердечно-сосудистую систему. Для женщин характерен остеопороз, связанный с выведением кальция из организма.
Выделяют пять форм хронического гломерулонефрита:
- латентная (характеризуется изменением мочи, присутствием в ней белка и мочи);
- гематурическая (моча окрашивается в красный цвет из-за большого количества в ней эритроцитов);
- гипертоническая (связана со стойким повышением давления);
- нефротическая (сочетается с высоким содержанием белка в моче);
- смешанная.
Рентгенодиагностика хронической почечной недостаточности
Хроническая почечная недостаточность – состояние, которое развивается при необратимой гибели структурных элементов почки (нефронов) в результате различных заболеваний почек. Количественным показателем хронической почечной недостаточности является скорость клубочковой фильтрации, однако она может быть определена лишь опытным путем. Если в норме скорость клубочковой фильтрации составляет 60 – 100 мл крови в 1 минуту, то при хронической почечной недостаточности почки способны очистить лишь 15 – 20 мл плазмы за минуту.К числу заболеваний, приводящих к хронической почечной недостаточности, относятся следующие заболевания:
- хронический гломерулонефрит;
- хронический пиелонефрит;
- мочекаменная болезнь;
- токсическое поражение почек (в том числе и медикаментозное);
- поражение почек при сахарном диабете;
- амилоидоз;
- подагра;
- первичная артериальная гипертензия и др.
В некоторых случаях рентген почек выявляет причину, которая привела к хронической почечной недостаточности. Это относится к тем случаям, когда она обусловлена обструкцией (закупоркой) мочевыводящих путей. Хроническая почечная недостаточность опасна развитием большого количества осложнений, среди которых отеки легких, асцит, интоксикация организма. Именно поэтому для лечения и профилактики данного состояния необходимо выполнять раннюю диагностику сопутствующих заболеваний мочевыделительной системы.
Нефросклероз. Рентгенологические признаки
Нефросклероз – терминальная стадия заболеваний почек, исход множества поражений почек. Нефросклероз заключается в замещении почечной ткани соединительной тканью, деформацией и сморщиванием почек. Нефросклероз практически неизбежно сочетается с хронической почечной недостаточностью. Нефросклероз приводит к изменениям вне почек. Среди них можно отметить бледность кожи, повышенную кровоточивость, отечность, одышку, низкую выносливость организма.Нефросклероз диагностируется по одной схеме с хронической почечной недостаточностью, однако изменения, которые наблюдаются при нефросклерозе, являются более выраженными. На рентгеновских снимках почка, пораженная нефросклерозом, значительно уменьшена, тень ее составляет в длину от 5 до 8 см. Контур тени почки бугристый, сморщенный, а контрастность оттенка повышена. Это связано с тем, что в почке встречаются участки нефрокальциноза – отложения минералов кальция. Использование контрастных веществ при нефросклерозе не практикуется, так как клубочковая фильтрация составляет менее 15 мл крови в минуту, из-за чего контрастное вещество чрезмерно задерживается в кровеносном русле.
Аномалии почек на рентгене. Опухоли почек
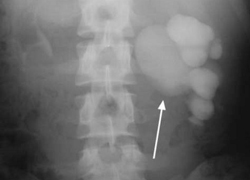 Почки представляют собой орган, который довольно часто подвергается различным аномалиям. Это связано с многочисленными вариантами эмбриональных нарушений во время закладки почек как органа. Аномалии почек не всегда приводят к функциональным нарушениям. Это объясняется тем, что почки имеют довольно высокий ресурс. Несмотря на это, люди, которые знают об аномальном строении почек, должны предпринимать более строгие меры предосторожности по отношению к заболеваниям почек.
Почки представляют собой орган, который довольно часто подвергается различным аномалиям. Это связано с многочисленными вариантами эмбриональных нарушений во время закладки почек как органа. Аномалии почек не всегда приводят к функциональным нарушениям. Это объясняется тем, что почки имеют довольно высокий ресурс. Несмотря на это, люди, которые знают об аномальном строении почек, должны предпринимать более строгие меры предосторожности по отношению к заболеваниям почек.Выделяют следующие варианты аномалий почек:
- аномалии количества почек (удвоение, добавочная почка);
- аномалии размеров почек (уменьшенная почка);
- аномалии положения почек (неправильное положение почек, сращение почек);
- аномалии структуры почек (недоразвитие, кисты почек);
- аномалии почечных сосудов (изменение формы и структуры артериальных стволов).
Рентгенологическая картина удвоения почек. Добавочная почка
Удвоение почек является распространенной аномалией мочевыделительной системы, при которой одна из почек состоит из двух частей, верхней и нижней. При этом верхняя часть обычно менее развита. Удвоенная почка приобретает увеличенные размеры, однако в функциональном отношении она сохраняет свою активность в полном объеме.Удвоение почки может быть двух типов:
- Полное. При этом типе удвоения каждая часть обладает собственным мочеточником, собственной чашечно-лоханочной системой и самостоятельно открывается в мочевой пузырь.
- Неполное. При неполном удвоении мочеточники обеих частей сливаются в один общий канал.
Добавочная почка встречается реже, чем удвоение. При данной аномалии в организме присутствует три почки, каждая из которых обладает собственной капсулой, кровоснабжением и иннервацией. Добавочная почка значительно отстает в развитии. Диагноз ставится также на основании экскреторной урографии. Иногда из-за воспалительных заболеваний, связанных с добавочной почкой приходится проводить хирургическую операцию по ее удалению.
Подковообразная почка
Подковообразная почка – врожденная аномалия сращения, при которой верхние или нижние полюса левой и правой почки соединяются между собой перешейком. Чаще происходит сращение нижних полюсов. Каждая из почек имеет свой мочеточник, однако они имеют аномальное строение чашечно-лоханочной системы. Подковообразная почка предрасполагает к развитию урологических заболеваний (пиелонефрит, мочекаменная болезнь, гидронефроз).Диагностика подковообразной почки включает ультразвуковое исследование, экскреторную или ретроградную урографию. На рентгенограммах выявляется низкое расположение органа, уменьшенная подвижность, тень перешейка наслаивается на позвонки. Урография с использованием контрастных веществ позволяет оценить состояние чашечно-лоханочной системы и мочеточников. Лечение подковообразной почки обычно не требуется.
Рентгенологические признаки нефроптоза
Нефроптоз (опущение почки) – состояние, при котором почка занимает аномальное положение в забрюшинном пространстве. В норме почка может смещаться во время движения, дыхания, наклонов туловища, однако амплитуда ее движения не превышает 2 – 3 см. Такая подвижность почки связана с тем, что ее поддерживающие элементы не являются жесткими, а ее связки (почечно-печеночная, почечно-панкреатическая и др.) образованы складками брюшины. Нефроптоз приводит к нарушению гемодинамики и мочеотделения в почке, однако данные явления зависят от степени нефроптоза.Различают 3 степени нефроптоза:
- I степень. Нижний полюс почки опускается на расстояние 1,5 поясничных позвонков (4 - 5 см). Из-за натяжения нервных стволов в области ворот почки могут появляться тупые боли.
- II степень. Опущение почки составляет более 6 см. Помимо болей могут наблюдаться эритроциты и белок в моче.
- III степень. Почка полностью выходит из подреберья, может опускаться в большой или малый таз. Боли значительно усиливаются, напоминают почечную колику. Третья степень нефроптоза часто сочетается с хроническим пиелонефритом.
Киста почки. Диагностика с помощью рентгена
Простая киста почки – очень распространенное урологическое заболевание. Киста почки представляет собой полость, заполненную жидкостью, которая расположена под капсулой или в толще паренхимы почки. Кисты заполнены прозрачной или желтоватой жидкостью и имеют объем до 100 мл, однако некоторые крупные кисты имеют и больший объем. Кисты почек по статистике обнаруживаются у половины людей старше 50 лет, однако в подавляющем большинстве случаев кисты почек обнаруживаются случайно при рентгеновском или ультразвуковом обследовании.Выделяют следующие виды почечных кист:
- одиночные;
- множественные;
- расположенные под капсулой почки;
- расположенные внутри паренхимы;
- расположенные в области ворот почки.
Кисты имеют тенденцию к медленному росту, но в некоторых случаях приводят к серьезным осложнениям. Разрыв кисты может привести к кровотечению. При большом объеме кисты создается повышенное давление на окружающие ткани, что приводит к атрофии или закупорке мочевыводящих путей. Эпителий, выстилающий внутреннюю оболочку кист, может стать источником доброкачественных и злокачественных опухолей.
Опухоли паренхимы почек. Рентгенологическая картина
Опухоли почек составляют около 3 процентов опухолей всех локализаций. Все опухоли почек могут быть разделены на опухоли, происходящие из паренхимы и связанные с эпителием чашечно-лоханочной системы. Такое разделение связано с тем, что клеточный состав опухолей данных локализаций существенно отличается.Опухоли почечной паренхимы в абсолютном большинстве злокачественные. Среди злокачественных опухолей принято выделять светлоклеточный, папиллярный и почечно-клеточный рак. В 5 случаях из 100 встречаются доброкачественные опухоли паренхимы почек (гемангиома, лейомиома, аденома и др.).
Опухоли паренхимы почек проявляются следующими симптомами - боль в пояснице, наличие крови в моче и тактильное обнаружение новообразования. В связи с развитием диагностических методов, в первую очередь, рентгена почек, данные симптомы встречаются реже, а опухоль обнаруживается еще до развития данных симптомов.
Обзорная рентгенограмма дает информацию о наличии опухоли по изменению контрастности снимка округлой формы на общем фоне почечной тени. Экскреторная урография позволяет оценить функциональное состояние пораженной и здоровой почек. Если опухоль имеет размеры 3 – 4 см и более, то с большой вероятностью на рентгеновском снимке обнаруживается смещение чашечно-лоханочной системы, мочеточника, отделение некоторых чашечек от общей системы.
Рентгенологически злокачественные опухоли оцениваются по следующим параметрам:
- размеры опухоли и степень ее проникновения в соседние ткани (условное обозначение T);
- состояние регионарных лимфатических узлов (N);
- наличие метастазов в отдаленных органах и системах (M).
Опухоли чашечно-лоханочной системы. Особенности рентгенологической картины
Опухоли чашечно-лоханочной системы характеризуются расположением опухоли в стенке и просвете лоханок и чашечек. Эти опухоли являются практически всегда злокачественными и состоят из эпителиальных клеток. Опухоли чашечно-лоханочной системы характеризуются нарушением оттока мочи и грозят гидронефротической трансформацией почек. Это в большой степени зависит от размеров опухоли, которые можно определить с помощью компьютерной томографии почек.Рентгенологически выделяют следующие варианты размеров опухолей чашечно-лоханочной системы:
- опухоль имеет вид папилломы в просвете чашечки, лоханки или мочеточника;
- опухоль распространяется на соединительную ткань и мышечный слой;
- опухоль прорастает в околопочечную клетчатку, паренхиму почки;
- опухоль поражает соседние органы.
С помощью компьютерной томографии определяется размер, локализация опухоли, ее рентгенологическая и клиническая стадия. По данным компьютерной томографии изучается состояние противоположной почки, от этого зависит возможность применения некоторых методов лечения. Метастазы и состояние лимфатических узлов оценивается также с помощью компьютерной томографии.
Где сделать рентген почек?
 Рентген почек с наибольшей пользой и эффективностью рекомендуется выполнять в нефрологических и урологических стационарах, отделениях. Однако рентген почек можно также выполнить в обычных диагностических центрах поликлиниках, частных медицинских центрах. Рекомендуется пользоваться услугами современных цифровых рентгенологических установок, поскольку они признаются наиболее безвредными среди лучевого оборудования. Цены на рентгенологическое исследование могут отличаться в зависимости от региона Российской Федерации, используемой методики и оборудования.
Рентген почек с наибольшей пользой и эффективностью рекомендуется выполнять в нефрологических и урологических стационарах, отделениях. Однако рентген почек можно также выполнить в обычных диагностических центрах поликлиниках, частных медицинских центрах. Рекомендуется пользоваться услугами современных цифровых рентгенологических установок, поскольку они признаются наиболее безвредными среди лучевого оборудования. Цены на рентгенологическое исследование могут отличаться в зависимости от региона Российской Федерации, используемой методики и оборудования.Записаться на рентген почек
Чтобы записаться на прием к врачу или диагностику, Вам достаточно позвонить по единому номеру телефона
Оператор Вас выслушает и перенаправит звонок в нужную клинику, либо примет заказ на запись к необходимому Вам специалисту.