Диагностика и методы исследования
Глоссарий
А
-
 Активность ферментов: амилаза и
Активность ферментов: амилаза и
-
 Анализ крови на антитела
Анализ крови на антитела
-
 Анализ крови на антитела
Анализ крови на антитела
-
 Анализ крови на гормоны щитовидк
Анализ крови на гормоны щитовидк
-
 Анализ крови на гормоны щитовидн
Анализ крови на гормоны щитовидн
-
 Ангиография
Ангиография
-
 Антибиотикограмма. Что это?
Антибиотикограмма. Что это?
Б
-
 Биопсия
Биопсия
-
 Биохимические пробы печени
Биохимические пробы печени
-
Биохимический анализ - расшифров
-
 Биохимический анализ крови - зна
Биохимический анализ крови - зна
-
 Биохимический анализ крови – нор
Биохимический анализ крови – нор
-
 Бронхография. Что это такое?
Бронхография. Что это такое?
Г
Д
-
 Дерматоскопия. Что это такое?
Дерматоскопия. Что это такое?
-
 Диагностика в гинекологии
Диагностика в гинекологии
-
 Диагностика гемофилии
Диагностика гемофилии
-
 Диагностика мочевого пузыря
Диагностика мочевого пузыря
-
 Диагностика туберкулеза...
Диагностика туберкулеза...
-
 Диаскинтест
Диаскинтест
-
 Допплерометрия
Допплерометрия
-
 Допплерометрия
Допплерометрия
-
 Допплерометрия
Допплерометрия
-
 Дуоденальное зондирование
Дуоденальное зондирование
К
-
Квантифероновый тест
-
 Компьютерная томография
Компьютерная томография
-
 Компьютерная томография
Компьютерная томография
-
 Компьютерная томография...
Компьютерная томография...
-
 Коронарография (коронарная...
Коронарография (коронарная...
-
 КТ головного мозга
КТ головного мозга
-
 КТ головного мозга
КТ головного мозга
-
 КТ или МРТ – что лучше?
КТ или МРТ – что лучше?
-
 КТ легких и бронхов
КТ легких и бронхов
-
 КТ легких и бронхов
КТ легких и бронхов
-
 КТ позвоночника
КТ позвоночника
-
 КТ позвоночника
КТ позвоночника
-
 КТ почек
КТ почек
-
 КТ почек
КТ почек
-
 КТ суставов
КТ суставов
-
 КТ суставов
КТ суставов
-
 КТГ при беременности
КТГ при беременности
-
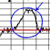 КТГ. Расшифровка
КТГ. Расшифровка
Л
М
-
 Мазок на цитологию
Мазок на цитологию
-
 Мазок – зачем он нужен?
Мазок – зачем он нужен?
-
 Маммография
Маммография
-
 Миелография
Миелография
-
 МРТ
МРТ
-
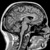 МРТ головного мозга
МРТ головного мозга
-
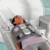 МРТ легких и бронхов
МРТ легких и бронхов
-
 МРТ легких и бронхов
МРТ легких и бронхов
-
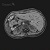 МРТ печени
МРТ печени
-
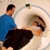 МРТ позвоночника
МРТ позвоночника
-
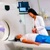 МРТ позвоночника
МРТ позвоночника
-
 МРТ почек
МРТ почек
-
 МРТ стопы
МРТ стопы
-
 МРТ стопы
МРТ стопы
-
 МРТ суставов
МРТ суставов
-
 МРТ суставов
МРТ суставов
О
-
 О чем говорят Ваши глаза?
О чем говорят Ваши глаза?
-
 Обследование гепатобилиарной сис
Обследование гепатобилиарной сис
-
 Общий анализ крови
Общий анализ крови
-
 Общий анализ крови –...
Общий анализ крови –...
-
 Общий анализ крови –...
Общий анализ крови –...
-
 Общий анализ мочи
Общий анализ мочи
-
 Онкомаркеры – расшифровка...
Онкомаркеры – расшифровка...
-
 Онкомаркеры – что это...
Онкомаркеры – что это...
-
 Ортопантомография
Ортопантомография
-
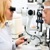 Осмотр глазного дна
Осмотр глазного дна
-
 Осмотр глазного дна
Осмотр глазного дна
П
-
 Пахиметрия. Что это такое?
Пахиметрия. Что это такое?
-
 Пикфлоуметрия
Пикфлоуметрия
-
 Подготовка и сдача крови
Подготовка и сдача крови
-
 Показатели жирового и углеводног
Показатели жирового и углеводног
-
 Посев молока на стерильность
Посев молока на стерильность
-
 Проба Реберга
Проба Реберга
-
 Пульсоксиметрия. Что это такое?
Пульсоксиметрия. Что это такое?
Р
-
 Расшифровка кардиограммы...
Расшифровка кардиограммы...
-
 Ректороманоскопия (ректоскопия)...
Ректороманоскопия (ректоскопия)...
-
 Рентген брюшной полости. Методы
Рентген брюшной полости. Методы
-
 Рентген брюшной полости. Органы
Рентген брюшной полости. Органы
-
 Рентген грудной клетки. Диагност
Рентген грудной клетки. Диагност
-
 Рентген грудной клетки. Показани
Рентген грудной клетки. Показани
-
 Рентген желудка. Гастрит, язва
Рентген желудка. Гастрит, язва
-
 Рентген желудка. Метод
Рентген желудка. Метод
-
 Рентген кишечника. Болезни
Рентген кишечника. Болезни
-
 Рентген кишечника. Методика
Рентген кишечника. Методика
-
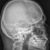 Рентген костей. Методика
Рентген костей. Методика
-
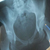 Рентген костей. Патологии
Рентген костей. Патологии
-
 Рентген легких. Методика
Рентген легких. Методика
-
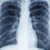 Рентген легких. Описание
Рентген легких. Описание
-
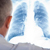 Рентген легких. Острые состояния
Рентген легких. Острые состояния
-
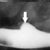 Рентген пищевода. Болезни
Рентген пищевода. Болезни
-
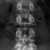 Рентген позвоночника. Заболевани
Рентген позвоночника. Заболевани
-
 Рентген позвоночника. Методика
Рентген позвоночника. Методика
-
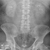 Рентген почек. Методика
Рентген почек. Методика
-
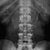 Рентген почек. Патологии
Рентген почек. Патологии
-
 Рентген стопы
Рентген стопы
-
 Рентген стопы
Рентген стопы
-
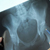 Рентген суставов. Заболевания
Рентген суставов. Заболевания
-
 Рентген суставов. Методика
Рентген суставов. Методика
-
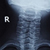 Рентген шеи. Заболевания
Рентген шеи. Заболевания
-
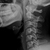 Рентген шеи. Методика
Рентген шеи. Методика
-
 Рентгенологическая диагностика...
Рентгенологическая диагностика...
-
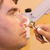 Риноскопия. Что это такое?
Риноскопия. Что это такое?
С
Т
У
-
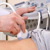 УЗИ брюшной полости
УЗИ брюшной полости
-
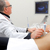 УЗИ брюшной полости. Расшифровка
УЗИ брюшной полости. Расшифровка
-
 УЗИ брюшной полости. Что это?
УЗИ брюшной полости. Что это?
-
 УЗИ желудка и пищевода
УЗИ желудка и пищевода
-
 УЗИ желудка и пищевода
УЗИ желудка и пищевода
-
 УЗИ лимфоузлов
УЗИ лимфоузлов
-
 УЗИ мочевого пузыря –...
УЗИ мочевого пузыря –...
-
 УЗИ органов малого таза
УЗИ органов малого таза
-
 УЗИ печени – что оно...
УЗИ печени – что оно...
-
 УЗИ поджелудочной железы
УЗИ поджелудочной железы
-
 УЗИ поджелудочной железы
УЗИ поджелудочной железы
-
 УЗИ почек. Методика проведения
УЗИ почек. Методика проведения
-
 УЗИ почек. Применение
УЗИ почек. Применение
-
 УЗИ почек. Расшифровка
УЗИ почек. Расшифровка
-
 УЗИ сердца (Эхо-КГ) –...
УЗИ сердца (Эхо-КГ) –...
-
 УЗИ стопы
УЗИ стопы
-
 УЗИ суставов
УЗИ суставов
-
 УЗИ суставов
УЗИ суставов
-
 УЗИ щитовидной железы
УЗИ щитовидной железы
-
 Урофлоуметрия. Что это такое?
Урофлоуметрия. Что это такое?
Ф
Х
Ц
Ч
-
 Что значит посев грудного...
Что значит посев грудного...
-
 Что показывает ирригоскопия?
Что показывает ирригоскопия?
-
 Что такое мазок из влагалища?
Что такое мазок из влагалища?
-
Что такое мазок из горла...
-
 Что такое мазок из половых...
Что такое мазок из половых...
Э
Я
- Что такое липидограмма?
- Расшифровка липидограммы - (видео)
- Норма липидограммы у мужчин и женщин
- Для чего делают липидограмму? - (видео)
- Где можно сделать липидограмму?
В основе липидограммы лежат как процессы обмена жиров в организме человека, так и состояние организма в целом. Так, поступая вместе с пищей жиры, подлежат перевариванию и усваиванию. Однако уже эти процессы зависят от состояния слизистой оболочки, от наличия в организме необходимых элементов витаминов и коферментов.
Таким образом, обмен жиров состоит из нескольких взаимосвязанных процессов, происходящих в организме.
- Что такое экскреторная урография? - (видео)
- Как делается внутривенная экскреторная урография?
- Где можно сделать экскреторную урографию в городах Российской Федерации?
Косвенно, по данным экскреторной урографии, можно судить о функции и других органов мочеполовой системы.
- Что такое УЗИ брюшной полости? УЗИ брюшной полости в сравнении с другими методами исследования - (видео)
- В чем заключается принцип ультразвукового исследования? Как работает аппарат УЗИ?
- Какие органы исследуются при выполнении УЗИ брюшной полости?
- УЗИ брюшной полости с функциональными пробами
- УЗИ брюшной полости с цветовым допплеровским картированием (ЦДК)
- УЗИ брюшной полости с контрастом
- Компьютерная томография (КТ) и УЗИ брюшной полости
- Магнитно-резонансная томография (МРТ) и УЗИ брюшной полости
- УЗИ брюшной полости и ФГДС (фиброгастродуоденоскопия)
- Показания и противопоказания к УЗИ брюшной полости
- Цель проведения УЗИ брюшной полости
- Показания к УЗИ брюшной полости. При каких симптомах следует обратиться к врачу и пройти УЗИ брюшной полости?
- УЗИ брюшной полости при боли в животе
- Показания к проведению УЗИ органов брюшной полости беременным женщинам
- Вредно ли проводить УЗИ брюшной полости? Как часто можно делать УЗИ брюшной полости?
- Противопоказания к УЗИ брюшной полости
- Можно ли делать УЗИ брюшной полости во время месячных?
- Сколько времени действителен результат УЗИ брюшной полости?
- Методика проведения УЗИ брюшной полости
- Как получить направление на УЗИ брюшной полости?
- Какой врач проводит УЗИ брюшной полости?
- Оборудование кабинета ультразвуковой диагностики
- Аппарат для ультразвуковой диагностики
- Режимы сканирования УЗИ
- Виды датчиков, используемых при УЗИ брюшной полости
- Протокол проведения УЗИ брюшной полости. Как выполняется УЗИ брюшной полости?
- Проведение УЗИ брюшной полости ребенку
- Как проводится УЗИ брюшной полости беременным женщинам?
- УЗИ брюшной полости на дому
- Можно ли выполнить УЗИ брюшной полости по полису обязательного медицинского страхования (ОМС)?
- Подготовка к УЗИ брюшной полости
- Памятка для пациента перед УЗИ. Как подготовиться к УЗИ брюшной полости взрослому?
- Диета перед УЗИ брюшной полости. Что можно есть перед исследованием?
- Можно ли пить чай, кофе, воду перед УЗИ брюшной полости?
- Следует ли принимать медикаменты (активированный уголь, эспумизан, фортранс, энтеросгель) перед УЗИ брюшной полости?
- Очищающая клизма перед УЗИ брюшной полости
- Можно ли курить перед УЗИ брюшной полости, принимать алкоголь?
- Что включает в себя подготовка детей к УЗИ брюшной полости?
- УЗИ здоровых органов брюшной полости. Грыжи брюшной полости на УЗИ
- УЗИ печени в норме. Ультразвуковая диагностика заболеваний печени
- УЗИ желчного пузыря и желчевыводящих протоков
- Исследование поджелудочной железы на УЗИ брюшной полости
- УЗИ желудочно-кишечного тракта (ЖКТ). Болезни желудка, кишечника на УЗИ. Ультразвуковая диагностика аппендицита - (видео)
- УЗИ селезенки
- УЗИ лимфатических узлов и сосудов брюшной полости (аорты, нижней полой вены)
- Расшифровка УЗИ брюшной полости
- Где сделать УЗИ брюшной полости?
Ультразвуковое исследование также называется эхографией. Такое наименование связано с тем, что ультразвуковые волны, проходя через ткани человека, отражаются обратно в виде эха. Эхо, регистрируемое датчиком, служит основой для формирования изображения на экране аппарата УЗИ. Структуры различной плотности отражают ультразвуковые волны по-разному, из-за этого создается контрастное изображение.
- Что такое ультразвуковое исследование (УЗИ) почек?
- Физические особенности ультразвукового исследования
- Преимущества и недостатки ультразвукового исследования почек
- УЗИ почек с цветовым допплеровским картированием (ЦДК). УЗИ кровотока почек
- УЗИ почек с использованием эхоконтрастных веществ
- УЗИ и рентген почек. Экскреторная урография
- УЗИ и компьютерная томография (КТ) почек
- УЗИ и МРТ почек, отличия, преимущества и недостатки
- Показания и противопоказания к УЗИ почек
- Цель выполнения УЗИ почек
- Показания к УЗИ почек
- УЗИ почек при болях в пояснице
- Показания для проведения УЗИ почек беременным
- Проведение УЗИ для обследования почек плода
- Противопоказания к УЗИ почек. Как часто можно делать УЗИ почек?
- Можно ли делать УЗИ почек при повышенной температуре?
- Можно ли проводить УЗИ почек во время месячных?
- Как долго результат ультразвукового исследования почек является действительным?
- Методика проведения УЗИ почек
- Кто выдает направление на УЗИ почек?
- Как выглядит кабинет УЗИ?
- Устройство для проведения УЗИ почек
- Датчики для проведения УЗИ почек
- Режимы сканирования почек
- Методика проведения УЗИ почек (протокол)
- УЗИ почек с нагрузкой. Диуретическое ультразвуковое исследование почек
- Методика УЗИ почек с цветовым допплеровским картированием (ЦДК). Чем отличается УЗИ сосудов почек?
- Проводится ли УЗИ почек стоя?
- Как делают УЗИ почек беременным?
- Проведение УЗИ почек по полису обязательного медицинского страхования (ОМС)
- Подготовка к УЗИ почек - (видео)
- Памятка для пациента перед проведением УЗИ почек. Как подготовиться к УЗИ почек?
- Какой должна быть диета перед УЗИ почек?
- Можно ли есть, пить перед УЗИ почек?
- Нужно ли делать клизму перед УЗИ почек?
- Психологический настрой перед УЗИ почек
- Можно ли употреблять алкоголь перед УЗИ почек?
- Как подготовить детей к УЗИ почек?
- УЗИ почек в норме у взрослых и детей. Что показывает УЗИ почек?
- Изображение на УЗИ почек при различных заболеваниях. Гидронефроз. Острая и хроническая почечная недостаточность
- Диагностика воспалительных заболеваний почек с помощью УЗИ. Гломерулонефрит. Пиелонефрит - (видео)
- Аномалии структуры и положения почек на УЗИ. Заболевания почек, сопровождающиеся образованием кист
- Мочекаменная болезнь (МКБ). Камни почек на УЗИ - (видео)
- УЗИ почек при обменных нарушениях (подагра, сахарный диабет, амилоидоз)
- Опухоли почек на УЗИ
- Расшифровка результата УЗИ почек. Заключение УЗИ почек
- В каких случаях необходимо совместить УЗИ почек с УЗИ других органов?
- Где сделать УЗИ почек?
Источником ультразвуковых волн является пьезоэлектрический элемент. Открытие пьезоэлектрического эффекта в 1881 году Пьером и Жаком Кюри легло в основу создания ультразвукового метода диагностики. Данный эффект заключается в способности некоторых веществ (кварц, титанат бария) под действием электрического тока становиться источниками ультразвуковых волн. А при воздействии на них ультразвуковых колебаний они начинают вырабатывать электрический ток. Таким образом, ультразвуковой источник является одновременно и датчиком отраженных волн.
- Общие сведения об осмотре глазного дна
- Виды осмотра глазного дна
- Как и когда делают осмотр глазного дна?
- Результаты осмотра глазного дна
- Что дает осмотр глазного дна у детей и беременных женщин?
- Стоимость и адреса проведения офтальмоскопии
- Осмотр глазного дна, лазерная терапия и хирургия глаза при диабете, патологиях сетчатки и зрительного нерва – видео
- Осмотр глазного дна: для чего проводится исследование – видео
- Сахарный диабет и зрение. Строение сетчатки. Диабетическая ретинопатия: симптомы (комментарии врача-офтальмолога) – видео
- Гониоскопия, HRT при глаукоме. Дифференциальная диагностика: глаукома, катаракта, иридоциклит – видео
- Ранняя диагностика глаукомы: механическая и компьютерная периметрия, тонометрия (комментарии врача-офтальмолога) – видео
- Диагностика диабетической ретинопатии: ангиография, офтальмоскопия, томография, УЗИ – видео
- Диагностика астигматизма: обследования, тесты. Дифференциальная диагностика астигматизма – видео
- Три анализа при ухудшении зрения – видео
Как и когда делают осмотр глазного дна?
Показания к осмотру глазного дна
 Осмотр глазного дна назначается в случаях ухудшения зрения, болей области глаз, двоения в глазах, травмы глаза и наличия у человека любых других симптомов глазного заболевания. В таких ситуациях осмотр глазного дна проводится с целью диагностики, то есть для распознавания имеющегося заболевания и, соответственно, постановки правильного диагноза. Также с диагностической целью осмотр глазного дна назначается и показан при появлении у человека симптомов, свидетельствующих о поражении центральной нервной системы, таких, как нарушение координации движений и равновесия, частые головные боли и головокружения, резкое снижение остроты зрения, потеря способности различать цвета и т.д. Для неврологов результат осмотра глазного дна очень важен, так как он позволяет косвенно судить о степени нарушений кровообращения в головном мозге.
Осмотр глазного дна назначается в случаях ухудшения зрения, болей области глаз, двоения в глазах, травмы глаза и наличия у человека любых других симптомов глазного заболевания. В таких ситуациях осмотр глазного дна проводится с целью диагностики, то есть для распознавания имеющегося заболевания и, соответственно, постановки правильного диагноза. Также с диагностической целью осмотр глазного дна назначается и показан при появлении у человека симптомов, свидетельствующих о поражении центральной нервной системы, таких, как нарушение координации движений и равновесия, частые головные боли и головокружения, резкое снижение остроты зрения, потеря способности различать цвета и т.д. Для неврологов результат осмотра глазного дна очень важен, так как он позволяет косвенно судить о степени нарушений кровообращения в головном мозге.Кроме того, осмотр глазного дна показан людям, которые страдают какими-либо из нижеперечисленных заболеваний глаз с целью оценки скорости прогрессирования патологии и определения степени поражения сетчатки и сосудов:
- Кровоизлияния в сетчатке глаза;
- Новообразования в сетчатке глаза;
- Патология в области макулы (макулярная дегенерация и т.д.);
- Отслойка сетчатки;
- Патология зрительного нерва;
- Подозрение на дистрофию сетчатки глаза;
- Изменения на периферической части сетчатки;
- Эндокринные, сосудистые и другие ретинопатии (например, на фоне сахарного диабета);
- Ретинопатия недоношенных детей;
- Гемералопия (куриная слепота);
- Астигматизм;
- Миопия и гиперметропия (близорукость и дальнозоркость);
- Дальтонизм;
- Катаракта;
- Любые нарушения остроты зрения.
При наличии у человека каких-либо из вышеуказанных глазных патологий осмотр глазного дна проводится регулярно (раз в 3 – 12 месяцев) с целью оценки степени прогрессировании заболевания.
- Общие понятия об УЗИ
- УЗИ стопы – общие сведения
- Когда и как делают УЗИ стопы?
- Эхографическая картина мягких тканей на УЗИ стопы в норме и при патологии
- Где и за сколько можно сделать УЗИ стопы?
- Вся правда об УЗИ – видео
- Неврома Мортона: боль в стопе, роль обуви, лечение и профилактика – видео
- Воспаление сухожилия голеностопного сустава или атеросклеротическая бляшка – видео
- Исследования при ревматоидном артрите: рентген, МРТ, УЗИ. Ревматический и ревматоидный артриты – видео
Чтобы ясно представлять себе сущность метода УЗИ, а также его диагностические возможности применительно к выявлению заболеваний стопы, следует знать физические основы ультразвуковых исследований, которые мы рассмотрим в следующем разделе.
Общие понятия об УЗИ
УЗИ – это аббревиатура, образованная от словосочетания "ультразвуковое исследование", которое и есть полное наименование данного метода диагностики. Синонимами термина УЗИ являются такие термины, как сонография, ультрасонография, эхосонография. В настоящее время для обозначения метода исследования, в основе которого лежит использование ультразвуковых волн, используются все приведенные термины (УЗИ, сонография, ультрасонография, эхосонография). Однако наиболее часто употребляемым термином является УЗИ. Рассмотрим, на чем основано УЗИ, и какую информацию оно моет давать о состоянии органов и тканей.
На чем основан метод УЗИ?
Метод ультразвуковой диагностики различных заболеваний основан на том, что звуковые волны высокой частоты способны проникать в ткани тела, отражаться от них, рассеиваться и частично поглощаться, возвращаясь обратно к поверхности кожи. Такие отраженные от внутренних анатомических структур ультразвуковые волны улавливаются специальными датчиками, которые переводят их сигналы в изображение, видимое врачом на мониторе. Таким образом, очевидно, что в основе метода УЗИ лежит регистрация отраженных от тканей сигналов звуковых волн (принцип эхо).
Ультразвуковое исследование проводится при помощи специального аппарата, основным элементом которого является датчик. Такой датчик выступает одновременно в роли и излучателя ультразвуковых волн, и приемника отраженных от тканей волн. Возможность использования одного и того же датчика для испускания и приема звуковых волн достигается за счет того, что в таком датчике находится преобразователь с кристаллом, создающим пьезоэлектрический эффект, за счет которого происходит преобразование электрических сигналов в ультразвуковые волны, и обратно. То есть сначала электрические сигналы под влиянием пьезоэлектрического эффекта преобразуются в ультразвуковые волны, которые и проходят в ткани тела, где они частично поглощаются, частично рассеиваются и частично отражаются, возвращаясь обратно к поверхности кожи. Здесь, на кожной поверхности отраженные ультразвуковые волны улавливаются тем же датчиком, который их испустил, и за счет пьезоэлектрического эффекта снова преобразуются в электрические сигналы. А уже электрические сигналы при помощи компьютерной программы преобразуются в изображение изучаемых анатомических структур, которые и видит врач на экране.
Какие виды датчиков УЗИ существуют, и какие датчики используются для УЗИ стопы?
 По принципу своего устройства в настоящее время имеется два вида датчиков для УЗИ, таких, как:
По принципу своего устройства в настоящее время имеется два вида датчиков для УЗИ, таких, как:- Механические датчики. Используются для медленного сканирования, при котором изображение исследуемых тканей тела на экране видно секторами.
- Электронные датчики. Позволяют сканировать изучаемые анатомические объекты быстро, то есть в реальном времени, тут же получая изображение органов на мониторе УЗ-аппарата. В зависимости от формы, электронные датчики бывают секторными, линейными или выпуклыми (конвексными).
По назначению датчики для УЗИ подразделяются на следующие виды:
- Датчики для сканирования с кожного покрова;
- Датчики для введения в полости тела (например, для сканирования через влагалище, прямую кишку, глотку);
- Датчики для точного наведения игл для забора биопсии;
- Датчики для введения в полости тела во время проведения операций (их можно стерилизовать, как хирургические инструменты).
В зависимости от принципа действия, выделяют эхоимпульсные и доплеровские датчики. Эхоимпульсные датчики используются для сканирования различных органов тела, а допплеровские – для оценки кровотока и сократительной активности сердца. Бывают датчики, соединяющие в себе свойства эхоимпульсных и допплеровских.
Кроме того, бывает несколько разновидностей датчиков, испускающих ультразвуковые волны различной частоты. Разная частота волн нужна для сканирования органов, залегающих на разной глубине относительно поверхности кожного покрова, так как возможность увидеть те или иные анатомические структуры зависит от проникающей способности волн. Так, чем ниже частота испускаемых датчиком ультразвуковых волн, тем глубже они могут проникать в ткани тела. И наоборот, чем выше частота испускаемых волн, тем на меньшую глубину они проникают в ткани. Соответственно, для сканирования глубоко лежащих органов нужны датчики, испускающие волны с низкой частотой, а для сканирования поверхностных анатомических структур – датчики, излучающие волны высокой частоты. Например, для сканирования органов, расположенных далеко от поверхности кожи (сердце, средостение, селезенка и т.д.), используются датчики, испускающие волны с частотой 2,5 – 5 МГц. Для сканирования органов, расположенных относительно глубоко в теле (печень, желчевыводящие пути, матка и т.д.), применяют датчики, испускающие волны средней частоты 5 – 10 МГц. А для сканирования анатомических структур, расположенных близко к коже (мышцы, сухожилия, связки, суставы и проч.), применяют датчики, испускающие ультразвуковые волны с частотой 10 – 15 МГц.
Для производства УЗИ стопы в настоящее время применяют электронные эхоимпульсные датчики для сканирования с кожного покрова, испускающие волны с частотой 10 – 15 МГц. Они позволяют визуализировать и оценивать состояние тканей стопы и выявлять различные патологические изменения в них.
- Суть, физический принцип, различия КТ и МРТ
- Когда лучше КТ, а когда – МРТ
- КТ или МРТ при заболеваниях различных органов
- КТ или МРТ при патологии позвоночника и спинного мозга
- КТ или МРТ при патологии головного мозга
- КТ или МРТ при заболеваниях околоносовых пазух
- КТ или МРТ при заболеваниях глаз
- КТ или МРТ при заболеваниях мягких тканей шеи
- КТ или МРТ при заболеваниях уха
- КТ или МРТ при заболеваниях глотки и гортани
- КТ или МРТ при заболеваниях челюстей
- КТ или МРТ при заболеваниях слюнных желез
- КТ или МРТ при заболеваниях височно-нижнечелюстного сустава (ВНЧС)
- КТ или МРТ при травмах челюстно-лицевой области
- КТ или МРТ при заболеваниях органов грудной клетки (кроме сердца)
- КТ или МРТ при заболеваниях молочных желез
- КТ или МРТ при сердечно-сосудистых заболеваниях
- КТ или МРТ при патологии сосудов
- КТ или МРТ при патологии органов пищеварительного тракта
- КТ или МРТ при патологии печени, желчного пузыря и желчевыводящих путей
- КТ или МРТ при патологии поджелудочной железы
- КТ или МРТ при патологии забрюшинного пространства
- КТ или МРТ при патологии мочевыделительной системы (почки, мочеточники, мочевой пузырь)
- КТ или МРТ при патологии органов половой системы у мужчин и женщин
- КТ или МРТ при патологии эндокринной системы
- КТ или МРТ при патологии костей и суставов
- МРТ и КТ – в чем разница? Показания и противопоказания к МРТ с контрастом и без, устройство и функционирование МР-томографа – видео
- Диагностика болезни Альцгеймера. Исследования при болезни Альцгеймера: МРТ, КТ, ЭЭГ – видео
- Диагностика заболеваний щитовидной железы: кровь, УЗИ, МРТ, сцинтиграфия, пункция (биопсия) – видео
- МРТ, КТ и рентген – вред для здоровья. Когда нужны данные исследования – видео
Суть, физический принцип, различия КТ и МРТ
Чтобы понимать, чем отличаются методы КТ и МРТ, и иметь возможность выбрать лучший из них в каждой конкретной ситуации, следует знать их физические принципы, суть и диагностические спектры. Именно эти аспекты мы рассмотрим ниже.
Принцип компьютерной томографии несложен, он заключается в том, что сфокусированные рентгеновские лучи проходят через исследуемую часть тела или орган в различных направлениях под разными углами. В тканях энергия рентгеновских лучей ослабляется за счет ее поглощения, причем разные органы и ткани поглощают рентгеновское излучение с неодинаковой силой, вследствие чего происходит неравномерное ослабление лучей после прохождения по разным нормальным и патологическим анатомическим структурам. Затем на выходе специальные датчики регистрируют уже ослабленные пучки рентгеновских лучей, трансформируют их энергию в электрические сигналы, на основании которых компьютерная программа выстраивает полученные послойные изображения изучаемого органа или части тела. Благодаря тому, что разные ткани ослабляют рентгеновские лучи с неодинаковой силой, на итоговых снимках они четко отграничиваются и становятся хорошо видимыми за счет неравномерной окраски.
В прошлом использовалась пошаговая компьютерная томография, когда для получения каждого последующего среза стол двигался ровно на шаг, соответствующий толщине слоя органа, а рентгеновская трубка описывала вокруг обследуемой части тела круг. Но в настоящее время используется спиральная КТ, когда стол движется постоянно и равномерно, а рентгеновская трубка описывает вокруг исследуемой части тела траекторию спирали. Благодаря технологии спиральной КТ получаемые изображения стали объемными, а не плоскими, толщина срезов очень маленькой – от 0,5 до 10 мм, что и позволило выявлять даже самые маленькие патологические очаги. Кроме того, благодаря спиральной КТ стало возможным делать снимки в определенную фазу прохождения контрастного вещества по сосудам, что обеспечило появление отдельной методики ангиографии (КТ-ангиографии), которая значительно информативнее рентгеновской ангиографии.
 Последним достижением КТ стало появление мультиспиральной компьютерной томографии (МСКТ), когда рентгеновская трубка движется вокруг исследуемой части тела по спирали, а прошедшие через ткани ослабленные лучи улавливаются датчиками, стоящими в несколько рядов. МСКТ позволяет получать одновременно точные изображения сердца, головного мозга, оценивать строение сосудов и микроциркуляцию крови. В принципе, врачи и ученые полагают, что МСКТ с контрастом – это лучший метод диагностики, который в отношении мягких тканей имеет такую же информативность, как и МРТ, но дополнительно позволяет визуализировать и легкие, и плотные органы (кости), чего не может МРТ.
Последним достижением КТ стало появление мультиспиральной компьютерной томографии (МСКТ), когда рентгеновская трубка движется вокруг исследуемой части тела по спирали, а прошедшие через ткани ослабленные лучи улавливаются датчиками, стоящими в несколько рядов. МСКТ позволяет получать одновременно точные изображения сердца, головного мозга, оценивать строение сосудов и микроциркуляцию крови. В принципе, врачи и ученые полагают, что МСКТ с контрастом – это лучший метод диагностики, который в отношении мягких тканей имеет такую же информативность, как и МРТ, но дополнительно позволяет визуализировать и легкие, и плотные органы (кости), чего не может МРТ.Несмотря на такую высокую информативность как спиральной КТ, так и МСКТ, применение этих метод ограничивается из-за высокой лучевой нагрузки, которую получает человек в ходе их производства. Поэтому КТ должна проводиться только по показаниям.
- Магнитно-резонансная томография позвоночника – общая характеристика
- Характеристика МРТ различных отделов позвоночника
- Магнитно-резонансная томография позвоночника с контрастированием
- Когда делают МРТ позвоночника?
- Противопоказания к магнитно-резонансной томографии позвоночника
- МРТ – что это такое? Каким образом получают изображения органов путем магнитно-резонансной томографии – видео
- Польза йоги для спины и позвоночника. Сколиоз, остеохондроз, грыжа позвоночника и йога – видео
- Подготовка к магнитно-резонансной томографии позвоночника
- Как делают МРТ позвоночника?
- Результаты МРТ позвоночника
- Диагностика рассеянного склероза: МРТ, КТ, ЭЭГ, рентген, исследования, анализ крови – видео
- Исследования при ревматоидном артрите: МРТ, рентген, УЗИ. Ревматический и ревматоидный артриты – видео
- КТ или МРТ позвоночника?
- Где сделать МРТ позвоночника? Стоимость исследования
Магнитно-резонансная томография позвоночника – общая характеристика
Что такое МРТ?
Магнитно-резонансная томография (МРТ, ЯМР, ЯМРТ) позвоночника представляет собой неинвазивный (не связанный с введением в полости тела медицинских инструментов) метод исследования, относящийся к лучевой диагностике. МРТ относится к лучевым методам потому, что основана на регистрации излучения, исходящего от активированных магнитным полем атомов водорода, входящих в структуру молекул воды, из которой на 70 % состоит человеческое тело. Благодаря своему физическому принципу МРТ позволяет с высочайшей точностью выявлять патологические очаги в тканях позвоночника, особенно в мягких, а также определять степень выраженности и распространенности патологического процесса.
В прошлом в момент своего появления в начале 80-х годов XX века магнитно-резонансная томография называлась "ядерно-магнитно-резонансная томография (ЯМРТ)" или "ядерно-магнитный резонанс (ЯМР)". Но после трагедии на Чернобыльской атомной станции во всем мире в умах людей утвердилась четкая негативная ассоциация со словом "ядерный", которое воспринималось не иначе, как синоним проникающего радиоактивного излучения. И хотя в названии метода обследования слово "ядерный" никоим образом не имело отношения к ионизирующему излучению, а означало лишь то, что магнитное поле воздействует на протоны в ядре атомов водорода, наименование метода диагностики пришлось поменять, чтобы не пускаться каждый раз в объяснения и не получать отказов от обследования на основании иррациональных страхов.
Физический принцип МРТ
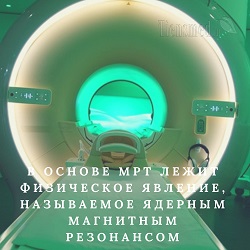 Чтобы понимать сущность МРТ, следует знать, какой физический принцип лежит в основе данного метода визуализации различных структур человеческого тела. Итак, в основе МРТ лежит физическое явление, называемое ядерным магнитным резонансом (ЯМР). Суть этого явления заключается в способности протонов из ядер атомов водорода менять направление своего прецессионного движения под действием сильного магнитного поля. Так, в норме протон в ядре атома водорода вращается вокруг своей оси, как юла, с очень высокой частотой – около 40 МГц. Причем обычно вращение протонов хаотическое, каждый крутится по часовой или против часовой стрелки. Если атомы водорода поместить в поле, создаваемое мощным магнитом, то сначала они поглотят энергию магнитного излучения, после чего синхронизируются (войдут в резонанс) и начнут вращаться все в одну сторону. После исчезновения магнитного поля протоны атомов водорода снова возвращаются в свое привычное состояние и начинают вращаться хаотично – одни по часовой стрелке, а другие против часовой. Момент возвращения протонов к своему обычному состоянию после прекращения влияния магнитного поля называется релаксацией, и протекает с выделением энергии.
Чтобы понимать сущность МРТ, следует знать, какой физический принцип лежит в основе данного метода визуализации различных структур человеческого тела. Итак, в основе МРТ лежит физическое явление, называемое ядерным магнитным резонансом (ЯМР). Суть этого явления заключается в способности протонов из ядер атомов водорода менять направление своего прецессионного движения под действием сильного магнитного поля. Так, в норме протон в ядре атома водорода вращается вокруг своей оси, как юла, с очень высокой частотой – около 40 МГц. Причем обычно вращение протонов хаотическое, каждый крутится по часовой или против часовой стрелки. Если атомы водорода поместить в поле, создаваемое мощным магнитом, то сначала они поглотят энергию магнитного излучения, после чего синхронизируются (войдут в резонанс) и начнут вращаться все в одну сторону. После исчезновения магнитного поля протоны атомов водорода снова возвращаются в свое привычное состояние и начинают вращаться хаотично – одни по часовой стрелке, а другие против часовой. Момент возвращения протонов к своему обычному состоянию после прекращения влияния магнитного поля называется релаксацией, и протекает с выделением энергии.
- Рентгеновское исследование кишечника. Возможности различных видов рентгеновского исследования
- Причины и задачи проведения рентгена кишечника
- Что такое рентген и почему он проводится?
- Основные виды рентгенологического исследования кишечника
- Способы рентгенологического обследования отделов кишечника с применением контрастных веществ
- Необходимость использования контрастных веществ при рентгенологических исследованиях кишечника
- Виды контрастных веществ, используемых при рентгене кишечника
- Колоноскопия или рентген кишечника
- Магнитно-резонансная томография и рентген кишечника
- Ультразвуковое и рентгенологическое исследование кишечника
- Показания и противопоказания к рентгену кишечника - (видео)
- Методика проведения рентгена кишечника
- Где выполняется рентген кишечника?
- Кто назначает рентген кишечника?
- Кто выполняет рентген кишечника?
- Инструкция использования бария для рентгена кишечника. В какой пропорции разводится и как правильно употребляется сульфат бария?
- Методика рентгеновского исследования с применением бария
- Методика ирригоскопии
- Подготовка к проведению рентгена кишечника
- Диета перед рентгеном кишечника
- Искусственное очищение кишечника перед рентгеном. Клизма кишечника
- Прием слабительных веществ перед рентгеном кишечника. Фортранс, микролакс
- Что можно есть непосредственно перед рентгеном кишечника?
- Подготовка к рентгену кишечника при запорах
- Подготовка к ирригоскопии и уход за больным после ее проведения
- Подготовка ребенка к рентгену кишечника с применением контрастного вещества
- Рентгеновская картина кишечника в норме
- Описание заболеваний кишечника с помощью рентгенологических синдромов. Врожденные и приобретенные аномалии кишечника
- Острые состояния кишечника (острый живот). Диагностика с помощью рентгена
- Воспалительные заболевания кишечника на рентгене - (видео)
- Рентгенологическая диагностика опухолевых заболеваний кишечника. Рак кишечника
- Где сделать рентген кишечника?
Заболевания органов пищеварения очень неприятны. Ежедневно человек нуждается в получении питательных веществ, поступающих с пищей. Во многих случаях процесс потребления еды доставляет людям огромное удовольствие. При возникновении сбоя в системе пищеварения человек теряет аппетит, слабеет, худеет, у него болит живот, появляется рвота, понос или запор. При сохранении недомоганий подобного рода на протяжении длительного времени необходимо обратиться к врачу.
- МРТ почек – общая характеристика и суть метода
- МРТ почек с контрастом (с контрастированием)
- Что показывает МРТ почек
- МРТ сосудов почек
- Показания к МРТ почек
- Противопоказания к МРТ почек
- Подготовка к МРТ почек
- Как проходит МРТ почек (как делают)?
- МРТ почек детям
- Где сделать МРТ почек?
- МРТ, КТ или УЗИ почек – какое исследование выбрать?
- Норма и расшифровка МРТ почек
- МРТ почек – отзывы
- МРТ почек с контрастом и без контраста – цена
- МРТ: какие органы обследуются, какие заболевания выявляются? Противопоказания, рекомендации рентгенолога. Диффузионная МРТ (Lifescan) – видео
- МРТ, рентген, УЗИ, КТ: насколько опасны данные методы исследования – видео
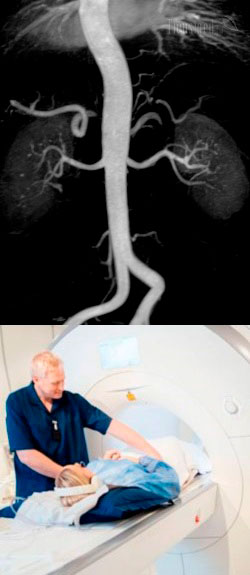
МРТ почек – общая характеристика и суть метода
Магнитно-резонансная томография почек – это безопасное, высокоинформативное, неинвазивное (не предполагающее введения в физиологические отверстия тела медицинских инструментов) исследование, основанное на воздействии магнитного поля и радиоволн на ткани, и позволяющее с высокой точностью диагностировать почечную патологию и определять степень ее выраженности.
В период появления магнитно-резонансная томография называлась "ядерно-магнитно-резонансная томография (ЯМРТ)" или "ядерно-магнитный резонанс (ЯМР)". Причем слово "ядерный" в названии метода не имело никакого отношения к проникающей радиации, ядерным реакторам, ядерным бомбам и т.д. Слово "ядерный" в терминах отражало лишь то, что в ходе проведения исследования производится воздействие магнитным полем на ядра атомов водорода, а не радиоактивное облучение органов и тканей. Тем не менее, ввиду негативных устойчивых ассоциаций со словом "ядерный", пришлось сменить первоначальное название метода диагностики на современное – магнитно-резонансная томография, которое не несет "опасных" ассоциаций и не отталкивает пациента от обследования.
Магнитно-резонансная томография, как уже было сказано выше, основана на физическом явлении ядерного магнитного резонанса. Данное явление заключается в том, что при воздействии на атомы водорода магнитного поля их ядра поглощают энергию и изменяют ориентацию в пространстве. Затем, когда действие магнитного поля прекращается, атомы водорода возвращаются в свою исходную ориентацию и выделяют ранее поглощенную энергию. Эта высвобождаемая энергия улавливается специальными датчиками, измеряются ее значения, и при помощи компьютерной программы переводятся в изображения почек (и мочевыводящих путей), которые врач видит на мониторе.
Поскольку атомы водорода присутствуют в каждой молекуле биологических веществ, из которых состоит любой орган и ткань, в том числе почки и мочевыводящие пути, эффект ядерного магнитного резонанса позволяет получать изображение исследуемого органа на любой глубине и по любой плоскости. Именно это и происходит в ходе проведения магнитно-резонансной томографии – врач получает на экране целые серии снимков, которые представляют собой как бы разрезы почек на тонкие слои-ломтики по разным плоскостям. Чтобы наглядно представить себе, какие изображения врач получает в результате МРТ, можно в качестве модели почки принять палку колбасы. Далее, чтобы изучить ее внутреннюю структуру, нужно порезать палку на тонкие ломтики, на которых будут видны мельчайшие детали строения. То же самое происходит при МРТ – методика позволяет получить множество снимков, каждый из которых представляет собой как бы срезы, этакие тонкие ломтики почек. И более того, если колбасу можно порезать только по одной плоскости, то МРТ дает изображения почек в разрезе послойно в трех плоскостях (повдоль, поперек и по диагонали).
Соответственно, такие множественные послойные изображения почек по трем плоскостям позволяют детально рассмотреть структуру органа, определить размеры его частей, выявить даже самые мелкие патологические очаги в самой толще тканей. МРТ позволяет диагностировать даже самые маленькие патологические образования, так как толщина получаемых срезов составляет 3 – 5 мм.
Из-за наличия водорода в любой молекуле, составляющей тот или иной орган, МРТ позволяет отлично визуализировать именно мягкие ткани, то есть внутренние органы, сосуды, мышцы, связки, хрящи и т.д. А вот плотные структуры (кости) МРТ визуализирует плохо из-за того, что в них биологические молекулы упакованы очень плотно, и выделяемая их атомами водорода энергия после воздействия магнитного поля как бы накладывается друг на друга, не давая возможности получить четкие изображения. Это означает, что МРТ отлично подходит для диагностики патологий именно мягких органов, в том числе почек.
Так, результаты МРТ дают возможность диагностировать опухоли почек, определять их характер (доброкачественные или злокачественные), размеры, степень распространенности, скорость роста, поражение окружающих тканей, стадию онкологического процесса и т.д. Фактически, что касается диагностики рака почек, МРТ является единственным методом, позволяющим сразу комплексно определить практически все важные параметры опухоли и, в связи с этим, избавляющим от необходимости проводить другие дополнительные исследования (УЗИ, биопсия и т.д.).
 Кроме того, МРТ позволяет диагностировать воспалительные процессы в почках и мочевыводящих путях (пиелонефриты, гломерулонефриты, абсцессы, карбункулы и т.д.), паразитарные инфекции, сосудистую патологию (сужение или аневризма почечной артерии, тромбоз почечной вены и т.д.), травматические повреждения, кисты почек, мочекаменную болезнь, аномалии строения почек (удвоение почек, неправильное расположение органа, врожденный поликистоз и т.д.), гидронефроз и т.д. Помимо выявления заболеваний, МРТ дает возможность оценить размеры, расположение, форму, характер патологических очагов и степень тяжести патологии.
Кроме того, МРТ позволяет диагностировать воспалительные процессы в почках и мочевыводящих путях (пиелонефриты, гломерулонефриты, абсцессы, карбункулы и т.д.), паразитарные инфекции, сосудистую патологию (сужение или аневризма почечной артерии, тромбоз почечной вены и т.д.), травматические повреждения, кисты почек, мочекаменную болезнь, аномалии строения почек (удвоение почек, неправильное расположение органа, врожденный поликистоз и т.д.), гидронефроз и т.д. Помимо выявления заболеваний, МРТ дает возможность оценить размеры, расположение, форму, характер патологических очагов и степень тяжести патологии.Магнитное поле и радиоволны, применяемые для МРТ, не оказывают отрицательного влияния на здоровье и не дают лучевой нагрузки, в отличие от КТ или рентгена. Поэтому само проведение магнитно-резонансной томографии неопасно для человека, вследствие чего такое исследование может производиться и детям, и пожилым людям, и беременным женщинам, но, естественно, исключительно по строгой необходимости.
Определенными преимуществами МРТ перед другими методами обследования почек является отсутствие лучевой нагрузки, возможность получения снимка-среза на любом уровне и по любой плоскости, а также отсутствие артефактов от костей, закрывающих собой многие важные структуры. К недостаткам МРТ почек относят необходимость неподвижно лежать во время исследования, относительную длительность обследования, высокую стоимость и невозможность использования при наличии у человека кардиостимуляторов или ферромагнитных имплантов.
Так как МРТ почек позволяет получить очень качественные и точные снимки органа, то перед прохождением обследования желательно посетить уролога или нефролога, который сможет сформулировать для радиолога конкретные вопросы о состоянии органа.
- Основы рентгеновского исследования легких. Виды рентгеновского исследования легких - (видео)
- Показания и противопоказания к рентгену легких
- Методика проведения рентгеновского исследования легких. Подготовка к рентгену легких
- Рентген легких в норме. Как выглядят здоровые легкие на рентгене?
- Расшифровка рентгена легких. Рентгенологические синдромы при различных заболеваниях легких
- Диагностика инфекционных заболеваний легких с помощью рентгена - (видео)
- Рентгенодиагностика доброкачественных и злокачественных опухолей легких
- Обструктивные заболевания легких на рентгене. Рубцовые изменения легких на рентгене (пневмосклероз). Рентген легких курильщика - (видео)
- Хроническая обструктивная болезнь легких. Диагностика с помощью рентгена
- Эмфизема на рентгене легких
- Рентгенологические признаки бронхиальной астмы
- Пневмосклероз (фиброз) на рентгене легких. Рубцовые изменения легких на рентгене
- Кальцинаты в легких. Выявление кальцинатов с помощью рентгена
- Рентген легких курильщиков
- Саркоидоз на рентгене легких
- Лучевая диагностика при неотложных состояниях легких. Отек, инфаркт легких. Гидроторакс, пневмоторакс
- Альвеолярный, интерстициальный отек легких на рентгене грудной клетки
- Венозный застой крови в легких. Легочная гипертензия. Рентгенодиагностика
- Пневмоторакс на рентгеновском снимке
- Гидроторакс на рентгене легких
- Ателектаз легкого. Рентгенологическая картина
- Гиповентиляционный синдром легких. Диагностика с помощью рентгена
- Инфаркт легкого на рентгене грудной клетки. Обнаружение тромбов в сосудах легких с помощью методов лучевой диагностики
- Шоковое легкое. Диагностика с помощью рентгена
- Где можно выполнить рентген легких?
К заболеваниям, в составе которых присутствует обструктивный компонент, относятся:
- хроническая обструктивная болезнь легких;
- хронический бронхит;
- эмфизема;
- бронхиальная астма и некоторые другие.

- Что такое урофлоуметрия?
- Урофлоуметрия. Консультация специалиста - (видео)
- Показания к урофлоуметрии (простатит, аденома простаты, заболевания мочевого пузыря)
- Подготовка к урофлоуметрии
- Как проводится процедура урофлоуметрии у мужчин и женщин?
- Расшифровка результатов урофлоуметрии
- Противопоказания и побочные эффекты урофлоуметрии
- Где сделать урофлоуметрию?
Чтобы понять принцип действия и значение урофлоуметрии при диагностике различных заболеваний, необходимы общие представления о функционировании мочевого пузыря и мочевыводящих путей (уретры).
В нормальных условиях образующаяся в почках моча поступает в мочевой пузырь и накапливается в нем. Стенка мочевого пузыря включает мышечный слой (так называемый детрузор), который участвует в процессе мочеиспускания. При поступлении мочи в мочевой пузырь детрузор расслабляется, растягивается, в результате чего объем пузыря увеличивается. Одновременно с этим сокращаются мышцы шейки мочевого пузыря, тазового дна и уретры (мочеиспускательного канала), что также препятствует выходу мочи из мочевого пузыря.
- Что такое рентген грудной клетки?
- Показания и противопоказания к проведению рентгенографии грудной клетки
- Методика проведения рентгена грудной клетки. Подготовка к рентгену грудной клетки
- Вред от лучевых методов диагностики. Рентген грудной клетки для детей и беременных
- Описание нормального рентгена грудной клетки. Что показывает рентген здоровой грудной клетки (фото)?
- Деформации грудной клетки на рентгене
- Диагностика заболеваний легких с помощью рентгена грудной клетки
- Диагностика заболеваний сердца с помощью рентгена грудной клетки
- Доброкачественные и злокачественные опухоли (рак) на рентгене грудной клетки
- Где можно сделать рентген грудной клетки?
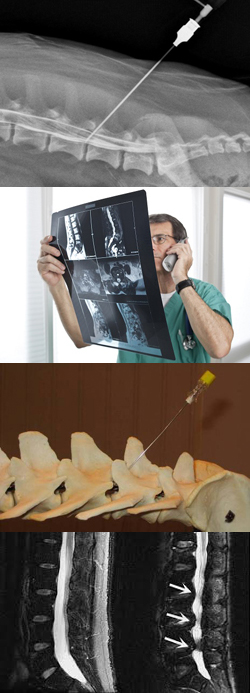
- Что такое миелография?
- Что такое КТ-миелография?
- Что такое МРТ с миелографией?
- Где можно сделать миелографию?
В основе метода лежит принцип рентгенографии, которая проводится после того как в субарахноидальное пространство было введено контрастное вещество. Обладая большей плотностью, чем спинномозговая жидкость, введенное вещество, стекая по паутинному пространству, детальное обрисовывает спинной мозг и само пространство.
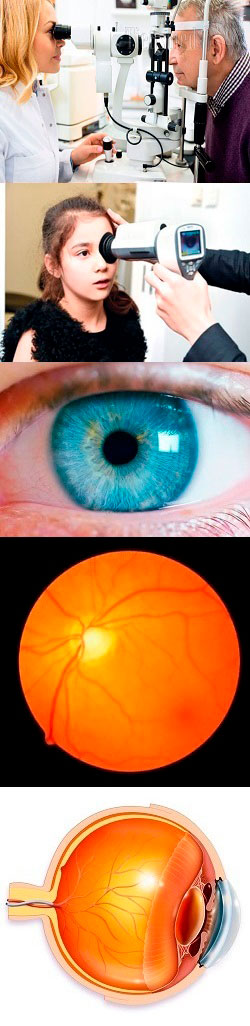
- Общие сведения об осмотре глазного дна
- Виды осмотра глазного дна
- Осмотр глазного дна офтальмоскопом (офтальмоскопия)
- Непрямая (обратная) офтальмоскопия
- Осмотр глазного дна на высокодиоптрийной линзе
- Прямая офтальмоскопия
- Офтальмохромоскопия глазного дна
- Бинокулярная офтальмоскопия
- Биомикроскопия глаза (осмотр глазного дна с линзой Гольдмана, осмотр глазного дна с фундус-линзой и осмотр глазного дна на щелевой лампе)
- Прибор (аппарат) для осмотра глазного дна
- Осмотр глазного дна с узким и широким зрачком (под мидриазом)
- Как и когда делают осмотр глазного дна?
- Результаты осмотра глазного дна
- Что дает осмотр глазного дна у детей и беременных женщин?
- Стоимость и адреса проведения офтальмоскопии
- Осмотр глазного дна, лазерная терапия и хирургия глаза при диабете, патологиях сетчатки и зрительного нерва – видео
- Осмотр глазного дна: для чего проводится исследование – видео
- Сахарный диабет и зрение. Строение сетчатки. Диабетическая ретинопатия: симптомы (комментарии врача-офтальмолога) – видео
- Гониоскопия, HRT при глаукоме. Дифференциальная диагностика: глаукома, катаракта, иридоциклит – видео
- Ранняя диагностика глаукомы: механическая и компьютерная периметрия, тонометрия (комментарии врача-офтальмолога) – видео
- Диагностика диабетической ретинопатии: ангиография, офтальмоскопия, томография, УЗИ – видео
- Диагностика астигматизма: обследования, тесты. Дифференциальная диагностика астигматизма – видео
- Три анализа при ухудшении зрения – видео
Общие сведения об осмотре глазного дна
Как называется осмотр глазного дна?
Процедура осмотра глазного дна называется офтальмоскопия. Данный термин образован от двух греческих слов – ophtalmos и skopeo, которые в переводе означают соответственно "глаз" и "смотреть". Таким образом, подстрочный перевод термина офтальмоскопия с греческого означает "смотреть глаз".
Однако же под термином "офтальмоскопия" подразумевается осмотр глазного дна в принципе. То есть именно изучение состояния глазного дна с целью выявления патологических изменений в глубоких структурах глаза. Такой осмотр может проводиться при помощи различных инструментов и, соответственно, в зависимости от используемых приборов, называться по-разному. Так, собственно офтальмоскопией называется осмотр глазного дна при помощи офтальмоскопов. Осмотр глазного дна при помощи щелевой лампы и набора линз (линзы Гольдмана, фундус-линзы и проч.) называется биомикроскопией. То есть и офтальмоскопия, и биомикроскопия – это способы осмотра глазного дна, которые проводятся различными медицинскими инструментами, но предназначаются для одних и тех же целей.
Ниже мы рассмотрим все виды осмотра глазного дна по отдельности, так как между ними имеются различия в диагностической информативности, способах проведения и т.д.
Какой врач проводит осмотр глазного дна (окулист, офтальмолог)?
Осмотр глазного дна проводится врачом, специализирующемся на диагностике и лечении различных заболеваний глаз. Врач такой специальности называется офтальмологом или окулистом (записаться). Оба понятия, и офтальмолог, и окулист – совершенно правильные и равнозначные. Просто термин "офтальмолог" представляет собой название специалиста по-гречески, а "окулист" – на латыни.
Что такое глазное дно?
Чтобы понимать, что представляет собой глазное дно, необходимо в общих чертах знать строение глаза. Глаз представляет собой сложно устроенный орган, схематичное строение которого изображено на рисунке 1.
- Общие сведения о глюкозотолерантном тесте
- Названия глюкозотолерантного теста (оральный глюкозотолерантный тест, проба с 75 г глюкозы, тест на толерантность к глюкозе)
- Что показывает и зачем нужен глюкозотолерантный тест?
- Показания к выполнению глюкозотолерантного теста
- Противопоказания к выполнению глюкозотолерантного теста
- Какой врач может назначить глюкозотолерантный тест?
- Проведение глюкозотолерантного теста
- Результаты глюкозотолерантного теста
- Глюкозотолерантный тест при беременности
- Где выполняется и цена на глюкозотолерантный тест
- 13 первых признаков сахарного диабета, которые нельзя пропустить – видео
- Уровень сахара в крови и сахарный диабет. Признаки, причины и симптомы диабета, особенности питания, препараты – видео
- Как снизить сахар крови без таблеток – видео
- Сахарный диабет и зрение. Строение сетчатки. Диабетическая ретинопатия: симптомы – видео
Общие сведения о глюкозотолерантном тесте
Названия глюкозотолерантного теста (оральный глюкозотолерантный тест, проба с 75 г глюкозы, тест на толерантность к глюкозе)
В настоящее время общепринятым в России является название метода "глюкозотолерантный тест (ГТТ)". Однако на практике также используются и другие названия для обозначения этого же лабораторного метода диагностики, которые являются по своей сути синонимами термина "глюкозотолерантный тест". Такими синонимами термина ГТТ являются следующие: оральный глюкозотолерантный тест (ОГТТ), пероральный глюкозотолерантный тест (ПГТТ), тест на толерантность к глюкозе (ТТГ), а также проба с 75 г глюкозы, проба с сахарной нагрузкой, построение сахарных кривых. На английском языке наименование данного лабораторного метода обозначается терминами glucose tolerance test (GTT), oral glucose tolerance test (ОGTT).
Что показывает и зачем нужен глюкозотолерантный тест?
 Итак, глюкозотолерантный тест представляет собой определение уровня сахара (глюкозы) в крови натощак и через два часа после приема раствора 75 г глюкозы, растворенной в стакане воды. В некоторых случаях проводят расширенный глюкозотолерантный тест, при котором уровень сахара в крови определяют натощак, через 30, 60, 90 и 120 минут после употребления раствора 75 г глюкозы.
Итак, глюкозотолерантный тест представляет собой определение уровня сахара (глюкозы) в крови натощак и через два часа после приема раствора 75 г глюкозы, растворенной в стакане воды. В некоторых случаях проводят расширенный глюкозотолерантный тест, при котором уровень сахара в крови определяют натощак, через 30, 60, 90 и 120 минут после употребления раствора 75 г глюкозы.В норме уровень сахара в крови натощак должен колебаться в пределах 3,3 – 5,5 ммоль/л для крови из пальца, и 4,0 – 6,1 ммоль/л для крови из вены. Через час после того, как на голодный желудок человек выпивает 200 мл жидкости, в которой растворено 75 г глюкозы, уровень сахара в крови повышается до максимального уровня (8 – 10 ммоль/л). Затем, по мере переработки и усвоения поступившей глюкозы, уровень сахара в крови снижается, и через 2 часа после приема 75 г глюкозы приходит практически к норме, и составляет менее 7,8 ммоль/л для крови из пальца и вены.
Если же через два часа после приема 75 г глюкозы уровень сахара в крови оказывается выше 7,8 ммоль/л, но ниже 11,1 ммоль/л, то это свидетельствует о скрытом нарушении углеводного обмена. То есть о том, что углеводы в организме у человека усваиваются с нарушениями, слишком медленно, но пока эти расстройства компенсированы и протекают скрытно, без видимых клинических симптомов. По сути, ненормальное значение уровня сахара в крови через два часа после приема 75 г глюкозы означает, что у человека уже активно развивается сахарный диабет, но он еще не приобрел классическую развернутую форму со всеми характерными симптомами. Иными словами, человек уже болен, но стадия патологии ранняя, и потому никаких симптомов еще нет.
Таким образом, очевидно, что значение глюкозотолерантного теста огромно, так как этот простой анализ позволяет выявлять патологию углеводного обмена (сахарный диабет) на ранней стадии, когда еще нет характерных клинических симптомов, но зато можно провести лечение и предотвратить формирование классического диабета. И если скрытые нарушения углеводного обмена, которые выявляются при помощи глюкозотолерантного теста, можно скорректировать, обратить вспять и не допустить развития болезни, то на стадии диабета, когда патология уже полностью сформируется, вылечить заболевание уже невозможно, а можно только медикаментозно искусственно поддерживать нормальный уровень сахара в крови, оттягивая появление осложнений.
Следует помнить, что глюкозотолерантный тест позволяет на ранней стадии выявлять скрытые нарушения углеводного обмена, но не дает возможности различать первый и второй типы сахарного диабета, а также причины развития патологии.
Учитывая значение и диагностическую информативность глюкозотолерантного теста, данный анализ оправданно выполнять, когда имеются подозрения на наличие скрытого нарушения углеводного обмена. Признаками такого скрытого расстройства углеводного обмена являются следующие:
- Уровень сахара в крови выше нормы, но ниже 6,1 ммоль/л для крови из пальца и 7,0 ммоль/л для крови из вены;
- Периодическое появление глюкозы в моче на фоне нормального уровня сахара в крови;
- Сильная жажда, частое и обильное мочеиспускание, а также усиленный аппетит на фоне нормального уровня сахара в крови;
- Наличие глюкозы в моче на фоне беременности, тиреотоксикоза, заболеваний печени или хронических инфекционных заболеваний;
- Нейропатия (нарушение работы нервов) или ретинопатия (нарушение работы сетчатки глаза) с неясными причинами.
Если у человека имеются признаки скрытых нарушений углеводного обмена, то ему рекомендуется сделать глюкозотолерантный тест, чтобы удостовериться в наличии или отсутствии ранней стадии патологии.
Абсолютно здоровым людям, у которых уровень сахара в крови в норме и отсутствуют признаки скрытого нарушения углеводного обмена, делать глюкозотолерантный тест не нужно, так как он совершенно бесполезен. Также не нужно делать глюкозотолерантный тест тем, у кого уровень сахара в крови натощак уже соответствует сахарному диабету (более 6,1 ммоль/л для крови из пальца и более 7,0 для крови из вены), так как у них нарушения вполне явные, а не скрытые.
Показания к выполнению глюкозотолерантного теста
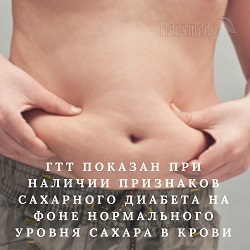 Итак, глюкозотолерантный тест обязательно показан к выполнению в следующих случаях:
Итак, глюкозотолерантный тест обязательно показан к выполнению в следующих случаях:- Сомнительные результаты определения уровня глюкозы натощак (ниже 7,0 ммоль/л, но выше 6,1 ммоль/л);
- Случайно выявленное повышение уровня глюкозы в крови на фоне стресса;
- Случайно выявленное наличие глюкозы в моче на фоне нормального уровня сахара в крови и отсутствия симптомов сахарного диабета (усиленная жажда и аппетит, частое и обильное мочеиспускание);
- Наличие признаков сахарного диабета на фоне нормального уровня сахара в крови;
- Беременность (для выявления гестационного сахарного диабета);
- Наличие глюкозы в моче на фоне тиреотоксикоза, заболеваний печени, ретинопатии или нейропатии.
- Билирубин
- Трансаминазы
- Лактатдегидрогеназа
- Щелочная фосфатаза
- 5-нуклеотидаза
- Гамма-глутамилтрансфераза
- Протромбиновое время
- Альбумин
- Глобулины
- Аммиак
Билирубин. Уровень билирубина характеризует поглотительную, обменную и выделительную функции печени. Связанную фракцию дифференцируют с несвязанной, используя результаты биохимических проб.
- Ультразвуковое исследование – общие понятия
- УЗИ суставов – общая характеристика
- Когда и как делают УЗИ суставов?
- Норма и патология суставов на УЗИ
- Особенности УЗИ различных суставов
- Где сделать УЗИ суставов? Цена исследования
- Ломота в теле, в ногах, руках, в суставах и мышцах: причины, что делать – видео
- Исследования при ревматоидном артрите: рентген, МРТ, УЗИ. Ревматический и ревматоидный артриты – видео
- Боль в плече: причины, что делать – видео
- Лечение боли в колене за 10 минут без таблеток и уколов – видео
- Оздоровительная йога для суставов и сердца. Йога и давление – видео
- Дифференциальная диагностика ревматоидного артрита с красной волчанкой, артритом, подагрой – видео
- Нужно ли делать операцию при артрозе коленного сустава – видео
- Укол гиалуроновой кислоты в коленный сустав при остеоартрозе – видео
Норма и патология суставов на УЗИ
Чтобы хорошо понимать протокол ультразвукового исследования, который выдается пациенту на руки, нужно владеть основной терминологией, которую мы приведем ниже.
Так, картина, которую врач видит на мониторе УЗ-аппарата, называется эхографической. Соответственно, все характеристики тканей, которые врач видит на УЗИ, называются также эхографическими. Например, имеются эхографические признаки воспаления, атрофии, новообразований и т.д.
Также следует знать, что сигнал от ткани, возникающий в ответ на проникновение в нее звуковых волн, называется эхогенностью. Эхогенность может быть однородной или неоднородной, если ткани, соответственно, имеют нормальное однородное строение или содержат мелкие патологические очаги, создающие неоднородность. Кроме того, если от ткани идет сигнал более сильный по сравнению с таковым от окружающих структур, то он называется гиперэхогенным. Соответственно, сигнал более слабый по сравнению с эхогенностью окружающих тканей, называется гипоэхогенным. В органах и тканях могут иметься гипоэхогенные или гиперэхогенные участки или включения, представляющие собой различные патологические очаги.
Далее рассмотрим, как должны на УЗИ суставов выглядеть нормальные ткани и патологические очаги в них.
Протокол нормального УЗИ суставов
В итоговом протоколе, который выдается после проведения УЗИ, имеется две основные части – описательная и заключение. В описательной части врач приводит описание всех увиденных им структур, указывает их состояние, иногда размеры, наличие или отсутствие в них патологических очагов и т.д. А в заключении врач дает вывод, в котором указывает, признаки какого заболевания были обнаружены по данным УЗИ.
В норме, когда патология сустава отсутствует, итоговое заключение должно быть написано в следующей форме: "Эхопризнаки патологических изменений сустава отсутствуют".
А в описательной части протокола УЗИ суставов в норме должны быть приведены следующие данные:
Синовиальная оболочка эхогенная, плохо отличимая от соединительной ткани, практически не видимая. Хрящ на суставных поверхностях костей анэхогенный или гипоэхогенный (узкая полоска), расположен параллельно поверхности кости. Кость эхогенна, дает акустическую тень. Суставные полости видны в качестве анэхогенных узких полосок между сочленяющимися костями. Сухожилия при сканировании под прямым углом анхогенны, а под другими углами гипоэхогенны. Мышцы на продольном срезе имеют гипоэхогенную перистую структуру, различимы наружная фасция, окутывающая мышечный пучок, и тело мышцы. На поперечном разрезе мышцы имеют пятнистую (ячеистую) гипоэхогенную структуру. Сухожилия и связки имеют вид переплетающихся гиперэхогенных удлиненных шнуров с нежными полосками различной длины и толщины.
- Физические основы и сущность рентгена стопы
- Рентгеноанатомия стопы
- Рентген стопы – общие сведения
- Когда делают рентген стопы?
- Как делают рентген стопы?
- Рентген стопы в норме (рентген-описание здоровой стопы)
- Рентген стопы при некоторых заболеваниях
- Где и за сколько можно сделать рентген стопы?
- Облучение при рентгене: риски, дозы, техника безопасности – видео
- Массаж ног ребенку: мастер-класс – видео
- Как получить освобождение от службы по плоскостопию: рентген стоп, к какому врачу обращаться и т.д. – видео
- Строение и функции стопы. Вальгусная деформация – видео
- Диагностика плоскостопия: осмотр врача, рентген в двух проекциях – видео
- Можно ли вылечить плоскостопие, и всегда ли его нужно лечить взрослым людям – видео
- Как выбрать обувь для здоровых стоп, при вальгусной и варусной деформации – видео
Когда делают рентген стопы?
Показания к рентгену стопы
Рентген стопы показан к выполнению, когда подозревается травматическое повреждение структур стопы, например, после неудачного падения, автомобильной аварии, занятий спортом и т.д. В таких случаях рентген позволяет выявлять трещины и переломы костей, вывихи в суставах стопы, разрывы и растяжения сухожилий и мышц, наличие посттравматических кист и т.д. Причем рентген стопы показан, даже если после предполагаемой травмы прошло довольно долгое время, и человека ничего не беспокоит, так как некоторые травматические повреждения могут заживать самостоятельно, но при этом оставлять осложнения (например, кисты костей, нестабильность суставов).
Кроме того, рентген стопы показан, если подозревается любое дистрофическое (артроз, остеопороз и проч.), обменное (подагра, рахит и т.д.), воспалительное (артрит, остеомиелит и т.д.) или опухолевое заболевание анатомических структур стопы (киста в кости, доброкачественные и злокачественные опухоли, метастазы). Различные заболевания структур стопы обычно сопровождаются болями, уменьшением объема движений стопой, возможно деформацией частей стопы, частыми переломами и т.д. А это значит, что при наличии таких симптомов показано выполнение рентгена стопы.
Отдельно следует сказать, что показанием для выполнения рентгена стопы является наличие у человека косолапости или плоскостопия. При косолапости рентген выполняется для уточнения расположения костей относительно друг друга, оценки степени косолапости и уточнения вида косолапости. Все эти данные необходимы для проведения коррекционного лечения. После лечения и реабилитации при косолапости вновь делают рентген стоп, чтобы увидеть, насколько удалось приблизить расположение костей стоп к норме.
При плоскостопии рентген выполняется в двух проекциях (задней и боковой) с нагрузкой, чтобы точно установить степень уплощения сводов стопы.
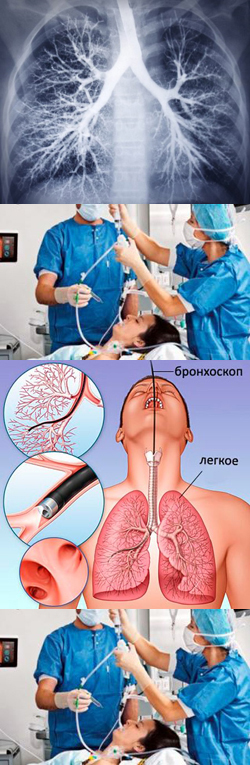
- Что такое бронхография легких?
- Консультация специалиста по бронхографии - (видео)
- Как проводится бронхография?
- Показания к бронхографии
- Противопоказания к бронхографии
- Побочные эффекты и осложнения при бронхографии
- Где сделать бронхографию?
С помощью бронхографии можно оценить состояние трахеи, крупных и мелких бронхов, а также выявить патологические изменения в строении дыхательных путей и легочной ткани при различных заболеваниях.