Диагностика и методы исследования
Глоссарий
А
-
 Активность ферментов: амилаза и
Активность ферментов: амилаза и
-
 Анализ крови на антитела
Анализ крови на антитела
-
 Анализ крови на антитела
Анализ крови на антитела
-
 Анализ крови на гормоны щитовидк
Анализ крови на гормоны щитовидк
-
 Анализ крови на гормоны щитовидн
Анализ крови на гормоны щитовидн
-
 Ангиография
Ангиография
-
 Антибиотикограмма. Что это?
Антибиотикограмма. Что это?
Б
-
 Биопсия
Биопсия
-
 Биохимические пробы печени
Биохимические пробы печени
-
Биохимический анализ - расшифров
-
 Биохимический анализ крови - зна
Биохимический анализ крови - зна
-
 Биохимический анализ крови – нор
Биохимический анализ крови – нор
-
 Бронхография. Что это такое?
Бронхография. Что это такое?
Г
Д
-
 Дерматоскопия. Что это такое?
Дерматоскопия. Что это такое?
-
 Диагностика в гинекологии
Диагностика в гинекологии
-
 Диагностика гемофилии
Диагностика гемофилии
-
 Диагностика мочевого пузыря
Диагностика мочевого пузыря
-
 Диагностика туберкулеза...
Диагностика туберкулеза...
-
 Диаскинтест
Диаскинтест
-
 Допплерометрия
Допплерометрия
-
 Допплерометрия
Допплерометрия
-
 Допплерометрия
Допплерометрия
-
 Дуоденальное зондирование
Дуоденальное зондирование
К
-
Квантифероновый тест
-
 Компьютерная томография
Компьютерная томография
-
 Компьютерная томография
Компьютерная томография
-
 Компьютерная томография...
Компьютерная томография...
-
 Коронарография (коронарная...
Коронарография (коронарная...
-
 КТ головного мозга
КТ головного мозга
-
 КТ головного мозга
КТ головного мозга
-
 КТ или МРТ – что лучше?
КТ или МРТ – что лучше?
-
 КТ легких и бронхов
КТ легких и бронхов
-
 КТ легких и бронхов
КТ легких и бронхов
-
 КТ позвоночника
КТ позвоночника
-
 КТ позвоночника
КТ позвоночника
-
 КТ почек
КТ почек
-
 КТ почек
КТ почек
-
 КТ суставов
КТ суставов
-
 КТ суставов
КТ суставов
-
 КТГ при беременности
КТГ при беременности
-
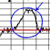 КТГ. Расшифровка
КТГ. Расшифровка
Л
М
-
 Мазок на цитологию
Мазок на цитологию
-
 Мазок – зачем он нужен?
Мазок – зачем он нужен?
-
 Маммография
Маммография
-
 Миелография
Миелография
-
 МРТ
МРТ
-
 МРТ головного мозга
МРТ головного мозга
-
 МРТ легких и бронхов
МРТ легких и бронхов
-
 МРТ легких и бронхов
МРТ легких и бронхов
-
 МРТ печени
МРТ печени
-
 МРТ позвоночника
МРТ позвоночника
-
 МРТ позвоночника
МРТ позвоночника
-
 МРТ почек
МРТ почек
-
 МРТ стопы
МРТ стопы
-
 МРТ стопы
МРТ стопы
-
 МРТ суставов
МРТ суставов
-
 МРТ суставов
МРТ суставов
О
-
 О чем говорят Ваши глаза?
О чем говорят Ваши глаза?
-
 Обследование гепатобилиарной сис
Обследование гепатобилиарной сис
-
 Общий анализ крови
Общий анализ крови
-
 Общий анализ крови –...
Общий анализ крови –...
-
 Общий анализ крови –...
Общий анализ крови –...
-
 Общий анализ мочи
Общий анализ мочи
-
 Онкомаркеры – расшифровка...
Онкомаркеры – расшифровка...
-
 Онкомаркеры – что это...
Онкомаркеры – что это...
-
 Ортопантомография
Ортопантомография
-
 Осмотр глазного дна
Осмотр глазного дна
-
 Осмотр глазного дна
Осмотр глазного дна
П
-
 Пахиметрия. Что это такое?
Пахиметрия. Что это такое?
-
 Пикфлоуметрия
Пикфлоуметрия
-
 Подготовка и сдача крови
Подготовка и сдача крови
-
 Показатели жирового и углеводног
Показатели жирового и углеводног
-
 Посев молока на стерильность
Посев молока на стерильность
-
 Проба Реберга
Проба Реберга
-
 Пульсоксиметрия. Что это такое?
Пульсоксиметрия. Что это такое?
Р
-
 Расшифровка кардиограммы...
Расшифровка кардиограммы...
-
 Ректороманоскопия (ректоскопия)...
Ректороманоскопия (ректоскопия)...
-
 Рентген брюшной полости. Методы
Рентген брюшной полости. Методы
-
 Рентген брюшной полости. Органы
Рентген брюшной полости. Органы
-
 Рентген грудной клетки. Диагност
Рентген грудной клетки. Диагност
-
 Рентген грудной клетки. Показани
Рентген грудной клетки. Показани
-
 Рентген желудка. Гастрит, язва
Рентген желудка. Гастрит, язва
-
 Рентген желудка. Метод
Рентген желудка. Метод
-
 Рентген кишечника. Болезни
Рентген кишечника. Болезни
-
 Рентген кишечника. Методика
Рентген кишечника. Методика
-
 Рентген костей. Методика
Рентген костей. Методика
-
 Рентген костей. Патологии
Рентген костей. Патологии
-
 Рентген легких. Методика
Рентген легких. Методика
-
 Рентген легких. Описание
Рентген легких. Описание
-
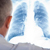 Рентген легких. Острые состояния
Рентген легких. Острые состояния
-
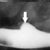 Рентген пищевода. Болезни
Рентген пищевода. Болезни
-
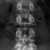 Рентген позвоночника. Заболевани
Рентген позвоночника. Заболевани
-
 Рентген позвоночника. Методика
Рентген позвоночника. Методика
-
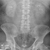 Рентген почек. Методика
Рентген почек. Методика
-
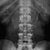 Рентген почек. Патологии
Рентген почек. Патологии
-
 Рентген стопы
Рентген стопы
-
 Рентген стопы
Рентген стопы
-
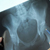 Рентген суставов. Заболевания
Рентген суставов. Заболевания
-
 Рентген суставов. Методика
Рентген суставов. Методика
-
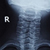 Рентген шеи. Заболевания
Рентген шеи. Заболевания
-
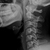 Рентген шеи. Методика
Рентген шеи. Методика
-
 Рентгенологическая диагностика...
Рентгенологическая диагностика...
-
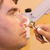 Риноскопия. Что это такое?
Риноскопия. Что это такое?
С
Т
У
-
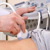 УЗИ брюшной полости
УЗИ брюшной полости
-
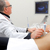 УЗИ брюшной полости. Расшифровка
УЗИ брюшной полости. Расшифровка
-
 УЗИ брюшной полости. Что это?
УЗИ брюшной полости. Что это?
-
 УЗИ желудка и пищевода
УЗИ желудка и пищевода
-
 УЗИ желудка и пищевода
УЗИ желудка и пищевода
-
 УЗИ лимфоузлов
УЗИ лимфоузлов
-
 УЗИ мочевого пузыря –...
УЗИ мочевого пузыря –...
-
 УЗИ органов малого таза
УЗИ органов малого таза
-
 УЗИ печени – что оно...
УЗИ печени – что оно...
-
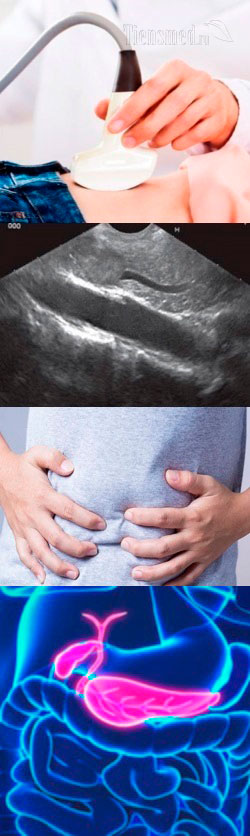
 УЗИ поджелудочной железы
УЗИ поджелудочной железы
-
 УЗИ поджелудочной железы
УЗИ поджелудочной железы
-
 УЗИ почек. Методика проведения
УЗИ почек. Методика проведения
-
 УЗИ почек. Применение
УЗИ почек. Применение
-
 УЗИ почек. Расшифровка
УЗИ почек. Расшифровка
-
 УЗИ сердца (Эхо-КГ) –...
УЗИ сердца (Эхо-КГ) –...
-
 УЗИ стопы
УЗИ стопы
-
 УЗИ суставов
УЗИ суставов
-
 УЗИ суставов
УЗИ суставов
-
 УЗИ щитовидной железы
УЗИ щитовидной железы
-
 Урофлоуметрия. Что это такое?
Урофлоуметрия. Что это такое?
Ф
Х
Ц
Ч
-
 Что значит посев грудного...
Что значит посев грудного...
-
 Что показывает ирригоскопия?
Что показывает ирригоскопия?
-
 Что такое мазок из влагалища?
Что такое мазок из влагалища?
-
Что такое мазок из горла...
-
 Что такое мазок из половых...
Что такое мазок из половых...
Э
Я

- Мазок на флору
- Анализ мазка
- Норма мазка на флору. Степень чистоты
- Мазок при беременности
- Нормы мазка у мужчин
- Мазок из зева и носа
- После мазка
- Мазок на онкоцитологию
- Мазок по Папаниколау
Мазок на флору
Мазок на флору – это анализ, который автоматически берется у всех женщин, которые посещают гинеколога. Это недорогое и несложное исследование, результаты которого можно получить довольно быстро. Анализ дает возможность обнаружить некоторые изменения микрофлоры, которые следует корректировать. Например, в ходе исследования биологического материала можно обнаружить присутствие лейкоцитов, эритроцитов, грибов, микробов, а также отмерших клеток слизистой оболочки.
В профилактических целях желательно сдавать этот анализ один раз в год. Но если проводится какое-либо лечение, мазок берется несколько раз для контроля над ходом лечения.
Подготовка к сдаче анализа:
Не следует на протяжении 2 часов до сдачи анализа мочиться,
За 24 часа не следует совокупляться, использовать вагинальные препараты.
Процедура:
Совершенно безболезненна. Материал для исследования берется с помощью специального одноразового шпателя. Женщина находится в это время в гинекологическом кресле. Если во время взятия материала пациентка ощущает боль, это указывает на воспалительный процесс. Материал берется с мочеиспускательного канала, шейки матки и стенки влагалища.
Анализ мазка
Микроскопия
Перед исследованием материала под микроскопом его окрашивают по Грамму, при этом разные клетки приобретают различную окраску, что помогает легче различить их. Так, грамположительные бактерии (стафилококки, стрептококки) остаются окрашенными даже после смывания краски, так как клеточная мембрана у них более толста. Грамотрицательные же микроорганизмы (эшерихии коли, гонококки) покрыты тонкой мембраной, поэтому после смывания краски они не заметны.
 Внедрение рентгенологических методов исследования органов грудной клетки с диагностической целью стало важным моментом в изучении структуры туберкулёзной инфекции у человека, а также в совершенствовании её диагностики. Но, в результате многочисленных специальных исследований, было доказано, что абсолютно специфичной рентгенологической картины туберкулёза не существует. При различных заболеваниях лёгких можно наблюдать изображения, подобные картине лёгочного туберкулёза.
Внедрение рентгенологических методов исследования органов грудной клетки с диагностической целью стало важным моментом в изучении структуры туберкулёзной инфекции у человека, а также в совершенствовании её диагностики. Но, в результате многочисленных специальных исследований, было доказано, что абсолютно специфичной рентгенологической картины туберкулёза не существует. При различных заболеваниях лёгких можно наблюдать изображения, подобные картине лёгочного туберкулёза.
 Общий анализ мочи проводится необходимо проводить каждому больному. Количество мочи, требующееся для проведения общего анализа, составляет 100 – 200 мл. Очень важно, чтоб это была первая утренняя моча, а именно её средняя порция. Собирают её в чистую и сухую посуду. Для получения наиболее точных результатов физико-химических и биохимических исследований мочи, рекомендуется перед сбором её на анализ отказаться от приёма лекарственных препаратов.
Общий анализ мочи проводится необходимо проводить каждому больному. Количество мочи, требующееся для проведения общего анализа, составляет 100 – 200 мл. Очень важно, чтоб это была первая утренняя моча, а именно её средняя порция. Собирают её в чистую и сухую посуду. Для получения наиболее точных результатов физико-химических и биохимических исследований мочи, рекомендуется перед сбором её на анализ отказаться от приёма лекарственных препаратов.
- Цели маммографии
- Проведение маммографии
- Виды маммографии
- Когда делать маммографию?
- Маммография или УЗИ?
- Электроимпедансная маммография
- Микроволновая маммография или радиотермометрия
- Как часто делать маммографию?
- Вред маммографии
- Противопоказания к маммографии
Цели маммографии
• Профилактическая проверка
• Диагностика рака
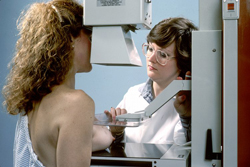
Проведение маммографии
Процедура осуществляется с помощью специального рентгеновского аппарата – маммографа, дающего возможность получить изображение двух проекций каждой молочной железы. Если у врача появляются сомнения, делаются еще снимки под необходимым ракурсом.
Пациентка становится перед прибором, железа располагается особым образом между держателями, которые немного сдавливают ее. Данная процедура дает возможность сделать максимально информативный снимок и уменьшить дозу радиации, получаемую женщиной. У некоторых женщин процедура вызывает небольшой дискомфорт, который длится всего пару секунд. Делается снимок каждой железы отдельно.
Некоторые приборы позволяют тут же взять клетки на гистологический анализ.
Виды маммографии
Рентгеновская маммография – самый старый метод исследования молочной железы. Применяется проекционная, пленочная или цифровая технология. Наиболее современной считается цифровая технология. Наиболее информативным методом является именно рентгеновский, точность его составляет 92%.
Цифровая маммография – разновидность рентгеновского метода, который более удобен для анализа полученных данных, а также для хранения информации. Позволяет обследовать больше двадцати пациенток в день, что очень удобно для профилактических осмотров. Дает возможность изучить состояние плотных тканей железы, поэтому эффективен при обследовании женщин до 50 лет. Благодаря цифровой технологии можно снизить количество снимков и проанализировать их за более короткий срок.
Магнитно-резонансная маммография – не используется рентгеновское излучение. Стоимость такой процедуры намного выше, чем рентгеновской. Для получения более точной картины используется контрастное вещество, но даже в таком случае информативность этого метода уступает рентгеновскому.
Оптическая маммография – самый молодой метод, который еще не используется в широкой медицине. Приборы только проходят клинические испытания.
Ультразвуковая маммография – не является таким информативным, как рентгеновская. Применяется в основном для обследования молодых девушек. В связи с некоторыми особенностями строения молочной железы эта методика не может выявить все заболевания и нарушения. Но по некоторым параметрам превосходит рентгеновский метод.
Когда делать маммографию?
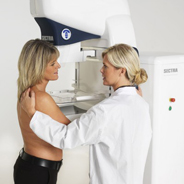 Здоровым женщинам желательно в 40 лет сделать маммограмму, которая будет считаться базисом. Все дальнейшие снимки будут сравнивать с этим. Рекомендуется в профилактических целях проводить процедуру один раз в 24 месяца.
Здоровым женщинам желательно в 40 лет сделать маммограмму, которая будет считаться базисом. Все дальнейшие снимки будут сравнивать с этим. Рекомендуется в профилактических целях проводить процедуру один раз в 24 месяца.Делать снимок следует с 5 по 12 день менструального цикла (от начала менструации).
Маммография или УЗИ?
Плюсы маммографии:1. Более четко отражает наличие микрокальцинатов в ткани молочной железы
2. Информативность метода составляет более 90%
3. Практически безвредно для женщин после 50 лет, так как в этом возрасте влияние рентгеновских лучей уже не так разрушительно.
Плюсы УЗИ:
1. Четко выявляет наличие плотных образований в ткани железы
2. Дает возможность отличить опухоли от кист
3. Дает возможность исследовать состояние кровеносных сосудов
4. Совершенно безвредно для пациенток любого возраста
5. Можно делать довольно часто, если есть необходимость.
Электроимпедансная маммография
Возможности метода:- Обнаруживает различные виды мастопатии, кисты, масталгию, фиброаденомы, раковые опухоли
- Чувствительность метода не менее 75%
- Совершенно безопасен, не используются вредные излучения
- Можно использовать даже в обследовании беременных женщин и недавно родивших
- Процедура совершенно безболезненна, не занимает много времени, дешева
- У метода нет противопоказаний, его можно использовать достаточно часто (например, для контроля над ходом лечения).
Микроволновая маммография или радиотермометрия
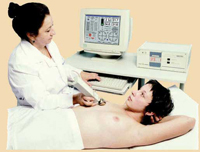 Способ основан на контроле над температурой разных тканей молочной железы. Так, при росте раковых клеток температура их выше, чем температура здоровых тканей.
Способ основан на контроле над температурой разных тканей молочной железы. Так, при росте раковых клеток температура их выше, чем температура здоровых тканей.В 10 точках железы измеряется температура кожи и более глубоких слоев тканей (применяется особый прибор). Полученные данные обрабатывают на компьютере, получая термограмму, показывающую наличие и расположение более теплых злокачественных клеток.
Плюсы метода:
- Способ дает возможность обнаружить злокачественные клетки на самой ранней стадии формирования опухоли, когда иные методы диагностики еще не эффективны.
- Способ совершенно безвреден для организма, не используются вредные излучения.
- Данный метод с точностью до 98% выявляет рак молочной железы.
- Обнаруживает фиброаденомы и некоторые формы мастопатии, при которых формируются новые клетки и ткани.
Как часто делать маммографию?
В возрасте после 40 лет рекомендуется проходить данное обследование один раз в 24 месяца, в возрасте после 50 лет один раз в 12 месяцев.Вред маммографии
Во время процедуры женщина получает лучевую нагрузку от 0,0006 до 0,0012 Грей. Такая нагрузка считается очень маленькой и, по мнению врачей, риск развития злокачественной опухоли после такого облучения составляет пять случаев на миллион женщин.Тем не менее, большинство зарубежных исследователей рекомендуют вместо рентгеновской маммограммы регулярно проводить ультразвуковое обследование или какое-либо иное. Существует мнение, что увеличение заболеваемости раком молочной железы у европейских женщин связано именно с увлечением этим диагностическим методом.
Не следует полностью отказываться от обследования молочных желез, своевременное обследование позволяет вовремя начать лечение и использовать более щадящие методы терапии.
- Что такое УЗИ печени – краткая характеристика
- Что показывает УЗИ печени
- Показания к УЗИ печени
- Противопоказания
- Подготовка
- Как делают УЗИ печени?
- Норма УЗИ печени
- Расшифровка
- УЗИ печени – диффузные и очаговые изменения
- УЗИ печени ребенку
- Сделать УЗИ печени
- Цена
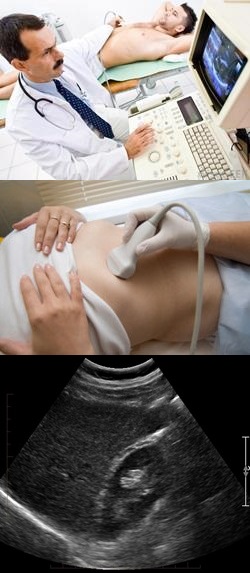
Что такое УЗИ печени – краткая характеристика
УЗИ печени представляет собой исследование органа при помощи ультразвуковых волн, испускаемых и воспринимаемых специальными аппаратами, которые называются УЗИ-сканерами. Суть исследования заключается в том, что ультразвуковая волна с частотой колебаний более 20 000 Гц способна проникать в ткани на небольшую глубину, проходить через них, и далее часть волн поглощается клетками, а другая часть отражается с преломлением или без него. Именно такие отраженные волны приходят обратно к датчику УЗИ-сканера, улавливаются им, переводятся в электрические импульсы и создают картинку на мониторе. Врач же на мониторе видит изображение органа, создаваемое отраженными и преломленными ультразвуковыми волнами, прошедшими через толщу тканей.
Для получения УЗИ-изображения на мониторе используется один датчик, который одновременно и испускает, и улавливает ультразвуковые волны. Чтобы оценить состояние различных органов, необходимо использовать датчики, испускающие волны различной частоты, проникающие на разную глубину.
С целью проведения УЗИ печени используют датчики с различными частотами испускаемых ультразвуковых волн, так как это необходимо для наилучшей визуализации органа и выявления его патологии. Так, в настоящее время для УЗИ печени используют датчики 3,5 – 5 МГц, которые дают возможность увидеть объекты диаметром 1 – 3 мм. Датчики с частотой 3,5 МГц позволяют получать изображения тканей и органов, находящихся на глубине 12 – 28 см от поверхности датчика. Именно поэтому такие датчики (3,5 МГц) применяют для обследования взрослых пациентов нормального и тучного телосложения. А датчики с частотой 5 МГц дают изображение объектов, расположенных на глубине 4 – 15 см от поверхности датчика. Поэтому датчики 5 МГц используют для проведения УЗИ печени у подростков и худеньких пациентов.
Изображение, полученное при помощи отраженных ультразвуковых волн на мониторе, позволяет оценить размеры, структуру, расположение печени и ее частей, выявить наличие в ней различных дополнительных образований (кист, опухолей и др.), воспалительных изменений и т.д. По внешнему виду, размерам, структуре органа, наличию в печени воспалений или дополнительных образований, а также состоянию окружающих тканей, лимфатических и кровеносных сосудов врач может диагностировать различные патологии, такие, как гепатиты, цирроз, гепатоз, кисты, гемангиомы, аденомы, рак, метастазы печени.
УЗИ печени – это безболезненное, безопасное, не дискомфортное, но информативное исследование, которое легко переносится пациентами, так как для его проведения врач не должен вводить какие-либо инструменты в различные части тела. Поскольку УЗИ является безопасным, не доставляющим дискомфорта и хорошо переносимым методом обследования, то его можно проводить без каких-либо ограничений беременным женщинам, детям и пожилым людям.
УЗИ печени может проводиться и для диагностики имеющейся патологии органа, и в качестве одного из методов профилактического обследования. С целью диагностики УЗИ печени назначается, когда у человека имеются какие-либо симптомы, свидетельствующие о печеночной патологии, такие, как боли в области эпигастрия (в середине живота, между ребрами), справа или слева под ребрами, желтушность кожного покрова или склер глаз, необъяснимый зуд кожи, повышенная температура тела, а также высокие уровни амилазы и билирубина в крови. Кроме того, для диагностики повреждений печени УЗИ назначается, когда имела место травма живота. В обязательном порядке УЗИ печени проводится с определенной периодичностью при уже выявленных заболеваниях печени для оценки состояния органа и контроля за течением заболевания, а также выявления эффективности проводимой терапии.
В качестве одного из методов профилактического обследования УЗИ обычно проводится один раз в год. С профилактической целью проведение УЗИ особенно рекомендовано людям, у которых имеется высокий риск развития заболеваний печени, например, вследствие злоупотребления алкоголем, приема токсичных лекарственных препаратов и т.д.
Что показывает УЗИ печени
УЗИ печени позволяет оценить размеры, структуру, расположение органа и его частей, наличие в нем каких-либо образований (кист, опухолей, метастазов и т.д.), воспалительных изменений, патологических очагов, травматических повреждений. Кроме того, УЗИ печени дает возможность оценить окружающие ткани, лимфатические и кровеносные сосуды.
Результаты УЗИ позволяют выявлять следующие патологии печени:
- Гепатиты (острый и хронический);
- Цирроз печени;
- Гепатоз (жировая дистрофия печени);
- Патологические очаги в печени (абсцесс, эхинококкоз);
- Доброкачественные новообразования в печени (кисты, опухоли, очаги узловой гиперплазии);
- Злокачественные новообразования в печени (рак или метастазы);
- Изменения структуры и состояния печени, обусловленные заболеваниями сердца и сердечной недостаточностью.
Показания к УЗИ печени
 УЗИ печени проводится с целью диагностики заболеваний этого органа, когда у человека имеются симптомы печеночной патологии, такие, как:
УЗИ печени проводится с целью диагностики заболеваний этого органа, когда у человека имеются симптомы печеночной патологии, такие, как:- Увеличение печени, выявленное методами перкуссии (простукивания пальцами) и пальпации (прощупывания руками через стенку живота);
- Неожиданное окрашивание склер глаз и кожного покрова в любые оттенки желтого цвета;
- Появление зуда кожи в отсутствие аллергической реакции;
- Повышенный уровень билирубина и активности амилазы в крови;
- Периодические или постоянные боли в верхней центральной части живота, в левом или правом подреберье.
 Серологический анализ представляет собой способ лабораторного исследования определенных антигенов или антител (специфических белков) в сыворотке крови пациента, основанный на иммунных реакциях организма. Данный метод применяется при диагностике инфекционных заболеваний для выявления наличия антител в крови больного к определенному виду вирусов или бактерий, а также для определения групповой принадлежности крови.
Серологический анализ представляет собой способ лабораторного исследования определенных антигенов или антител (специфических белков) в сыворотке крови пациента, основанный на иммунных реакциях организма. Данный метод применяется при диагностике инфекционных заболеваний для выявления наличия антител в крови больного к определенному виду вирусов или бактерий, а также для определения групповой принадлежности крови.
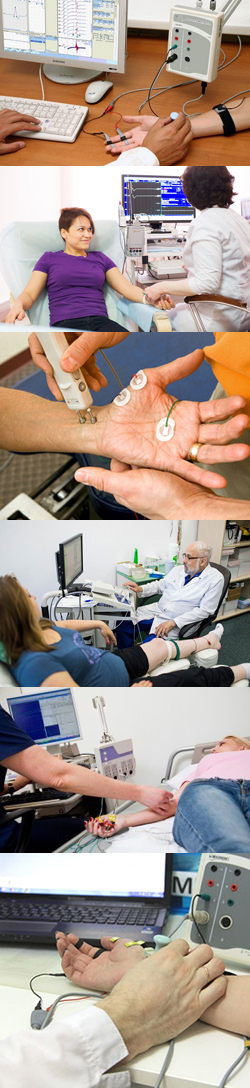
- Что такое электронейромиография (ЭНМГ)?
- Типы ЭНМГ - (видео)
- Показания к проведению ЭНМГ (что выявляет электронейромиография?)
- Подготовка к электронейромиографии
- Как проводится процедура электронейромиографии?
- Электронейромиография – это больно?
- ЭНМГ лицевого нерва (глазных мышц, круговой мышцы глаза)
- Электронейромиография тройничного нерва
- Электронейромиография (ЭНМГ) верхних конечностей (рук) – плечевого сплетения, срединного нерва, локтевого нерва, лучевого нерва
- Электронейромиография (ЭНМГ) нижних конечностей (ног) – седалищного нерва, малоберцового нерва
- Расшифровка электронейромиографии
- Можно ли сделать электронейромиографию головного мозга?
- Существует ли лечебная электронейромиография?
- Противопоказания к электронейромиографии
- Побочные реакции и осложнения ЭНМГ
- Где (в какой больнице, клинике) можно сделать электронейромиографию (ЭНМГ)?
Чтобы понять суть метода, необходимы определенные знания о строении, функционировании и взаимодействии нервной и мышечной систем организма.
В нормальных условиях нервная система человека состоит из центрального отдела (головного и спинного мозга) и из периферических нервов. Когда человек хочет совершить произвольное движение (например, поднять руку вверх), в определенных нейронах (нервных клетках) его головного мозга возникают (генерируются) соответствующие нервные импульсы. Из головного мозга данные импульсы передаются на нейроны спинного мозга, а оттуда по периферическим нервным волокнам проводятся к соответствующим мышцам. Когда нервный импульс достигает иннервируемой данным нервом мышцы, он вызывает в ней определенные биомеханические изменения, в результате чего мышца сокращается, способствуя выполнению соответствующего движения.
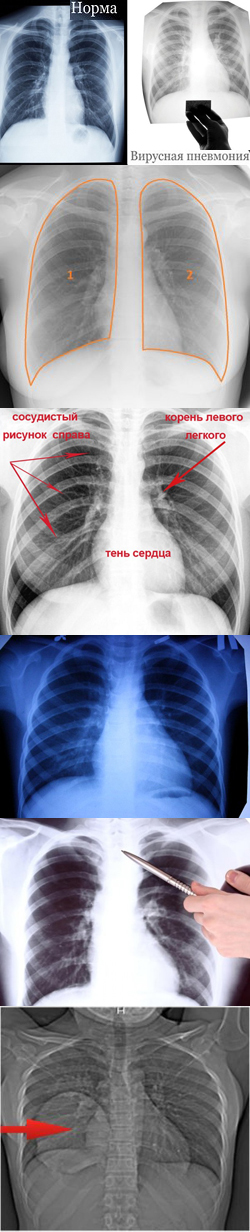
- Основы рентгеновского исследования легких. Виды рентгеновского исследования легких - (видео)
- Показания и противопоказания к рентгену легких
- Методика проведения рентгеновского исследования легких. Подготовка к рентгену легких
- Рентген легких в норме. Как выглядят здоровые легкие на рентгене?
- Тени и просветления на рентгене легких. Что означают цвета на рентгеновском снимке легких?
- Рентгеновская картина здоровых легких. Легочные поля
- Сегменты и доли легких на рентгене
- Корни легкого на рентгене
- Лимфатические узлы легкого. Обнаружение лимфатических узлов в области корня легкого на рентгене
- Что такое легочной рисунок? Как выглядит легочной рисунок на рентгене?
- Расшифровка рентгена легких. Рентгенологические синдромы при различных заболеваниях легких
- Диагностика инфекционных заболеваний легких с помощью рентгена - (видео)
- Туберкулез легких на рентгене
- Воспаление легких (пневмония) на рентгене
- Рентгенологическая картина абсцесса легких
- Плеврит на рентгене грудной клетки
- Острый бронхит на рентгене грудной клетки
- Коклюш. Рентгенологические признаки
- Паразитарные поражения легких на рентгене. Аскаридоз легких. Эхинококкоз
- Рентгенодиагностика доброкачественных и злокачественных опухолей легких
- Обструктивные заболевания легких на рентгене. Рубцовые изменения легких на рентгене (пневмосклероз). Рентген легких курильщика - (видео)
- Лучевая диагностика при неотложных состояниях легких. Отек, инфаркт легких. Гидроторакс, пневмоторакс
- Где можно выполнить рентген легких?
Изучение легких с помощью рентгеновского метода является очень удобным способом, поскольку ткань легкого является воздушной и хорошо пропускает рентгеновские лучи. На этом фоне различные образования легких являются контрастными и легко обнаруживаются с помощью современных рентгеновских аппаратов. Изучение анатомических особенностей легких на рентгене играет важную роль, поскольку только в сравнении с нормой можно получить нужную диагностическую информацию о заболевании.

- Общие сведения
- Применение в экономике и науке
- Суть метода
- Виды магнитно-резонансной спектроскопии
- Показания
- Противопоказания
- Подготовка к исследованию
- Как проводится исследование?
- Использование контрастного вещества при ЯМР
- Исследование сосудов (магнитно-резонансная ангиография)
- Исследование головного мозга
- Функциональная ЯМР
- Исследование позвоночника
- Исследование спинного мозга
- Исследование суставов
- Исследование височно-нижнечелюстного сустава
- Исследование внутренних органов брюшной полости
- Исследование при заболеваниях системы воспроизводства
- Исследование в период беременности
- Меры предосторожности
Явление ядерно-магнитного резонанса было обнаружено в 1938 г. Раби Исааком. В основе явления лежит наличие у ядер атомов магнитных свойств. И только в 2003 году был изобретен способ использования этого явления в диагностических целях в медицине. За изобретение его авторы получили Нобелевскую премию. При спектроскопии изучаемое тело (то есть тело пациента) помещается в электромагнитное поле и облучается радиоволнами. Это совершенно безопасный метод (в отличие, например, от компьютерной томографии), который обладает очень высокой степенью разрешающей способности и чувствительностью.
Применение в экономике и науке
1. В химии и физике для идентификации веществ, принимающих участие в реакции, а также конечных результатов реакций,
2. В фармакологии для производства лекарств,
3. В сельском хозяйстве для определения химического состава зерна и готовности к высеву (очень полезно при селекции новых видов),
4. В медицине для диагностики. Очень информативный метод для диагностики заболеваний позвоночника, особенно межпозвоночных дисков. Дает возможность обнаружить даже самые малые нарушения целостности диска. Выявляет раковые опухоли на ранних стадиях образования.
Суть метода
Метод ядерно-магнитного резонанса основан на том, что в момент, когда тело находится в особо настроенном очень сильном магнитном поле (в 10000 раз сильнее, чем магнитное поле нашей планеты), молекулы воды, присутствующие во всех клетках организма, формируют цепочки, расположенные параллельно направлению магнитного поля.
Если же внезапно изменить направление поля, молекула воды выделяет частичку электричества. Именно эти заряды фиксируются датчиками прибора и анализируются компьютером. По интенсивности концентрации воды в клетках, компьютер создает модель того органа или части тела, которая изучается.
На выходе врач имеет монохромное изображение, на котором можно увидеть тонкие срезы органа в мельчайших подробностях. По степени информативности данный метод значительно превышает компьютерную томографию. Иногда деталей об исследуемом органе выдается даже больше, чем нужно для диагностики.
- Альфа-амилаза (амилаза)
- Аланинаминотрансфераза (АлАТ)
- Аспартатаминотрансфераза (АсАТ)
- Гамма-глутамилтрансфераза (ГГТ)
- Кислая фосфатаза (КФ)
- Креатинфосфокиназа (КФК)
- Креатинфосфокиназа, субъединица МВ (КФК-МВ)
- Лактатдегидрогеназа (ЛДГ)
- Липаза
- Пепсиногены I и II
- Холинэстераза (ХЭ)
- Щелочная фосфатаза (ЩФ)
Альфа-амилаза (амилаза)
 Альфа-амилаза (амилаза) представляет собой фермент, который принимает участие в расщеплении крахмала пищевых продуктов до гликогена и глюкозы. Вырабатывается амилаза поджелудочной железой и слюнными железами. Причем амилаза слюнных желез представляет собой S-тип, а поджелудочной железы – Р-тип, но в крови имеются оба типа фермента. Определение активности альфа-амилазы в крови представляет собой подсчет активности обоих типов фермента. Так как данный фермент вырабатывается поджелудочной железой, то определение его активности в крови используют для диагностики заболеваний этого органа (панкреатитов и др.). Кроме того, активность амилазы может свидетельствовать о наличии иных тяжелых патологий органов брюшной полости, течение которых приводит к раздражению поджелудочной железы (например, перитонит, острый аппендицит, кишечная непроходимость, внематочная беременность). Таким образом, определение активности альфа-амилазы в крови представляет собой важный диагностический тест при разнообразных патологиях органов брюшной полости.
Альфа-амилаза (амилаза) представляет собой фермент, который принимает участие в расщеплении крахмала пищевых продуктов до гликогена и глюкозы. Вырабатывается амилаза поджелудочной железой и слюнными железами. Причем амилаза слюнных желез представляет собой S-тип, а поджелудочной железы – Р-тип, но в крови имеются оба типа фермента. Определение активности альфа-амилазы в крови представляет собой подсчет активности обоих типов фермента. Так как данный фермент вырабатывается поджелудочной железой, то определение его активности в крови используют для диагностики заболеваний этого органа (панкреатитов и др.). Кроме того, активность амилазы может свидетельствовать о наличии иных тяжелых патологий органов брюшной полости, течение которых приводит к раздражению поджелудочной железы (например, перитонит, острый аппендицит, кишечная непроходимость, внематочная беременность). Таким образом, определение активности альфа-амилазы в крови представляет собой важный диагностический тест при разнообразных патологиях органов брюшной полости.Соответственно, определение активности альфа-амилазы в крови в рамках биохимического анализа назначается в следующих случаях:
- Подозрение или ранее выявленная патология поджелудочной железы (панкреатит, опухоли);
- Желчнокаменная болезнь;
- Эпидемический паротит (заболевание слюнных желез);
- Острые боли в животе или травма живота;
- Любые патологии органов пищеварительного тракта;
- Подозрение или ранее выявленный муковисцидоз.
В норме активность амилазы крови у взрослых мужчин и женщин, а также у детей старше 1 года составляет 25 – 125 Ед/л (16 – 30 мккатал/л). У детей первого года жизни нормальная активность фермента в крови колеблется в пределах 5 – 65 Ед/л, что обусловлено низким уровнем выработки амилазы вследствие малого количества крахмалистой пищи в рационе грудного малыша.
- МРТ печени – общая характеристика метода и что он показывает
- МРТ печени с контрастом (контрастированием) – характеристика и что показывает
- МРТ печени с Примовистом
- Показания к МРТ печени
- Противопоказания к МРТ печени
- Подготовка к МРТ печени
- Как делают МРТ печени?
- МРТ, КТ или УЗИ печени – что предпочесть?
- Где делают МРТ печени?
- Нормы и заключение МРТ печени
- Расшифровка МРТ печени
- МРТ печени – отзывы
- МРТ печени с контрастом и без – цена
- Синдромы и симптомы интоксикации печени. ТОП-10 продуктов для печени – видео
- В каких случаях необходима компьютерная томография (КТ), а в каких магнитно-резонансная томография (МРТ) – видео
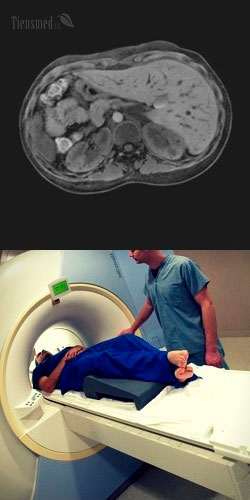
МРТ печени – общая характеристика метода и что он показывает
Магнитно-резонансная томография представляет собой современный, нетравматичный, безопасный, высокоинформативный и неинвазивный (не предполагающий контакта с телом или введения инструментов в физиологические отверстия) метод обследования, позволяющий выявлять патологии различных органов, в том числе печени.
В прошлом магнитно-резонансная томография называлась ядерно-магнитно-резонансной или ядерно-магнитным резонансом. Однако в связи с негативными ассоциациями со словом "ядерный", возникшими в результате последствий катастроф ядерных реакторов (в Чернобыле и др.), название метода исследования было заменено на современное. Нужно понимать, что даже наличие в прошлом названии слова "ядерный" не означает, что в основе метода лежит воздействие радиации. Напротив, МРТ не имеет никакого отношения к ионизирующему излучению, а его физические основы совершенно отличны от воздействия радиации.
Метод магнитно-резонансной томографии основан на явлении ядерного магнитного резонанса (ЯМР), который заключается в том, что при воздействии на органы и ткани магнитного поля ядра атомов водорода поглощают энергию и изменяют свою ориентацию в пространстве. После того, как действие магнитного поля прекращается, атомы водорода постепенно возвращаются в свое исходное положение с высвобождением поглощенной энергии. Именно эта высвобождаемая энергия принимается датчиками магнитно-резонансного томографа, преобразуется в зрительные образы, которые выдаются на монитор компьютера в виде картинок. А так как атом водорода имеется буквально в каждой органической молекуле, из которых состоит тот или иной орган (в том числе, печень), то можно зафиксировать энергию, отдаваемую водородом после прекращения действия магнитного поля, для любой ткани на любой глубине и плоскости.
В результате проведения МРТ врач получает целую серию картинок, каждая из которых представляет собой как бы срез печени на различных уровнях, причем толщина таких МРТ-срезов маленькая – 3 – 5 мм. То есть, фактически, МРТ основана на получении послойных изображений печени в разных плоскостях, на которых хорошо видна структура органа, очаги патологических изменений и характер патологий.
Чтобы понять, какие именно изображения печени получаются в результате МРТ, нужно представить себе, что печень нарезается тонкими ломтиками, как колбаса. И на каждом таком "ломтике"-срезе можно четко рассмотреть всю внутреннюю структуру этого участка печени. Таких срезов делается множество, так как они имеют толщину 3 – 5 мм. И, более того, если палку колбасы можно нарезать на ломтики только в одной плоскости, то МРТ позволяет сделать срезы печени в любой плоскости – и поперек, и вдоль, и по диагонали, и под любым углом. Соответственно, в результате выполнения МРТ печени получается серия послойных изображений органа в разных плоскостях, благодаря которым можно рассмотреть структуру и состояние печени буквально в любой точке ее толщи. На основании размеров, расположения структур печени, наличия патологических очагов врач делает вывод о локализации и характере имеющегося повреждения органа.
Поскольку МРТ основан на детекции энергии, отдаваемой атомами водорода при возвращении их в исходное состояние после активации магнитным полем, то метод позволяет даже без контраста отлично визуализировать любые мягкие ткани, из которых, собственно, и состоит печень. Следовательно, МРТ без контраста дает возможность рассмотреть структуру печени в деталях и выявить даже мелкие (до 2 – 3 мм) патологические очаги.
Так, по результатам магнитно-резонансной томографии можно выявить доброкачественные и злокачественные опухоли, метастазы, кисты, участки гиперплазии, застойные явления при портальной гипертензии, цирроз, жировой гепатоз, паразитарные заболевания (эхинококкоз, альвеококкоз), гемохроматоз, гепатиты, травматические повреждения органа, а также заболевания желчного пузыря и желчевыводящих путей (желчнокаменная болезнь, холециститы, билиарная гипертензия, опухоли, кисты). Кроме того, магнитно-резонансная томография показывает размеры, точное расположение, форму, характер патологических очагов в печени и саму структуру органа.
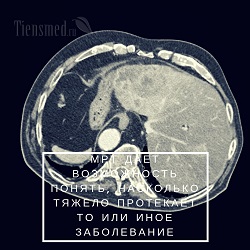 Помимо того, что МРТ позволяет выявлять указанные заболевания, дополнительно по его результатам можно оценить общее состояние печени, и на основании этого сделать вывод о степени тяжести патологического процесса, его характере, наличии осложнений и т.д. Иными словами, МРТ дает возможность понять, насколько тяжело протекает то или иное заболевание у данного конкретного человека.
Помимо того, что МРТ позволяет выявлять указанные заболевания, дополнительно по его результатам можно оценить общее состояние печени, и на основании этого сделать вывод о степени тяжести патологического процесса, его характере, наличии осложнений и т.д. Иными словами, МРТ дает возможность понять, насколько тяжело протекает то или иное заболевание у данного конкретного человека.К сожалению, хотя МРТ печени позволяет получить большое количество информации о состоянии органа, наличии в нем патологических изменений и их характере, степени тяжести, он не может быть массовым методом обследования по ряду причин. Во-первых, с помощью МРТ фактически можно выявлять те же самые патологии печени, что и по УЗИ. А УЗИ гораздо проще в выполнении, дешевле и не требует установки дорогостоящего оборудования, поэтому для первичного массового метода обследования УЗИ предпочтительнее МРТ. Во-вторых, отличить доброкачественные новообразования от злокачественных, и метастазы от кист можно только по результатам МРТ с контрастированием. А ведь именно для этих целей и проводится МРТ. То есть по диагностической ценности обычное МРТ печени без контраста приближается к УЗИ, а лучше УЗИ – МРТ с контрастом. Но для МРТ с контрастом имеются ограниченные показания (различение видов опухолей, кист, метастазов). И поэтому очевидно, что МРТ рационально рассматривать только в качестве дополнительного метода в диагностике заболеваний печени, когда результаты УЗИ неоднозначны, неточны или дают недостаточно информации.
Процесс магнитно-резонансной томографии является безопасным для человека, так как магнитное поле, воздействующее на тело человека во время обследования, не оказывает негативного влияния на здоровье. Ввиду безопасности и отсутствия лучевой нагрузки МРТ может применяться для обследования детей, беременных женщин, пожилых людей, а также больных в тяжелом состоянии.
Преимуществом магнитно-резонансной томографии перед другими методами обследования печени является высокая естественная контрастность мягких тканей, хорошая видимость сосудов, возможность получения среза печени в любой плоскости, отсутствие на снимках артефактов от ребер, а также отсутствие лучевой нагрузки (как при компьютерной томографии). Определенными же недостатками МРТ можно считать относительную длительность проведения обследования, необходимость лежать полностью неподвижно и периодически задерживать дыхание во время работы томографа, высокую стоимость исследования и невозможность обследовать людей с кардиостимуляторами.
- Эхо-КГ (УЗИ) сердца – что это такое?
- Виды УЗИ сердца
- Что показывает УЗИ сердца?
- Показания к проведению УЗИ сердца
- Противопоказания
- УЗИ сердца ребенку
- УЗИ сердца взрослому
- Эхо-КГ при беременности
- Подготовка к Эхо-КГ
- Как делается УЗИ сердца?
- Показатели Эхо-КГ и норма УЗИ сердца
- Расшифровка УЗИ сердца
- Где сделать УЗИ сердца?
- Какой врач проводит УЗИ сердца?
- Цена
- Отзывы
Эхо-КГ (УЗИ) сердца – что это такое?
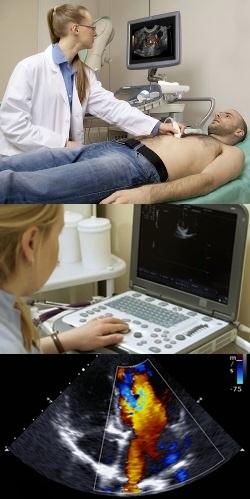
 УЗИ сердца, также называемое эхокардиографией, представляет собой инструментальный метод диагностики, основанный на получении изображения органа и его отдельных структур при помощи прошедших через него и отраженных ультразвуковых волн. Дело в том, что ультразвуковые волны могут проходить через различные биологические ткани и структуры, причем часть из них отражается обратно, часть – преломляется, и часть – поглощается. Улавливание отраженных от тканей сердца ультразвуковых волн с их приемом и усилением специализированной аппаратурой позволяет получать на мониторе изображение органа в реальном времени. А сканирование сердца в М-режиме позволяет получить не только статичное изображение органа, но и отследить его функциональную активность (сокращения предсердий, желудочков, выброс крови и т.д.). Сканирование же сердца в режиме допплера позволяет оценить состояние и скорость кровотока в различных частях органа. Соответственно, весь комплекс данных, получаемых в ходе УЗИ-сердца, позволяет оценивать не только состояние его структур, но и функциональную активность, и кровоток, а, значит, диагностировать различные имеющиеся патологии.
УЗИ сердца, также называемое эхокардиографией, представляет собой инструментальный метод диагностики, основанный на получении изображения органа и его отдельных структур при помощи прошедших через него и отраженных ультразвуковых волн. Дело в том, что ультразвуковые волны могут проходить через различные биологические ткани и структуры, причем часть из них отражается обратно, часть – преломляется, и часть – поглощается. Улавливание отраженных от тканей сердца ультразвуковых волн с их приемом и усилением специализированной аппаратурой позволяет получать на мониторе изображение органа в реальном времени. А сканирование сердца в М-режиме позволяет получить не только статичное изображение органа, но и отследить его функциональную активность (сокращения предсердий, желудочков, выброс крови и т.д.). Сканирование же сердца в режиме допплера позволяет оценить состояние и скорость кровотока в различных частях органа. Соответственно, весь комплекс данных, получаемых в ходе УЗИ-сердца, позволяет оценивать не только состояние его структур, но и функциональную активность, и кровоток, а, значит, диагностировать различные имеющиеся патологии.УЗИ сердца является не только высокоинформативным методом диагностики различных заболеваний этого органа, но и абсолютно безопасным, так как не требует специальной подготовки пациента и не подразумевает проникновения различного медицинского оборудования в полости тела (в подавляющем большинстве случаев). Поэтому УЗИ не просто позволяет диагностировать широкий спектр патологий сердца, но и не доставляет ощутимого дискомфорта пациенту в процессе проведения исследования. Именно за безопасность, высокую информативность и отсутствие дискомфорта в процессе проведения исследования метод УЗИ сердца ценим и врачами, и пациентами.
В настоящее время УЗИ сердца (Эхо-КГ) является одним из основных методов диагностики сердечно-сосудистой патологии, такой, как ишемическая болезнь сердца (ИБС), кардиомиопатия, перикардиты и пороки развития. Кроме того, эхокардиография применяется для наблюдения за функциональным состоянием сердца после проведенных операций (протезирования клапанов сердца и др.), перенесенного инфаркта и т.д. В последние годы УЗИ сердца часто включается в комплекс диагностических процедур, выполняемых в рамках профилактических осмотров. Это делается с целью раннего выявления заболеваний сердечно-сосудистой системы, которые клинически еще не проявляются и не беспокоят пациента настолько, чтобы он обратился к врачу.
Для получения максимального количества информации о состоянии и функционировании сердца эхокардиография проводится в трех следующих режимах:
- В-режим – также называется двумерной эхокардиографией. Позволяет получать плоскостное изображение сердца, его клапанов и сосудов. При помощи двумерной эхокардиографии можно получить статичные изображения сердца и его структур и, соответственно, оценить их состояние и строение.
- М-режим – также называется М-эхо или одномерная эхокардиография. Позволяет получать представление о движении различных частей и структур органа (это очень важно для оценки функциональной активности и состоятельности сердца и его структур).
- Допплеровский режим (допплер-эхокардиография цветная, непрерывная или импульсно-волновая) – позволяет оценить скорость кровотока и его нарушения в различных сосудах сердца.
Обычно процедура УЗИ сердца проводится во всех трех режимах, так как это необходимо для полноценной и всесторонней оценки состояния и функций органа.
Виды УЗИ сердца
В зависимости от способа проведения (доступа), выделяют следующие основные виды УЗИ сердца:
- Трансторакальная эхокардиография – датчики устанавливаются на различные точки на грудной клетке или в ямке между ключицами в области перехода груди в шею (яремной ямке). УЗИ сердца в подавляющем большинстве случаев производится именно таким трансторакальным доступом, так как он позволяет получить достаточное количество информации, и в то же время не требует проведения сложных манипуляций по введению медицинской аппаратуры в полости тела. Так, УЗИ сердца трансторакальным доступом обязательно проводится в В-режиме, М-режиме и допплер-режиме. В настоящее время, когда врач назначает просто УЗИ сердца, подразумевается именно такое трансторакальное исследование, а все другие виды эхокардиографии проводятся исключительно по необходимости, после получения результатов трансторакального УЗИ и по специальному направлению.
- Контрастная эхокардиография – УЗИ сердца снимается трансторакальным доступом, но предварительно в полости или сосуды сердца вводится контрастное вещество. Такой метод позволяет более точно оценивать состояние сердца и выявлять заболевания, которые не получается увидеть с помощью просто трансторакального УЗИ. Данный метод используется реже простой трансторакальной эхокардиографии, так как требует введения контрастного вещества и соответствующего оборудования. Контрастная эхокардиография назначается прицельно и специально, поэтому в направлении на исследование указывается, что речь идет не о простом УЗИ сердца, а с использованием контрастного вещества. Более того, контрастная эхокардиография назначается после прохождения обычного трансторакального УЗИ сердца и ряда других обследований в случаях, когда их данных недостаточно для точной постановки диагноза.
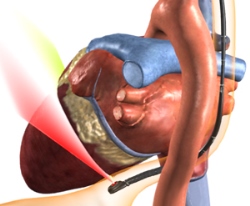 Чреспищеводная эхокардиография – датчики для снятия УЗИ вводятся в пищевод, и исследование проводится не через грудную клетку, а через пищевод. Подобный способ проведения УЗИ сердца применяется относительно редко и только в условиях стационара, так как требует специального оборудования и определенной квалификации врачей. Однако чреспищеводная эхокардиография позволяет получать очень точную информацию о состоянии и функционировании сердца, поэтому такой вариант исследования назначается и применяется, когда нужно тщательно исследовать орган и установить наличие и характер малозаметных патологических изменений. На практике чреспищеводная эхокардиография назначается прицельно в индивидуальном порядке после прохождения целого ряда обследований, в том числе обычного трансторакального УЗИ сердца при условии, что их результаты не позволяют точно поставить диагноз, и нужны дополнительные данные.
Чреспищеводная эхокардиография – датчики для снятия УЗИ вводятся в пищевод, и исследование проводится не через грудную клетку, а через пищевод. Подобный способ проведения УЗИ сердца применяется относительно редко и только в условиях стационара, так как требует специального оборудования и определенной квалификации врачей. Однако чреспищеводная эхокардиография позволяет получать очень точную информацию о состоянии и функционировании сердца, поэтому такой вариант исследования назначается и применяется, когда нужно тщательно исследовать орган и установить наличие и характер малозаметных патологических изменений. На практике чреспищеводная эхокардиография назначается прицельно в индивидуальном порядке после прохождения целого ряда обследований, в том числе обычного трансторакального УЗИ сердца при условии, что их результаты не позволяют точно поставить диагноз, и нужны дополнительные данные.
Выше указаны разновидности УЗИ сердца в зависимости от используемого доступа для проведения исследования. Чаще всего на практике проводится УЗИ сердца трансторакальным доступом, так как он самый простой, но достаточно информативный. Контрастная и чреспищеводная эхокардиография проводятся реже, так как, конечно, они позволяют получать более подробную информацию, но в то же время требуют сложных манипуляций. Поэтому эти варианты исследования обычно назначаются только, когда в ходе простого трансторакального УЗИ обнаружены какие-либо патологические изменения, характер и локализация которых требуют уточнения. При трансторакальной, контрастной и чреспищеводной кардиографии запись проводится в В-режиме, М-режиме и допплер-режиме.
- Сущность метода УЗИ
- Когда и как делают УЗИ поджелудочной железы?
- Характеристика УЗИ поджелудочной железы
- Патология поджелудочной железы на УЗИ
- Где делают УЗИ поджелудочной железы? Стоимость исследования
- УЗИ – что это? Как работает УЗИ-аппарат – видео
- Можно ли вылечить панкреонекроз – видео
- Острый панкреатит: что делать – видео
- Хронический панкреатит: Как лечить – видео
- Вся правда об УЗИ – видео
- Поджелудочная железа и ее роль в организме – видео
- 13 первых признаков сахарного диабета, которые нельзя пропустить – видео
- Рак поджелудочной железы: причины и симптомы – видео
Чтобы понимать, как делают УЗИ, какие данные можно получить при использовании этого метода, какова его информативность, что он показывает, нужно знать физические основы ультразвуковой диагностики, которые мы рассмотрим в первую очередь.
Сущность метода УЗИ
Метод обследования называется "ультразвуковое исследование", "сонография", "ультрасонография" или "эхосонография". Все четыре названия являются по своей сути синонимами, так как применяются для обозначения одного и того же инструментального метода обследования. В настоящее время наиболее часто среди врачей и пациентов используется наименование "ультразвуковое исследование", а другие три названия применяют гораздо реже. Для более короткого обозначения метода также очень часто используется аббревиатура "УЗИ", образованная от названия "ультразвуковое исследование".
В ходе УЗИ врач видит на мониторе изображение изучаемых органов и тканей, может оценить их структуру, форму, состояние, размеры и другие параметры, и далее, на основании увиденных им изменений, сделать вывод о наличии или отсутствии патологических изменений. Рассмотрим, каковы физические основы УЗИ и какую информацию можно получить при помощи этого метода о состоянии тканей поджелудочной железы.
Физический принцип метода УЗИ
В основе метода ультразвукового исследования состояния биологических органов и тканей лежит способность звуковых волн высокой частоты проникать в тело человека на некоторую глубину, там частично рассеиваться и частично отражаться, возвращаясь обратно к поверхности кожного покрова. Прошедшие через ткани отраженные звуковые волны на выходе из тела на поверхности кожного покрова улавливаются специальными датчиками, которые их характеристики передают в компьютер, а специализированная программа обрабатывает их и переводит в изображение, видимое врачом на мониторе. То есть в основе УЗИ лежит фиксация отраженных от биологических тканей звуковых волн – принцип эхо.
Любое ультразвуковое исследование, в том числе поджелудочной железы, производится на ультразвуковом аппарате (УЗ-аппарате), одним из основных элементов которого является датчик. Ведь именно датчик в ходе исследования устанавливается на кожный покров, испускает звуковые волны, которые попадают в ткани, рассеиваются и отражаются, снова выходят из тела, и улавливаются тем же самым датчиком. То есть испускает и улавливает звуковые волны, вышедшие из тканей, один и тот же датчик. Вышедшие из тканей волны преобразуются в электрические сигналы, на основании которых программа выстраивает на мониторе изображение исследуемого органа или части тела.
Такая возможность применения одного и того же датчика для испускания и улавливания звуковых волн обеспечивается наличием в нем преобразователя с кристаллом. Имеющийся преобразователь с кристаллом за счет пьезоэлектрического эффекта переводит звуковые волны в электрические сигналы и обратно. Иными словами, электрические сигналы под действием пьезоэлектрического эффекта трансформируются в звуковые волны, которые проходят внутрь тела, где частично рассеиваются, а частично отражаются и выходят наружу через кожный покров, на котором их снова улавливает датчик. В датчике опять же за счет пьезоэлектрического эффекта звуковые волны преобразуются в электрические импульсы, передающиеся в компьютер, который и выстраивает изображение на мониторе УЗ-аппарата, видимое врачом.
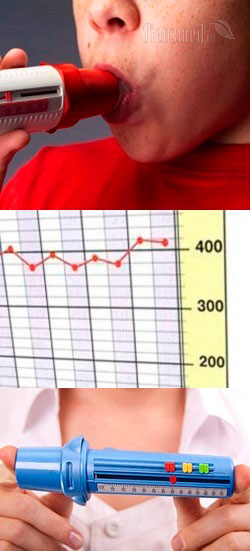
- Общие сведения о пикфлоуметрии
- Характеристика метода пикфлоуметрии
- Цена пикфлоуметрии
- Диагностика бронхиальной астмы: симптомы и признаки, виды исследований – видео
- Лечение бронхиальной астмы – видео
- Бронхиальная астма у детей. Профилактика бронхиальной астмы – видео
- Три дыхательных теста: пикфлоуметрия, тест на алкогольное опьянение, уреазный тест – видео
Общие сведения о пикфлоуметрии
Определение пикфлоуметрии (что это такое?)
Итак, пикфлоуметрия – это метод функциональной диагностики, предназначенный для оценки проходимости бронхиальных путей, который позволяет измерять только один параметр – пиковую скорость выдоха (ПСВ).
Пиковая скорость выдоха представляет собой объем выдохнутого с силой воздуха, который прошел за 100 миллисекунд через бронхи из легких наружу. Соответственно, ПСВ отражает проходимость бронхиальных путей, и позволяет выявлять сужение (обструкцию) бронхов при различных обструктивных заболеваниях дыхательной системы (например, бронхиальной астме, хронической обструктивной болезни легких и проч.).
Однако на практике пикфлоуметрия применяется только при бронхиальной астме, а при других обструктивных заболеваниях дыхательных путей с целью оценки функции внешнего дыхания проводят спирометрию, так как это более точный и полный метод диагностики.
Значение пикфлоуметрии
В настоящее время метод пикфлоуметрии применяется у пациентов с бронхиальной астмой для решения следующих задач:
- Определение степени сужения бронхиальных путей;
- Определение того, обратимо ли сужение бронхов;
- Оценка степени гиперреактивности бронхов (насколько вероятно развитие приступа астмы в ближайшее время);
- Прогнозирование эпизодов обострения бронхиальной астмы;
- Выявление профессиональной астмы;
- Оценка эффективности проводимой терапии.
Таким образом, очевидно, что пикфлоуметрия позволяет оценивать степень тяжести бронхиальной астмы, прогнозировать периоды обострения и контролировать эффективность проводимой терапии.
Прибор для пикфлоуметрии
Измерение пиковой скорости выдоха (ПСВ) в ходе пикфлоуметрии осуществляется специальным компактным прибором, который называется пикфлоуметром. Первый пикфлоуметр был сконструирован доктором В.М. Райтом в 1958 году, но в тот период времени был весьма громоздким и большим прибором. Тогда доктор Райт по договоренности с фирмой "Клемент Кларк" разработал компактную модель пикфлоуметра, котором можно было пользоваться дома, на работе, в поезде и любом другом месте. Именно эта модель пикфлоуметра, которая называется "Мини-Райт", была выпущена в 1976 году, и используется до сих пор. Конечно, в пикфлоуметр "Мини-Райт" вносятся изменения, но принципиально прибор остается таким же, как в 1976 году. В настоящее время также и многие другие фирмы выпускают пикфлоуметры, которые имеют принципиально одинаковое устройство.
Так, пикфлоуметры состоят из цилиндра, насадки (загубника), указателя и шкалы (см. рисунок 1). Шкала и указатель располагаются на боку цилиндра, и именно с их помощью определяется ПСВ после проведения форсированного выдоха (на начало выполнения пробы указатель ставят на 0, потом совершают выдох и фиксируют значение шкалы, у которого остановился указатель). Насадка или загубник является той частью прибора, которую пациент берет в рот для совершения выдоха.

Рисунок 1 – Типовой пикфлоуметр.
В настоящее время выпускаются пикфлоуметры двух разновидностей:
- Стандартный пикфлоуметр (Mini-Wright Peak Flow Meter), шкала которого позволяет измерять значения пиковой скорости выдоха от 60 до 800 литров в минуту. Такой пикфлоуметр предназначен для взрослых пациентов и детей старше 7 – 10 лет.
- Миниатюрный пикфлоуметр (Low Raug Mini-Wright Peak Flow Meter), шкала которого дает возможность фиксировать значения пиковой скорости выдоха в пределах 30 – 370 литров в минуту. Прибор такого типа предназначен для детей младше 7 – 10 лет и для взрослых с сильной обструкцией бронхиальных путей.
Любой пикфлоуметр сразу готов к работе, его не нужно настраивать, подгонять или как-то иным образом подготавливать к использованию. Все приборы изготавливаются из прочных безопасных для человека материалов, не реагирующих на температуру воздуха и атмосферное давление. Любой пикфлоуметр снабжен фильтром, задерживающим мокроту, не дающим ей проникать внутрь прибора, что обеспечивает его высокую точность.
Пикфлоуметры разбираются для того, чтобы один раз в неделю их можно было мыть теплой водой с любым моющим средством (жидкость для мытья посуды, мыло и т.д.). Прибор следует обязательно мыть один раз в 1 -2 недели теплой водой в любой емкости. Под проточной водой мыть пикфлоуметр нежелательно, так как это может привести к разбалтыванию указателя и, как следствие, к неточной работе прибора. После мытья пикфлоуметр встряхивают и высушивают, после чего можно вновь использовать устройство. Помните, что нельзя пользоваться мокрым аппаратом.
Хранить прибор следует в чистом непыльном месте. Нельзя смазывать маслами или смазками пикфлоуметр, так как это нарушит его работу. Если прибор не работает, его указатель плохо ходит, то следует либо заменить детали, либо приобрести новый аппарат взамен пришедшего в негодность.
- Общее железо
- Трансферрин (сидерофилин)
- Ферритин
- Ненасыщенная (латентная) железосвязывающая способность сыворотки (НЖСС, ЛЖСС)
- Гаптоглобин
- Церулоплазмин
Общее железо
 Железо представляет собой элемент, являющийся компонентом гемоглобина, и участвует в переносе кислорода, а также обеспечивает работу многих ферментов. Железо в организм поступает с пищей и всасывается в кишечнике, попадая в кровоток. В крови железо находится преимущественно в связи с белками – трансферрином, ферритином, гемосидерином, которые запасают и переносят этот элемент. В свободной форме в крови циркулирует очень мало железа. Показатель "общее железо" подразумевает определение в крови концентрации железа, связанного с трансферрином и ферритином, и не учитывает железо в составе гемоглобина. Определение концентрации общего железа в крови позволяет выявлять анемии, заболевания пищеварительного тракта и печени, а также некоторые хронические патологии.
Железо представляет собой элемент, являющийся компонентом гемоглобина, и участвует в переносе кислорода, а также обеспечивает работу многих ферментов. Железо в организм поступает с пищей и всасывается в кишечнике, попадая в кровоток. В крови железо находится преимущественно в связи с белками – трансферрином, ферритином, гемосидерином, которые запасают и переносят этот элемент. В свободной форме в крови циркулирует очень мало железа. Показатель "общее железо" подразумевает определение в крови концентрации железа, связанного с трансферрином и ферритином, и не учитывает железо в составе гемоглобина. Определение концентрации общего железа в крови позволяет выявлять анемии, заболевания пищеварительного тракта и печени, а также некоторые хронические патологии.Показаниями к определению общего железа в крови являются следующие состояния:
- Диагностика анемий;
- Диагностика избытка железа в организме (гемохроматоз, гемосидероз, отравление железом);
- Контроль приема препаратов железа;
- Беременность;
- Острые и хронические инфекционные заболевания;
- Системные воспалительные процессы;
- Нарушения всасывания железа, гиповитаминозы;
- Плохое питание;
- Расстройства работы пищеварительного тракта.
В норме концентрация общего железа в крови у взрослых мужчин составляет 10 – 31,3 мкмоль/л, а у женщин – 9 – 24,3 мкмоль/л. У новорожденных до месяца уровень железа в крови в норме составляет 17,9 – 44,8 мкмоль/л, у детей 1 месяца – 1 года – 7,2 – 17,9 мкмоль/л, у детей 1 – 14 лет – 9,0 – 21,5 мкмоль/л, а у подростков старше 14 лет – как у взрослых.
Повышение уровня общего железа в крови наблюдается при следующих состояниях:
- В12-дефицитные и фолиеводефицитные анемии;
- Гемолитические анемии;
- Апластические анемии;
- Сидеробластные анемии;
- Талассемия;
- Гемохроматоз;
- Заболевания печени (гепатит и др.);
- Избыточный прием препаратов железа или употребление большого количества железа с пищей;
- Повторные переливания крови;
- Нефриты;
- Лейкемия;
- Отравления свинцом.
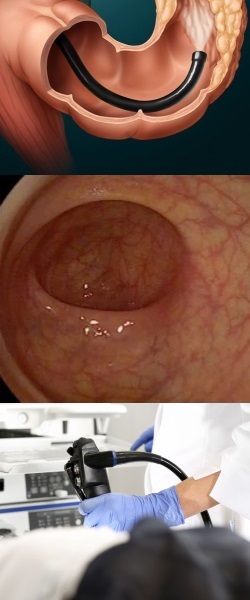
- Общая характеристика и суть манипуляции
- Ректороманоскопия и колоноскопия – в чем разница?
- Ректороманоскопия и колоноскопия – что лучше?
- Делать ли ректороманоскопию? Показания
- Противопоказания
- Как делается ректороманоскопия?
- Ректороманоскопия – норма
- Осложнения ректороманоскопии
- Подготовка (перед ректороманоскопией)
- После ректороманоскопии
- Ректороманоскопия ребенку
- Где сделать ректороманоскопию?
- Ректороманоскопия – отзывы
- Отзывы женщин
- Цена
Ректороманоскопия – общая характеристика и суть манипуляции
Ректороманоскопия также называется ректоскопией, и представляет собой метод инструментального обследования прямой кишки и нижнего отдела сигмовидной кишки. Суть метода заключается в том, что через анальное отверстие в прямую кишку вводится специальный инструмент – ректороманоскоп (ректоскоп), через который врач может осмотреть состояние слизистой оболочки кишок собственным глазом.
Ректороманоскоп представляет собой трубку диаметром примерно 20 мм, на конце которой имеется оптическая система (линзы, стекла), а внутри – световод. При помощи световода свет подается к оптической системе, благодаря чему врач может видеть через трубку состояние кишки изнутри. То есть через ректороманоскоп можно увидеть внутреннюю поверхность кишки наподобие того, как рассматривается какой-либо предмет через простую полую трубку/соломинку. Но так как в кишечнике темно, то для рассматривания органа нужен свет, который обеспечивает световод.
Таким образом, ректороманоскоп позволяет увидеть собственными глазами внутреннюю поверхность кишки, а значит, с высокой точностью диагностировать различные патологии прямой кишки и конечного отдела сигмовидной кишки (например, полипы, опухоли, проктиты, проктосигмоидиты и т.д.).
Ректороманоскоп вводится через анальное отверстие и позволяет осмотреть кишечник на расстоянии примерно 20 – 35 см от заднего прохода. Дальше состояние кишки в ходе ректороманоскопии осмотреть нельзя, так как не позволяет длина инструмента.
Метод ректороманоскопии является наиболее распространенным, точным и достоверным способом выявления патологии прямой кишки и нижнего отдела сигмовидной кишки, так как относительно прост в выполнении, но одновременно очень информативен. Именно поэтому при подозрении на заболевание прямой кишки ректороманоскопия проводится практически во всех случаях.
В последние годы ректороманоскопия проводится не только при наличии болей в области заднего прохода, кровотечений из ануса, поносов или иных жалоб, свидетельствующих о патологии прямой кишки, но и в качестве профилактического диагностического исследования. То есть ректороманоскопию назначают людям, не имеющим жалоб, с целью проверки состояния кишки и выявления возможных скрытых патологий, которые не проявляются клиническими симптомами. Профилактическая ректороманоскопия проводится, главным образом, с целью раннего выявления рака прямой кишки. Именно вследствие относительно высокого риска развития злокачественной опухоли прямой кишки в настоящее время врачи рекомендуют всем людям старше 40 лет один раз в год профилактически проходить процедуру ректороманоскопии.
Ректороманоскопия обычно безболезненна или малоболезненна, поэтому при ее проведении не применяют обезболивания. Однако если у человека очень чувствительный анус, то врач может сделать местное обезболивание.
Перед проведением ректороманоскопии необходимо очистить кишечник от содержимого при помощи клизм или специальных лекарственных препаратов (Фортранс, Микролакс, Лавакол и др.). Информативность диагностического исследования зависит от того, насколько хорошо будет очищен кишечник, поэтому этапу подготовки к ректороманоскопии необходимо уделить достаточно внимания и отнестись к нему серьезно.
Ректороманоскопия и колоноскопия – в чем разница?
 И ректороманоскопия, и колоноскопия представляют собой эндоскопические методы обследования кишечника, при помощи которых врач может увидеть состояние кишки изнутри. По своей диагностической ценности колоноскопия и ректороманоскопия примерно одинаковы – они позволяют выявлять одни и те же патологии, производить забор биопсии подозрительных участков кишечника, вылущивать полипы и т.д. Однако имеется и одно существенное отличие между ректороманоскопией и колоноскопией – первая позволяет осматривать только прямую кишку и часть сигмовидной, а вторая дает возможность оценить состояние всего толстого кишечника (слепой кишки, всей сигмовидной кишки, а также восходящей, нисходящей и поперечной ободочной кишок). Соответственно, разница между колоноскопией и ректороманоскопией заключается в том, какую протяженность толстого кишечника можно осмотреть с их помощью.
И ректороманоскопия, и колоноскопия представляют собой эндоскопические методы обследования кишечника, при помощи которых врач может увидеть состояние кишки изнутри. По своей диагностической ценности колоноскопия и ректороманоскопия примерно одинаковы – они позволяют выявлять одни и те же патологии, производить забор биопсии подозрительных участков кишечника, вылущивать полипы и т.д. Однако имеется и одно существенное отличие между ректороманоскопией и колоноскопией – первая позволяет осматривать только прямую кишку и часть сигмовидной, а вторая дает возможность оценить состояние всего толстого кишечника (слепой кишки, всей сигмовидной кишки, а также восходящей, нисходящей и поперечной ободочной кишок). Соответственно, разница между колоноскопией и ректороманоскопией заключается в том, какую протяженность толстого кишечника можно осмотреть с их помощью.Значит, ректороманоскопию лучше производить, если имеется подозрение на патологию только прямой кишки. А вот колоноскопия рекомендована при подозрении на патологию любых отделов толстого кишечника.
Кроме того, за счет меньшей инвазивности метода ректороманоскопия может производиться профилактически, когда человека не беспокоят клинические симптомы, просто для раннего выявления возможных тяжелых патологий (главным образом, рака). А вот колоноскопия вследствие довольно высокой инвазивности процедуры профилактически производиться может только теоретически. На практике же колоноскопию в профилактическом порядке просто для диагностики не назначают.
Подробнее о колоноскопии
Ректороманоскопия и колоноскопия – что лучше?
По своей диагностической информативности колоноскопия и ректороманоскопия примерно одинаковы, поэтому сделать выбор по принципу "что из них лучше" попросту невозможно. Но, учитывая, что колоноскопия позволяет осмотреть всю толстую кишку, а ректороманоскопия – только прямую кишку, в чем и заключается основное различие методов, то именно по этому параметру и можно определить, какая манипуляция лучше. Причем преимущество одной манипуляции перед другой будет только относительным, так как будет иметь место исключительно в конкретных случаях.
Так, колоноскопия будет лучше ректороманоскопии, если имеются подозрения на заболевания толстой кишки (например, язвенный колит, болезнь Крона, полипы толстой кишки, кишечная непроходимость, кишечные кровотечения и т.д.), так как этот метод позволяет оценить состояние всего толстого кишечника. А вот ректороманоскопия будет лучше колоноскопии в случаях, когда подозревается заболевание только прямой кишки или нижнего отдела сигмовидной кишки (например, проктит, геморрой, полипы и т.д.). При патологии прямой кишки лучше использовать ректороманоскопию, так как этот метод не менее информативен по сравнению с колоноскопией в подобных ситуациях, зато менее травматичен.
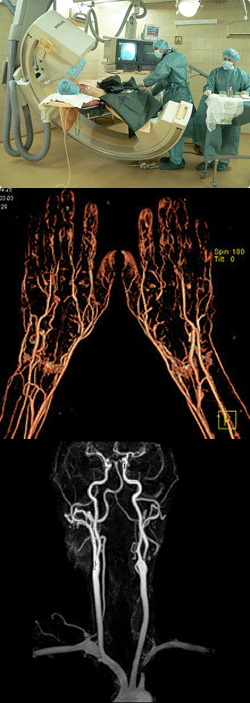
- Общие сведения
- Ангиография – что же это такое?
- Исторические факты
- Инвазивная и неинвазивная методика
- Каковы цели исследования?
- Методика проведения
- Нормальная картина – какой она должна быть?
- Сколько длится процедура?
- Показания к проведению
- Противопоказания к проведению
- Существующая классификация
- Перед исследованием
- Какие осложнения могут возникнуть в ходе процедуры?
- После процедуры
- Возможные осложнения после процедуры
- В каких случаях не обойтись без экстренной помощи врача?
- Цветная, цифровая и 3D ангиография
- Стоимость и эффективность
Кровеносные сосуды представляют собой эластичные трубчатые образования в теле человека, по которым происходит перемещение крови по всему организму. К сожалению, данные образования также как и все остальные внутренние органы человеческого организма могут подвергнуться повреждению. Кроме этого в медицинской практике нередко встречаются и различные пороки их развития. Вне всякого сомнения, оставлять данный факт без должного внимания просто-напросто нельзя. Во всех этих случаях сосуды нужно лечить. Установить же, что именно произошло с кровеносными сосудами, поможет такой метод исследования как ангиография. Что представляет собой данное исследование? В каких случаях следует обращаться за его помощью? Какова методика его проведения? Какие цели оно преследует? Ответы на все эти, а также некоторые другие вопросы Вы сможете узнать прямо сейчас.
Ангиография – что же это такое?
Термин ангиография произошел от 2-ух слов «angeion» и «grapho», что в переводе с греческого языка означает «сосуд» и «изображать, писать». Под данным понятием подразумевается метод контрастного рентгенологического исследования кровеносных сосудов организма, который позволяет дать точную оценку их общему состоянию. Сразу же отметим, что современные специалисты нередко именуют данное исследование вазографией. Немаловажно отметить и тот факт, что его применяют как в рентгенографии, так и в компьютерной томографии, а также в рентгеноскопии. При помощи данного обследования удается внимательно изучить как функциональное состояние сосудов и окольного кровотока, так и протяженность патологического процесса, если таковой имеется. Проводится процедура исключительно врачом-радиологом.
Исторические факты
Впервые о данном методе исследования стало известно в 1929 году благодаря ученому В. Форсману, который провел процедуру самому себе. Со временем о данной методике стало известно всему миру. На сегодняшний день ангиографию принято считать незаменимым методом диагностики преимущественно при внутрисосудистых исследованиях. Во всех же остальных случаях данную методику нередко заменяют коронографией (обследованием сосудов, снабжающих кровью сердце).
- Тироксин общий (Т4)
- Тироксин свободный (Т4 свободный)
- Трийодтиронин общий (Т3)
- Трийодтиронин свободный (Т3 свободный)
- Антитела к тиреопероксидазе (АТ-ТПО, анти-ТПО)
- Антитела к тиреоглобулину (АТТГ, анти-ТГ)
- Тиреоглобулин (ТГ)
- Тиреотропный гормон (ТТГ)
- Повышение уровня ТТГ
- Антитела к ТТГ-рецепторам
- Антимикросомальные антитела (АТ-МАГ)
- Тироксин-связывающий глобулин
- Кальцитонин
- Щитовидная железа: анализы на гормоны, уровень ТТГ, заболевания, полезные и вредные продукты, препараты йода – видео
- Гипотиреоз: нужно ли пожизненно принимать гормоны щитовидной железы – видео
- Гипертиреоз: признаки, диагностика (анализы на гормоны щитовидной железы), лечение – видео
Тироксин общий (Т4)
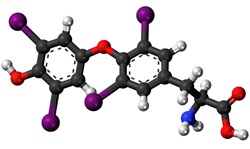 Также называется тетрайодтиронином, так как содержит 4 молекулы йода, и представляет собой показатель функциональной активности щитовидной железы, то есть ее работы. Тироксин синтезируется щитовидной железой из аминокислоты тирозина путем присоединения к ней молекул йода. Активность процесса синтеза тироксина в щитовидке контролируется тиреотропным гормоном (ТТГ), и, соответственно, уровни тироксина и ТТГ взаимосвязаны между собой. Когда уровень тироксина в сыворотке крови повышается, это воздействует на клетки аденогипофиза, и тогда уменьшается секреция ТТГ, вследствие чего щитовидная железа не стимулируется, и выработка ею тироксина также снижается. А если уровень тироксина в крови падает, то это вызывает усиление секреции ТТГ аденогипофизом, вследствие чего щитовидная железа получает стимул и начинает вырабатывать больше тироксина, чтобы вернуть его концентрацию в кровотоке к норме.
Также называется тетрайодтиронином, так как содержит 4 молекулы йода, и представляет собой показатель функциональной активности щитовидной железы, то есть ее работы. Тироксин синтезируется щитовидной железой из аминокислоты тирозина путем присоединения к ней молекул йода. Активность процесса синтеза тироксина в щитовидке контролируется тиреотропным гормоном (ТТГ), и, соответственно, уровни тироксина и ТТГ взаимосвязаны между собой. Когда уровень тироксина в сыворотке крови повышается, это воздействует на клетки аденогипофиза, и тогда уменьшается секреция ТТГ, вследствие чего щитовидная железа не стимулируется, и выработка ею тироксина также снижается. А если уровень тироксина в крови падает, то это вызывает усиление секреции ТТГ аденогипофизом, вследствие чего щитовидная железа получает стимул и начинает вырабатывать больше тироксина, чтобы вернуть его концентрацию в кровотоке к норме.Определение концентрации общего тироксина используется, главным образом, для диагностики гипертиреоза и гипотиреоза, а также для контроля за эффективностью терапии заболеваний щитовидки. Однако даже нормальный уровень тироксина в крови не означает того, что с щитовидной железой все в порядке. Ведь нормальные концентрации тироксина могут наблюдаться при эндемическом зобе, скрытой форме гипотиреоза или гипертиреоза.
Под концентрацией общего тироксина в крови подразумевают определение суммы свободной (активной) и связанной (неактивной) с белками фракций тироксина. Большая часть общего тироксина – это связанная с белками фракция, которая является функционально неактивной, то есть не действует на органы и ткани, а циркулирует в системном кровотоке. Неактивная фракция тироксина попадает в печень, почки и мозг, где из нее образуется второй гормон щитовидной железы – трийодтиронин (Т3), который поступает из тканей обратно в кровоток. А небольшая фракция активного тироксина воздействует на органы и ткани и, тем самым, обеспечивает эффекты гормонов щитовидки. Но при определении общего тироксина производится определение концентрации обеих фракций.
Концентрация тироксина в крови в течение суток и года неодинакова, она колеблется, но в пределах нормы. Так, максимальная концентрация общего тироксина в крови отмечается в период с 8 до 12 часов утра, а минимальная – с 23 до 3 часов. Кроме того, своих максимумов содержание Т4 в крови достигает в сентябре-феврале, а минимумов – летом. В период беременности у женщин концентрация тироксина в крови постоянно увеличивается, достигая максимума в третьем триместре (27 – 42 неделя).
В норме уровень общего тироксина в крови у взрослых мужчин составляет 59 – 135 нмоль/л, у взрослых женщин – 71 – 142 нмоль/л, у детей до 5 лет – 93 – 213 нмоль/л, у детей 6 – 10 лет – 83 – 172 нмоль/л, а у подростков старше 11 лет – 72 – 150 нмоль/л. У беременных женщин уровень тироксина в крови повышается до 117 – 181 нмоль/л.

- Лабораторная диагностика цитомегаловирусной инфекции
- Серологические исследования
- Культуральное обследование
- Полимеразная цепная реакция (ПЦР)
- Расшифровка анализа на цитомегаловирус с учетом риска для плода
- Лечение цитомегаловирусной инфекции
- Принципы лечения ЦМВ:
- Лечат ли цитомегаловирус? Лечение обострения
- Противовирусные препараты при цитомегаловирусе: Ацикловир, Валтрекс, Амиксин, Панавир
- Интерфероны Виферон, Кипферон, Эргоферон, Имунофан при цитомегаловирусе. Гомеопатия при ЦМВ
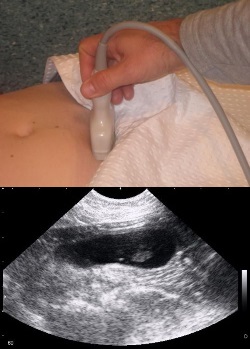
- УЗИ мочевого пузыря – сущность и принципы метода диагностики
- Показания
- Противопоказания
- Подготовка к УЗИ мочевого пузыря
- Подготовка у УЗИ мочевого пузыря у мужчин и женщин
- Как делают УЗИ мочевого пузыря?
- УЗИ мочевого пузыря у женщин и у мужчин
- Какие параметры оцениваются?
- Расшифровка УЗИ мочевого пузыря
- Цена
- УЗИ мочевого пузыря – видео
УЗИ мочевого пузыря – сущность и принципы метода диагностики
Ультразвуковое исследование мочевого пузыря, как понятно из названия метода, основано на возможности получения изображения органа на мониторе путем прохождения через него ультразвуковых волн. То есть специальный датчик испускает ультразвуковые волны с высокой частотой колебаний, которые не улавливаются человеческим ухом. Эти волны проходят через различные ткани, частично ими поглощаются, частично отражаются и преломляются. Отраженные ультразвуковые волны возвращаются обратно и улавливаются тем же датчиком, который их испускает. Далее уловленные отраженные ультразвуковые волны усиливаются прибором, автоматически обрабатываются, и на монитор УЗИ-аппарата попадает изображение внутренних органов и тканей.
В зависимости от свойств биологической структуры, она поглощает большее или меньшее количество ультразвуковых волн, благодаря чему отраженным обратно к датчику возвращается различное количество волн. Именно неравномерность поглощающей и отражающей способности тканей и позволяет создавать изображение различных объектов на мониторе.
УЗИ мочевого пузыря является высокоинформативным исследованием, позволяющим оценить общее состояние органа и определить характер имеющихся в нем патологических изменений, так как содержимое мочевого пузыря и его стенки отражают разное количество ультразвуковых волн, благодаря чему картинка на мониторе оказывается четкой и удобной для анализа.
УЗИ позволяет оценить структуру стенок мочевого пузыря, определить его объем и форму, выявить в нем камни, дивертикулы, опухоли, опущение мочеточников в пузырь и т.д. Кроме того, УЗИ позволяет оценить состояние стенки мочевого пузыря и получить дополнительные сведения после проведения цистоскопии, урографии и компьютерной томографии. В ходе УЗИ мочевого пузыря не удается выявлять только опухоли небольшого размера, находящиеся на начальной стадии роста, а также опухоли, расположенные в области купола пузыря.
УЗИ мочевого пузыря является безопасной и безболезненной манипуляцией, которая не доставляет неприятных ощущений человеку в ходе ее выполнения. Обычно УЗИ продолжается около 15 минут, во время которых врач водит датчиком по животу и изучает появляющуюся при этом картинку на мониторе с целью идентификации имеющихся патологических изменений. УЗИ мочевого пузыря, по сравнению с другими методами инструментального обследования этого органа, имеет неоспоримое преимущество – для его проведения не нужно ставить мочевыводящий катетер и вводить жидкость в пузырь, что, естественно, уменьшает вероятность травм и инфицирования, а также не доставляет пациенту ощутимого дискомфорта.
Показания к УЗИ мочевого пузыря
 УЗИ мочевого пузыря представляет собой простое в исполнении, относительно дешевое и не доставляющее дискомфорта пациенту исследование, которое, в силу указанных особенностей, применяется довольно широко. Ввиду достаточно высокой информативности УЗИ в выявлении различных заболеваний мочевого пузыря, этот метод диагностики назначают и применяют по весьма широкому спектру показаний. Можно условно сказать, что УЗИ мочевого пузыря является скрининговым исследованием, показанием к проведению которого является малейшее подозрение на наличие заболеваний данного органа.
УЗИ мочевого пузыря представляет собой простое в исполнении, относительно дешевое и не доставляющее дискомфорта пациенту исследование, которое, в силу указанных особенностей, применяется довольно широко. Ввиду достаточно высокой информативности УЗИ в выявлении различных заболеваний мочевого пузыря, этот метод диагностики назначают и применяют по весьма широкому спектру показаний. Можно условно сказать, что УЗИ мочевого пузыря является скрининговым исследованием, показанием к проведению которого является малейшее подозрение на наличие заболеваний данного органа.Тем не менее, несмотря на широкое применение УЗИ мочевого пузыря в клинической практике, можно выделить состояния, при которых данное исследование однозначно показано к проведению. Так, показаниями для обязательного производства УЗИ мочевого пузыря являются следующие состояния и заболевания:
1. Подозрение на врожденную патологию органов мочевыделительной системы (например, поликистоза почек, подковообразной почки, мегакаликса, отсутствия почки, опущения почки), которая проявляется дискомфортом при мочеиспускании, задержками мочи, частыми воспалительными процессами в мочеполовых органах, эпизодами мочевой лихорадки (когда температура тела внезапно повышается, упорно держится, не сбивается лекарствами, а потом самостоятельно нормализуется) и т.д.
2. Перенесенные в прошлом любые заболевания органов мочевыделительной системы (например, пиелонефриты, циститы, гломерулонефриты, тубулоинтерстициальные нефриты и т.д.).
3. Подозрение на наличие заболеваний органов мочевыделительной и половой систем в настоящем, которое основывается на присутствии у человека любых следующих симптомов:
- Частое мочеиспускание;
- Задержка мочи (отсутствие мочеиспусканий или выделение малого объема мочи) в течение 6 – 12 часов;
- Ощущение неполного опорожнения мочевого пузыря после мочеиспускания;
- Боли, жжение, рези или любое ощущение дискомфорта при мочеиспускании;
- Затруднение мочеиспускания (для того, чтобы помочиться, приходится натуживаться и т.д.);
- Кровь, муть или хлопья в моче;
- Присутствие эритроцитов, лейкоцитов, цилиндров или бактерий в общем анализе мочи;
- Боли внизу живота и/или в промежности, и/или над лобком, и/или в области поясницы;
- Ранее установленный диагноз мочекаменной болезни или подозрение на нее.