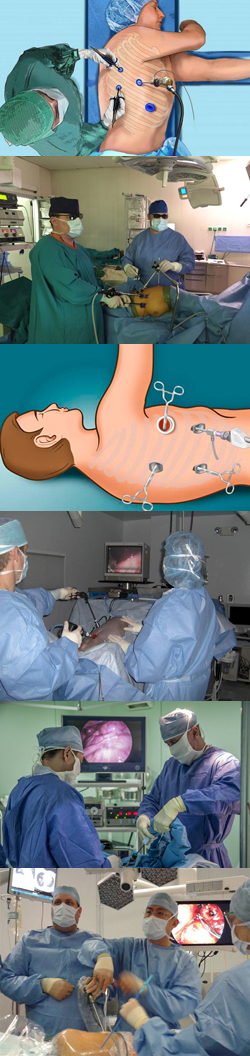
- Что такое торакоскопия грудной клетки? - (видео)
- Подготовка к торакоскопии
- Как проводится торакоскопия?
- Показания к диагностической и лечебной торакоскопии (операции при торакоскопии)
- Пневмоторакс
- Рак легкого
- Тимэктомия
- Торакоскопия с биопсией (при саркоидозе, туберкулезе и так далее)
- Поражения плевры (плеврит, эмпиема плевры)
- Операции на сердце (торакоскопическая кардиохирургия, торакоскопическая фенестрация перикарда)
- Операции на легких (торакоскопическая резекция легкого, эхинококкэктомия)
- Торакоскопическая резекция пищевода
- Торакоскопическая симпатэктомия при гипергидрозе
- Противопоказания к торакоскопии
- Последствия и осложнения после торакоскопии
- Где можно сделать торакоскопию?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Что такое торакоскопия грудной клетки?
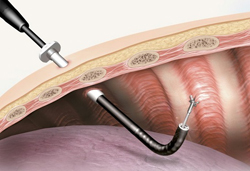 Торакоскопия – это диагностическая и/или лечебная процедура, позволяющая визуально исследовать внутреннюю поверхность грудной стенки, поверхность легких, сердца и других органов грудной клетки, а при необходимости выполнить различные лечебные манипуляции (в том числе и хирургические). Торакоскопия является инвазивной процедурой, то есть, ее выполнение связано с нарушением целостности грудной клетки и введением в нее специального аппарата – торакоскопа. Хотя данная процедура сопряжена с определенными рисками, она обладает целым рядом преимуществ по сравнению с другими диагностическими или хирургическими методами и техниками.
Торакоскопия – это диагностическая и/или лечебная процедура, позволяющая визуально исследовать внутреннюю поверхность грудной стенки, поверхность легких, сердца и других органов грудной клетки, а при необходимости выполнить различные лечебные манипуляции (в том числе и хирургические). Торакоскопия является инвазивной процедурой, то есть, ее выполнение связано с нарушением целостности грудной клетки и введением в нее специального аппарата – торакоскопа. Хотя данная процедура сопряжена с определенными рисками, она обладает целым рядом преимуществ по сравнению с другими диагностическими или хирургическими методами и техниками.К преимуществам торакоскопии можно отнести:
- Высокую информативность. Во время исследования врач визуально оценивает интересующие его области, что дает значительно больше информации, чем другие (неинвазивные) диагностические метода (например, рентген, компьютерная томография (КТ) или магнитно-резонансная томография (МРТ) и так далее).
- Малую травматичность. При обычных операциях (например, на легком) врачи вынуждены вскрывать грудную клетку, что сопряжено с повреждением большого количества тканей и длительным, тяжелым восстановительным периодом после операции. В то же время, повреждение тканей при торакоскопии минимально, а длительность заживления послеоперационных ран составляет всего лишь несколько дней.
- Косметические преимущества. После выполнения операций с помощью торакоскопии на коже практически не остается больших рубцов или шрамов (что характерно для обычных операций).
- Сниженный риск развития осложнений. Во время обычной хирургической операции пациент подвергается огромному количеству рисков. Осложнения могут возникнуть как во время самой операции (кровотечение, повреждение соседних органов и так далее), так и после нее (расхождение послеоперационных швов, инфицирование раны). Хотя данные осложнения могут развиться и при торакоскопии, вероятность их возникновения во много раз ниже.
Подготовка к торакоскопии
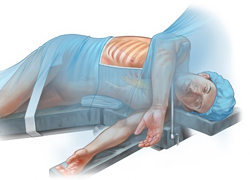 Как было сказано ранее, торакоскопия – это инвазивная процедура, связанная с введением аппаратуры в грудную полость. Это сопряжено с определенными рисками. Чтобы вероятность развития осложнений была сведена к минимуму, пациента следует правильно подготовить к проведению исследования.
Как было сказано ранее, торакоскопия – это инвазивная процедура, связанная с введением аппаратуры в грудную полость. Это сопряжено с определенными рисками. Чтобы вероятность развития осложнений была сведена к минимуму, пациента следует правильно подготовить к проведению исследования.Подготовка к торакоскопии включает:
- Опрос больного. Во время опроса врач спрашивает, когда и чем болел пациент, были ли у него аллергические реакции на какие-либо медикаменты, принимает ли он какие-либо препараты (постоянно или в течение последних нескольких дней). Также врач уточняет, не было ли у пациента травм в области грудной клетки или головы, переносил ли он операции ранее (если да – какие и как давно) и так далее. Все эти данные нужны, для того чтобы выявить возможные противопоказания к проведению процедуры, а также снизить риск развития возможных осложнений во время торакоскопии и после нее.
- Клиническое обследование. Во время обследования врач оценивает состояние дыхательной, сердечно-сосудистой и других систем организма. Он выслушивает сердцебиение и дыхательные шумы пациента, оценивает характеристики пульса, определяет, нет ли у пациента болезненности в области живота или спины и так далее. Целью клинического обследования также является своевременное выявление возможных сопутствующих заболеваний, которые могут являться противопоказаниями к проведению процедуры.
- Лабораторную диагностику. Перед проведением торакоскопии врач может назначить целый ряд более простых, неинвазивных исследований. Это позволит оценить состояние жизненно-важных органов и систем, нарушение функций которых может быть опасным при выполнении торакоскопии.
- Воздержание от приема пищи. Если торакоскопия выполняется планово, накануне перед ее проведением пациенту следует отказаться от ужина, а также ограничить количество употребляемой жидкости до 1,5 – 2 литров в сутки. Утром в день исследования пациенту категорически запрещается есть или пить что-либо без назначения врача. Обусловлено это тем, что съеденная пища может находиться в желудке около 4 – 6 часов (а при наличии заболеваний желудочно-кишечного тракта – до 10 часов и более). Если пациента взять на операционный стол с полным желудком, во время начала анестезии или при выполнении торакоскопии у него может появиться рвота. При этом рвотные массы могут попасть в дыхательные пути, что может привести к развитию грозных осложнений или даже к смерти больного.
- Общий анализ крови. Общий анализ крови – это рутинное исследование, позволяющее оценить количество красных клеток крови, транспортирующих кислород, а также выявить признаки инфекции или других патологических состояний. При выраженной анемии (характеризующейся снижением концентрации красных клеток крови) торакоскопия может быть противопоказана, так как при этом могут развиться осложнения, угрожающие жизни пациента.
- Анализ свертывающей системы крови. Исследование уровня протромбина, фибриногена, времени свертывания крови, длительности кровотечения и других параметров является обязательным условием перед началом выполнения процедуры. Дело в том, что во время торакоскопии будет выполнен прокол грудной клетки пациента. Если у больного будет нарушена свертывающая системы крови, во время процедуры может начаться выраженное кровотечение, которое врачи не смогут остановить. Больной при этом может умереть.
- Электрокардиографию (ЭКГ). ЭКГ – это рутинный метод исследования, позволяющий выявить заболевания или патологии сердца (нарушения частоты и ритма сердечных сокращений, увеличение размеров сердца, воспалительные поражения сердца, инфаркт и так далее). При некоторых патологиях (например, при остром инфаркте миокарда, характеризующемся гибелью части сердечной мышцы) торакоскопия может быть противопоказана.
- Рентгенографию легких. Рентген легких назначается всем пациентам, у которых подозревается патология легких, сердца или других органов грудной клетки. Это позволяет предположить тот или иной диагноз, а также спланировать дальнейшие диагностические или лечебные мероприятия.
- Спирометрию. Суть спирометрии заключается в следующем. Пациента просят подышать (спокойно, глубоко, быстро или медленно) через специальный аппарат, который при этом регистрирует количество воздуха, вдыхаемого и выдыхаемого пациентом. Это дает врачу данные о функциональном состоянии легких. Если дыхательный объем легких будет значительно уменьшен (что будет заметно при спирометрии), это может вызвать развитие осложнений во время торакоскопии, так как при выполнении процедуры одно легкое пациента может «выключаться» из дыхания.
- Компьютерную томографию (КТ). Компьютерная томография – это неинвазивное исследование, которое может дать врачу достаточно полную информацию о состоянии органов грудной клетки. В некоторых случаях КТ, выполненная перед торакоскопией, может помочь врачу в постановке окончательного диагноза.
Инструменты для торакоскопии
На сегодняшний день для проведения торакоскопии используются современные аппараты (торакоскопы). Внешне торакоскоп представляет собой длинную трубку, диаметр которой не превышает нескольких сантиметров. Внутри трубки установлена специальная оптическая система, через которую может подаваться свет (для освещения исследуемых тканей).При использовании старых инструментов проводивший исследование врач должен был смотреть в аппарат через специальную линзу, которая устанавливалась на наружном его конце. Современные торакоскопы оснащены специальными видеокамерами, которые находятся на конце торакоскопа. Камеру можно подключать к монитору или телевизору, что позволяет выводить получаемое изображение на монитор в режиме реального времени, вследствие чего все находящиеся в помещении врачи могут наблюдать за ходом исследования и/или операции. В то же время, стоит отметить, что для проведения торакоскопии требуются и другие инструменты и материалы.
Для выполнения торакоскопии могут понадобиться:
- Троакар. Специальная металлическая трубка, в которую вставляется более тонкий стержень с заостренным наконечником. С его помощью врач прокалывает мягкие ткани стенки грудной клетки. Далее через это отверстие будет вводиться торакоскоп.
- Набор стерильных инструментов. Если во время торакоскопии планируется выполнение хирургического вмешательства, в операционной должны быть все необходимые для этого инструменты, включая электрические скальпели, коагуляторы (инструменты для остановки кровотечений) и так далее. Также при некоторых операциях может потребоваться использование двух или даже трех торакоскопов. Они также должны быть подготовлены, стерильны и проверены.
- Торакоскоп со щипцами для биопсии. Биопсия – это взятие кусочка ткани органа для дальнейшего исследования. Для выполнения данной манипуляции требуется специальный торакоскоп, на конце которого имеются щипцы или петля, предназначенные для удаления и захвата необходимого материала.
Анестезия при торакоскопии
Анестезия – это метод обезболивания, применяющийся при различных операциях и болезненных диагностических процедурах. Основной целью анестезии при торакоскопии является оградить пациента от болезненных ощущений, связанных с выполнением процедуры. В то же время, анестезия должна обеспечить оптимальные условия для выполнения исследования или хирургических манипуляций. На сегодняшний день перечисленные цели могут быть достигнуты с помощью нескольких видов анестезии.При торакоскопии может быть использована:
- Местная анестезия и седация. Суть местной анестезии заключается в том, что в месте предполагаемого прокола грудной клетки в кожу и более глубокие ткани вводится раствор местного анестетика (лидокаина, новокаина). Данный препарат временно блокирует нервные окончания, ответственные за восприятие чувствительности и боли. Однако пациент при этом остается в сознании и может видеть и слышать все, что происходит в операционной. Более того, при местном обезболивании пациент может двигаться, кашлять или вскрикнуть (если, например, врач заденет область, в которой не действует местный анестетик). Это может нарушить процесс проведения исследования или лечебной манипуляции. Чтобы этого избежать, местная анестезия комбинируется с так называемой седацией. Суть ее заключается в том, что в вену пациента вводят снотворные и успокоительные препараты в малых дозах. Больной при этом засыпает, его чувствительность к боли снижается, однако дышать он продолжает самостоятельно. Длительность седации контролируется дозой внутривенно введенных препаратов. Такой метод обезболивания показан при кратковременных, малотравматичных торакоскопиях (обычно проводимых с диагностической целью).
- Общая анестезия. Она показана при длительных, травматичных торакоскопических процедурах (операциях). Дело в том, что при выполнении сложных манипуляций на легких, сердце или других органах грудной клетки пациент должен быть абсолютно неподвижным. Достичь этого можно только при помощи введения больших доз снотворных и обезболивающих препаратов. Однако их введение в подобных дозах вызывает угнетение дыхания больного, вследствие чего его (дыхание) нужно поддерживать с помощью специальной аппаратуры. Для этого в трахею пациента вводится трубка, через которую специальный аппарат вентилирует легкие. Более того, иногда хирургам может потребоваться «выключить» из дыхания оперируемое легкое, чтобы они могли выполнить необходимые манипуляции. Это также можно достичь только с помощью общей анестезии. При этом врач-анестезиолог продвигает трубку не в трахею, а несколько глубже, пока она не достигнет бронха другого (здорового) легкого. Во время операции будет вентилироваться только то легкое, в котором располагается трубка, в то время как второе (оперируемое) будет абсолютно неподвижным.
Как проводится торакоскопия?
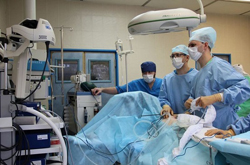 Процедура торакоскопии выполняется только опытным хирургом и только в условиях стерильной операционной. Во время проведения диагностической или лечебной торакоскопии должны соблюдаться строгие правила асептики и антисептики (целью которых является предупреждение занесения инфекции в рану). Проводить исследование в нестерильном помещении запрещается, так как при этом в рану или в грудную клетку могут проникнуть патогенные микроорганизмы, что в дальнейшем может вызвать развитие грозных инфекционных осложнений.
Процедура торакоскопии выполняется только опытным хирургом и только в условиях стерильной операционной. Во время проведения диагностической или лечебной торакоскопии должны соблюдаться строгие правила асептики и антисептики (целью которых является предупреждение занесения инфекции в рану). Проводить исследование в нестерильном помещении запрещается, так как при этом в рану или в грудную клетку могут проникнуть патогенные микроорганизмы, что в дальнейшем может вызвать развитие грозных инфекционных осложнений.Методика выполнения торакоскопии
Предварительно подготовленного пациента привозят в операционную на каталке (или он приходит сам, если имеющаяся у него патология это позволяет). Если процедуру планируется выполнять под местным обезболиванием, на операционный стол больной ложится таким образом, чтобы здоровое легкое оказалось снизу, а та часть грудной клетки, через которую планируется вводить торакоскоп – сверху. Если же торакоскопия будет выполняться под общим наркозом, вначале пациент ложиться на спину, а после того как анестезиолог введет его в медикаментозный сон, его перевернут на необходимый бок.После того как пациенту будет выполнен выбранный метод обезболивания, хирург приступает непосредственно к торакоскопии. Вначале он обрабатывает кожу в месте предполагаемого введения торакоскопа спиртом, йодным раствором и другими обеззараживающими средствами, что позволяет снизить риск инфицирования раны. После этого кожу между ребрами (в заранее выбранном межреберном промежутке) рассекают скальпелем (длина разреза составляет 5 – 10 мм). Это необходимо, для того чтобы в послеоперационном периоде рана быстрее и лучше срослась (если кожу сразу проткнуть троакаром, а не разрезать, заживление раны будет медленным, а в области прокола образуется более грубый рубец).
После рассечения кожи через нее проводится троакар. Врач вводит его очень осторожно, чтобы случайно не повредить расположенное в грудной клетке легкое. После прокола стенки грудной клетки заостренный стержень троакара извлекается, а вместо него вводится стержень торакоскопа. По мере введения торакоскопа врач осматривает стенки плевральной полости, а также легкое. После этого он выполняет все необходимые диагностические и/или лечебные мероприятия (в зависимости от основной патологии и цели выполнения торакоскопии).
Стоит отметить, что сразу после прокола стенки грудной клетки троакаром соответствующее легкое спадается. Обусловлено это строением и функциональными особенностями дыхательной системы. Дело в том, что в нормальных условиях каждое легкое окружено так называемым плевральным мешком, состоящим из двух листков (внутреннего и наружного). Внутренний листок плеврального мешка прилегает непосредственно к легкому, в то время как наружный прикрепляется к внутренней поверхности стенки грудной клетки. Когда человек делает вдох, наружный листок вместе с грудной клеткой расширяется, вследствие чего в плевральной полости (располагающейся между наружным и внутренним листками) создается отрицательное давление. Это обеспечивает расширение легкого и поступление в него воздуха. В момент прокола грудной клетки троакаром давление в плевральной полости выравнивается с атмосферным давлением, вследствие чего легкое тут же спадается и перестает участвовать в процессе дыхания.
После окончания процедуры из плевральной полости удаляется воздух (для этого могут применяться специальные электроотсосы или обычные шприцы, подсоединяемые к торакоскопу). Затем торакоскоп осторожно извлекается, после чего из стенки грудной клетки также извлекается и троакар. В образовавшееся отверстие в стенке грудной клетки вводится дренаж – трубка, которая подключается к специальной вакуумной системе. Это позволяет создать в плевральной полости отрицательное давление, что будет способствовать расправлению спавшегося легкого и восстановлению его функций. Дренаж может быть удален через 2 – 5 дней после выполнения торакоскопии.
После окончания торакоскопии пациент может быть переведен:
- В отделение интенсивной терапии – если процедура выполнялась под общим наркозом, если во время процедуры была выполнена массивная операция или если имели место какие-либо осложнения.
- В профильное отделение (в хирургию, пульмонологию и так далее) – если процедура выполнялась под местным обезболиванием с седацией, не связана с массивным повреждением тканей и прошла без каких-либо осложнений.
Сколько длится торакоскопия?
Длительность торакоскопии определяется целью процедуры и опытом выполняющих ее специалистов. Если исследование выполняется с диагностической целью, его длительность (с момента начала анестезии и до выхода пациента из операционной) может занять около получаса. В то же время, лечебные торакоскопии, во время которых производятся объемные операции на легких, сердце или других органах грудной клетки могут длиться часами или даже десятками часов.Особенности торакоскопии у детей
Показания к торакоскопии у детей могут быть такими же, как и у взрослых (диагностические исследования, операции на легких, сердце, крупных сосудах и других органах грудной клетки). Их особенность заключается в том, что дети не могут (психологически) переносить местную анестезию и седацию, в связи с чем исследование им всегда выполняется только под общим наркозом.Другой особенностью является то, что детям младше 10 лет невозможно проводить торакоскопию при вентиляции только одного легкого (при спавшемся втором), так как это не позволит обеспечить адекватную доставку кислорода в организм. Вот почему вентилируют им оба легких, однако в легкое на стороне выполнения торакоскопии подают меньше воздуха, в связи с чем расправляется оно не полностью. Это создает оптимальные условия для выполнения диагностических или лечебных манипуляций.
После окончания операции дети должны переводиться в отделение реанимации и интенсивной терапии, где будут оставаться под наблюдением квалифицированного медицинского персонала до тех пор, пока окончательно не восстановится их сознание. После этого (при отсутствии осложнений) они могут быть переведены в другое отделение больницы. Дети младшего возраста при этом могут находиться в палатах вместе с мамами, что значительно снижает уровень послеоперационного стресса и тревоги.
Показания к диагностической и лечебной торакоскопии (операции при торакоскопии)
 Показания для проведения процедуры может выставлять врач-хирург, реаниматолог, пульмонолог (занимающийся лечением заболеваний легких), кардиолог или кардиохирург (занимающиеся лечением заболеваний сердца) и так далее. Как было сказано ранее, процедура может выполняться с диагностической или с лечебной целью.
Показания для проведения процедуры может выставлять врач-хирург, реаниматолог, пульмонолог (занимающийся лечением заболеваний легких), кардиолог или кардиохирург (занимающиеся лечением заболеваний сердца) и так далее. Как было сказано ранее, процедура может выполняться с диагностической или с лечебной целью.Показаниями к торакоскопии могут быть:
- пневмоторакс;
- рак легкого;
- тимэктомия;
- туберкулез;
- саркоидоз;
- плеврит;
- эмпиема плевры;
- торакоскопическая хирургия (операции на сердце);
- операции на оболочках сердца (торакоскопическая фенестрация перикарда);
- торакоскопическая резекция (удаление) части легкого;
- торакоскопическая эхинококкэктомия;
- операции на пищеводе;
- торакоскопическая симпатэктомия и так далее.
Пневмоторакс
Это патологическое состояние, характеризующееся нарушением целостности плевральной полости и проникновением в нее воздуха из окружающей среды. Это может наблюдаться как при повреждении грудной клетки (например, при травмах и проникающих ранениях), так и при заболеваниях легких (например, при разрыве легочной кисты, прорастании рака легкого в плевральный листок и так далее).При развитии пневмоторакса воздух накапливается в плевральной полости, сдавливая пораженное легкое и «выключая» его из процесса дыхания. Больной при этом начинает жаловаться на выраженную нехватку воздуха. Частота его дыханий увеличивается, вследствие чего здоровое легкое частично компенсирует потребности организма в кислороде. Однако данный компенсаторный механизм может очень быстро истощаться, что приведет к развитию грозных осложнений.
Если причиной пневмоторакса стало повреждение грудной клетки извне, торакоскопия, как правило, не показана (она может быть назначена для выявления сопутствующих повреждений легкого или других органов грудной клетки, однако основное лечение выполняется с помощью консервативных мероприятий). Если же причиной пневмоторакса является нарушение целостности легкого, а также если выявить причину данной патологии не удается, врач назначает торакоскопию. Во время исследования с помощью видеоторакоскопа осматривается внутренняя поверхность грудной клетки, а также наружная поверхность легкого, на которой могут быть выявлены следы повреждения, разрывов кист, различных новообразований и других заболеваний. После выявления поврежденного участка легкого (через который воздух попадает в плевральную полость) его ушивают. Если это невозможно (например, при множественных прободениях легкого), производится удаление пораженного участка целиком.
Рак легкого
Торакоскопия полезна при диагностике периферического рака легкого, который развивается в легочной ткани вблизи плевральных листков. Дело в том, что такой рак может прорастать во внутренний плевральный листок, в плевральную полость или даже в стенку грудной клетки, что будет сопровождаться развитием ряда осложнений (пневмотораксом, гидротораксом – скапливанием жидкости в плевральной полости, гемотораксом – кровотечением в плевральную полость и так далее). Чтобы установить точный диагноз и оценить объем распространения раковой опухоли, проводится торакоскопия. Во время исследования врач определяет размеры опухоли, ее локализацию, а также выявляет органы, в которые она прорастает. При необходимости может быть выполнено устранение осложнений (удаление воздуха при пневмотораксе, отсасывание имеющейся в легком жидкости и так далее).Тимэктомия
Тимус (вилочковая железа) – орган, который принимает участие в развитии иммунной системы. При опухолях тимуса могут наблюдаться различные иммунные нарушения, связанные с поражением внутренних органов и тканей организма. Чтобы это устранить, иногда приходится выполнить тимэктомию – операцию по удалению тимуса.Находится тимус в средостении – пространстве, располагающемся в грудной клетке между легкими. Чтобы его (тимус) удалить, раньше приходилось выполнять травматическую операцию, связанную с вскрытием грудной клетки. Сегодня данная процедура выполняется при помощи торакоскопии.
Суть торакоскопической тимэктомии заключается в следующем. В грудной клетке делается два небольших отверстия. Через одно из них вводится видеоторакоскоп, а через другое – торакоскоп со щипцами или электроскальпелем. Под визуальным контролем производится удаление тимуса, а также остановка кровотечений, которые могут возникнуть во время операции (кровоточащие сосуды прижигаются с помощью специального электрического прибора). После окончания операции отверстия в грудной клетке ушиваются.
Торакоскопия с биопсией (при саркоидозе, туберкулезе и так далее)
Биопсия – это диагностическая процедура, при которой часть ткани человеческого органа удаляется для последующего исследования в лабораторных условиях. Выполнять биопсию с помощью торакоскопии не только просто и безопасно, но и эффективно. Проходит процедура следующим образом. На первом этапе (после введения пациента в наркоз) в грудную клетку вводится торакоскоп с камерой на конце. Врач визуально изучает грудную клетку изнутри, а также плевральную полость и поверхность легкого, выявляя «подозрительные» участки (похожие на опухолевые разрастания, туберкулезные бугорки или другие «не нормальные» ткани). После этого через другое отверстие вводится торакоскоп со щипцами или специальной металлической петлей. С его помощью производится удаление кусочка «подозрительной» части органа, который затем направляется в лабораторию. Если во время процедуры возникнет какое-либо осложнение (например, кровотечение), оно тут же устраняется. После окончания исследования торакоскопы извлекаются, а отверстия в грудной клетке ушивается.Торакоскопия с биопсией может помочь в диагностике:
- Рака легкого. Взятые во время биопсии раковые клетки будут отличаться от нормальных клеток, характерных для данной области.
- Метастазов рака. Опухолевые клетки из различных внутренних органов могут мигрировать с током крови в легкие, оседая там и начиная развиваться. Их выявление в плевральных листках или в легочной ткани помогает в постановке диагноза и подборе лечения. Более того, опухоли или их метастазы могут быть выявлены в оболочках сердца, стенке грудной клетки, крупных сосудах или других органах средостения.
- Туберкулеза. При поражении легкого туберкулезом возбудители инфекции (туберкулезные микобактерии) могут быть обнаружены в легочной ткани, где они могут скапливаться в больших количествах. Если подтвердить диагноз с помощью других исследований (например, исследования мокроты) не удается, во время торакоскопии можно удалить часть легочной ткани, в которой затем можно будет обнаружить микобактерии.
- Саркоидоз. Это заболевание с неустановленной причиной возникновения, при котором поражаются многие органы, в том числе и легкие. При саркоидозе в легких могут образовываться характерные узелки, которые представляют собой скопления клеток иммунной системы. Больные при этом могут жаловаться на мучительный кашель, нарушения дыхания, повышение температуры тела и так далее. При торакоскопии данные плотные узелки могут быть выявлены не только в легочной ткани, но и в плевральных листках. Их исследование в лабораторных условиях позволяет выявить клетки иммунной системы и поставить точный диагноз.
Поражения плевры (плеврит, эмпиема плевры)
В нормальных условиях в плевральной полости содержится небольшое количество вязкой жидкости, которая покрывает поверхности плевральных листков, обеспечивая их скольжение друг относительно друга во время дыхания. При воспалительных и других заболеваниях легких или плевры количество внутриплевральной жидкости может увеличиваться, причем состав ее также может изменяться. Это может сопровождаться болями во время дыхания (из-за трения плевральных листков друг о друга), одышкой (чувством нехватки воздуха, возникающим из-за сдавливания легкого большим количеством жидкости, скапливающейся в плевральной полости) и другими симптомами.Если поставить диагноз с помощью более простых методов (рентгенографии, ультразвукового исследования (УЗИ), компьютерной томографии и так далее) не удается, врач может прибегнуть к торакоскопии.
Торакоскопия полезна в диагностике и лечении:
- Плеврита. Данным термином обозначается воспалительный процесс, поражающий плевральные листки. В результате прогрессирования воспаления в плевральной полости может скапливаться большое количество воспалительной жидкости (экссудата). Во время торакоскопии можно удалить данную жидкость, а также определить локализацию воспалительного процесса, промыть плевральную полость растворами антибиотиков (если причиной воспаления стала бактериальная инфекция) и выполнить другие лечебные манипуляции.
- Эмпиемы плевры. Данная патология характеризуется скапливанием большого количества гноя в плевральной полости. Причиной эмпиемы может быть бактериальное воспаление легких, проникновение инфекции в плевральную полость во время травмы и так далее. Если эмпиему вовремя не диагностировать и не заняться ее лечением, прогрессирование воспалительного процесса приведет к формированию спаек, которые будут «склеивать» плевральные листки, тем самым, нарушая расправление легкого на вдохе. В конченой стадии развития заболевания плевральная полость может оказаться заполненной грубой рубцовой тканью, в результате чего легкое прекратит принимать участие в процессе дыхания. Торакоскопия используется в тяжелых случаях эмпиемы легкого, когда обычные лечебные мероприятия (дренирование, то есть введение в плевральную полость трубки, через которую удаляется гной и вводятся лекарственные препараты) оказываются неэффективными. Во время видеоторакоскопии врач может обнаружить гнойные скопления (гнойные «карманы»), образующиеся спайки или рубцы. При необходимости их можно будет разрезать и удалить с помощью специальных инструментов, тем самым, восстановив нормальную подвижность легких. Также во время торакоскопии проводится многократное промывание плевральной полости антибактериальными растворами, что гарантирует удаление гнойных масс даже из труднодоступных участков.
Операции на сердце (торакоскопическая кардиохирургия, торакоскопическая фенестрация перикарда)
С помощью торакоскопии можно выполнять операции на сердце. К преимуществам данной методики можно отнести малую травматичность, однако выполнять данную процедуру могут лишь опытные кардиохирурги. Дело в том, что одно неловкое движение торакоскопом может привести к повреждению крупных кровеносных сосудов, что может стать причиной смерти пациента уже через несколько минут.С помощью торакоскопии можно оперировать:
- клапанные пороки сердца (в том числе выполнять протезирование клапанов, то есть замену их на искусственные);
- аномалии развития межпредсердной перегородки;
- аномалии развития межжелудочковой перегородки;
- аномалии самой сердечной мышцы;
- оболочки сердца (перикард) и так далее.
Если жидкости в перикарде слишком много, ее следует оттуда удалить. Для этого может применяться торакоскопическая процедура, во время которой используется сразу три торакоскопа. Суть операции заключается в том, что в перикарде делается небольшое отверстие, через которое удаляется скопившаяся там жидкость. Частота рецидива (повторного развития заболевания) после таких операций незначительна.
Стоит отметить, что во время любой торакоскопической операции могут развиться непредвиденные осложнения, в результате которых врачам придется перейти на торакотомическую операцию (то есть, разрезать грудную клетку пациента). Об этом врач должен проинформировать больного до начала операции и получить от него письменное согласие на выполнение всех необходимых манипуляций.
Операции на легких (торакоскопическая резекция легкого, эхинококкэктомия)
Как было сказано ранее, с помощью торакоскопии могут выполняться весьма сложные операции на легком. Для этого используются 2 или 3 торакоскопа, один из которых служит в качестве видеокамеры, другими врач манипулирует как руками.С помощью торакоскопии можно выполнить:
- Резекцию (удаление) части легкого. Данная операция чаще всего выполняется при поражении легкого раком, а также при разрушении его гнойно-воспалительным или другим патологическим процессом. Проводится операция только под общим наркозом. На время процедуры оперируемое легкое полностью выключается из дыхания, что позволяет оперирующему хирургу максимально точно производить разрезы, находить и перевязывать кровоточащие сосуды и так далее. Пораженная часть легкого удаляется одномоментно, однако после удаления она измельчается прямо в грудной клетке пациента и удаляется через отверстие троакара по частям.
- Эхинококкэктомию. Эхинококк – это патогенный микроорганизм, который может размножаться в легочной ткани, формируя при этом крупные кисты (полости, окруженные плотной капсулой и заполненные огромным количеством патогенных микроорганизмов). Во время удаления кисты крайне важно, чтобы ее содержимое не попадало на здоровую ткань легкого, так как это приведет к ее повторному инфицированию. Вот почему с помощью торакоскопии удаляют только поверхностно расположенные кисты, диаметр которых не превышает 4 – 5 см (при больших размерах кисты показано рассечение грудной клетки и выполнение операции с помощью открытого доступа). Суть торакоскопической эхинококкэктомии заключается в следующем. Вначале в капсуле кисты делается небольшой прокол, после чего с помощью подключенного к торакоскопу электроотсоса из кисты удаляется вся имеющаяся там жидкость. На втором этапе в кисту вводится специальное вещество, которое убивает все имеющиеся там патогенные микроорганизмы. Только после этого производится удаление капсулы кисты и ушивание образовавшейся раны.
Торакоскопическая резекция пищевода
Операция показана при опухолях пищевода, а также при развитии его стриктуры (сращения) в результате различных воспалительных процессов или травм. Доступ к пищеводу осуществляется через одну половину грудной клетки (соответствующее легкое выключают из дыхания), в то время как второе легкое вентилируется аппаратом. Использоваться при этом могут 2 или 3 торакоскопа. После удаления пораженной части пищевода на ее место может быть установлен имплантат, который чаще всего формируют из кишечника самого пациента.Торакоскопическая симпатэктомия при гипергидрозе
Это простая операция, которая позволяет решить проблему повышенной потливости (гипергидроза). Суть данной патологии заключается в нарушении активности так называемой симпатической нервной системы, которая регулирует активность потовых желез. При этом железы работают в усиленном режиме, постоянно продуцируя пот, что доставляет человеку определенные неудобства. Если проблему не удается решить консервативными методами, врач может назначить хирургическое лечение, то есть торакоскопическую симпатэктомию. Суть операции заключается в пересечении нервных волокон, которые иннервируют потовые железы по всему организму или в определенных участках тела. При этом их активность значительно снижается. Выполняется операция с помощью 2 торакоскопов (один с видеокамерой, а второй рабочий, с электроскальпелем на конце). Длительность операции не превышает 30 – 40 минут.Противопоказания к торакоскопии
 Существует ряд заболеваний и патологических состояний, при которых выполнять торакоскопию не рекомендуется. Противопоказания к процедуре могут быть абсолютными (когда выполнять ее категорически запрещено) или относительными (когда выполнить ее можно после специальной подготовки пациента или по срочным показаниям).
Существует ряд заболеваний и патологических состояний, при которых выполнять торакоскопию не рекомендуется. Противопоказания к процедуре могут быть абсолютными (когда выполнять ее категорически запрещено) или относительными (когда выполнить ее можно после специальной подготовки пациента или по срочным показаниям).Торакоскопия абсолютно противопоказана:
- При отказе пациента. Если больной (или его законный представитель) не дал письменного согласия на выполнение процедуры, врач не имеет права ее проводить. Исключение составляют срочные ситуации, когда больной находится в бессознательном состоянии и никого из близких родственников или опекунов поблизости нет. В данном случае решение о выполнении торакоскопии принимается комиссией, состоящих из трех специалистов.
- При невозможности вентилировать пациента через одно легкое. Если второе легкое больного (через которое в норме должна выполняться вентиляция на протяжении всей процедуры) поражено (например, часть его была удалена по поводу опухоли), обеспечить адекватную доставку кислорода в организм пациента не получится.
- При наличии острых инфекций дыхательных путей. Выполнение процедуры может спровоцировать прогрессирование имеющейся патологии, что приведет к развитию осложнений.
- При остром инфаркте миокарда. Данная патология характеризуется нарушением кровоснабжения и гибелью части сердечной мышцы. В таком состоянии любая, даже минимальная нагрузка может привести к смерти больного, не говоря уже о наркозе и самой торакоскопии, сопровождающихся перегрузками сердечно-сосудистой и других систем организма.
- При выраженном спаечном процессе в плевральной полости. Причинами спаечного процесса могут быть частые нелеченные плевриты, метастазы опухоли и так далее. При этом внутренний и наружный листки плевры могут срастаться во множестве мест. Прокол грудной клетки троакаром при этом не приведет к спаданию легкого, в результате чего не получится ввести торакоскоп и нормально осмотреть плевральную полость, а также выполнить какие-либо хирургические манипуляции.
- Нарушения свертывающей системы крови. Данная патология может быть врожденной или развиваться на фоне применения некоторых противосвертывающих препаратов. Суть ее заключается в том, что при поражении кровеносных сосудов вытекающая из них кровь сворачивается очень медленно или не сворачивается вовсе. При этом прокол грудной клетки троакаром, а также различные хирургические манипуляции на ткани легкого, сердца или других органов могут привести к выраженному кровотечению, которое будет крайне сложно остановить. Чтобы это предотвратить, за несколько дней перед выполнением процедуры следует перелить пациенту факторы свертывающей системы крови (что временно нормализует свертываемость) или отменить используемые противосвертывающие препараты.
- Кожная инфекция в области грудной клетки. Если кожа пациента поражена бактериальной или грибковой инфекцией, во время прокола стенки грудной клетки троакаром вместе с ним в плевральную полость попадут патогенные микроорганизмы, что может привести к развитию инфекционных осложнений. Этого нельзя избежать даже при многократной обработке кожи обеззараживающими растворами, поэтому инфекцию следует излечить до того как назначать торакоскопию.
- Наличие активного кровотечения. Если помимо легочной патологии у пациента диагностируется кровотечение из органов желудочно-кишечного тракта, выполнять торакоскопию запрещено. Дело в том, что во время операции также может развиться кровотечение, что в совокупности может стать причиной выраженной анемии (малокровия) и поражения центральной нервной системы из-за недостатка кислорода. После остановки кровотечения и нормализации состояния пациента торакоскопия может быть проведена.
Торакоскопия при беременности
Выполнять торакоскопию на поздних сроках беременности (в 3 триместре) запрещено, так как это может негативно повлиять на состояние развивающегося плода. На более ранних сроках целесообразность исследования определяет комиссия врачей, которая оценивает состояние пациентки, взвешивает все возможные риски и пользу, которую может принести исследование. Если врачи решают, что пациентке нужна торакоскопия, они также должны получить от нее письменное согласие, предварительно проинформировав о возможных рисках (для нее и для ребенка), связанных с выполнением исследования.Риск для плода во время торакоскопии обусловлен:
- Наркозом. Вводимые в организм пациентки препараты для наркоза проникают в организм развивающегося плода и могут отрицательно влиять на него (в частности на нервную систему, сердечно-сосудистую систему). Это может стать причиной внутриутробных аномалий развития или внутриутробной гибели плода.
- Нарушением вентиляции легких. На время выполнения процедуры вентиляция пациентки осуществляется только через одно легкое. Это сопряжено с повышенным риском развития гипоксии (то есть, недостаточного поступления кислорода в организм женщины и плода). Даже непродолжительная гипоксия плода может привести к нарушению работы его сердца и к внутриутробной гибели. Другим возможным исходом может стать поражение центральной нервной системы с последующей задержкой развития.
- Возможными осложнениями. Выраженная кровопотеря, шок или другие непредвиденные осложнения могут привести к нарушению кровоснабжения плода, его повреждению или даже гибели.
Последствия и осложнения после торакоскопии
 Осложнения могут возникнуть как во время выполнения торакоскопии, так и в раннем или позднем послеоперационном периоде. Вот почему после окончания процедуры пациент должен оставаться в больнице под наблюдением специалистов минимум в течение 24 – 48 часов.
Осложнения могут возникнуть как во время выполнения торакоскопии, так и в раннем или позднем послеоперационном периоде. Вот почему после окончания процедуры пациент должен оставаться в больнице под наблюдением специалистов минимум в течение 24 – 48 часов. Торакоскопия может осложниться:
- Прободением легкого. Если вводить троакар слишком грубо и неосторожно, можно легко проколоть внутренний плевральный листок и даже легкое. Лечение данного осложнения заключается в ушивании поврежденной плевры.
- Кровотечением. Причиной кровотечения во время самой торакоскопии может быть повреждение крупного кровеносного сосуда или нескольких более мелких сосудов. Если кровотечение необильное, можно попытаться остановить его прямо во время процедуры, перевязывая или прижигая кровоточащие сосуды. Если же причиной кровотечения стало повреждение крупного сосуда (а таких в грудной клетке и в средостении достаточно много), хирург должен немедленно прервать торакоскопию и выполнить торакотомию (вскрытие грудной клетки) для остановки кровотечения (путем наложения швов на поврежденный сосуд). В противном случае пациент может умереть за несколько минут.
- Шоком. Это патологическое состояние, характеризующееся резким падением артериального давления, нарушением сердечной деятельности и других функции организма. Причиной шока может быть резкое спадание легкого при прокалывании грудной клетки и плевральной полости. Механизм его возникновения окончательно не изучен, однако шок может привести к смерти пациента. Вот почему в операционной всегда должны быть медикаменты и средства, необходимые для лечения шока.
- Аритмией. Нарушение частоты и ритма сердечных сокращений может быть спровоцировано неосторожной манипуляцией хирурга, травмой или повреждением сердечной мышцы. В то же время, стоит отметить, что аритмия может возникнуть даже при правильном проведении операции, без какой-либо явной причины.
- Одышкой (чувством нехватки воздуха). Одышка может наблюдаться при местном обезболивании и седации, когда пациент дышит самостоятельно. После прокола грудной клетки и спадания одного легкого поступление кислорода резко снижается, вследствие чего пациент начинает ощущать нехватку воздуха. Учащение дыхания – естественная компенсаторная реакция, направленная на восстановление нормального уровня кислорода в крови. Чтобы снизить выраженность одышки, перед началом процедуры, а также на всем ее протяжении пациенту следует подавать дополнительный кислород через маску или специальные носовые канюли.
- Эмфиземой. Данным термином обозначается патологическое состояние, при котором воздух проникает в подкожное пространство. Причиной этого может стать прободение плевры вблизи средостения (пространства между двумя легкими), которое соединено с подкожным пространством шеи и грудной клетки. Выявить эмфизему довольно просто. Для этого нужно слегка прощупать пальцами кожу пациента в области верхней части грудной клетки и шеи. Если под кожей имеются пузырьки воздуха, при прощупывании они начнут передвигаться и лопаться, в результате чего исследующий ощутит под пальцами характерный «хруст». Для лечения эмфиземы на коже в области груди и шеи делают множество (несколько десятков) мелких надрезов или насечек, через которые пузырьки воздуха со временем выходят.
- Пневмотораксом. Пневмоторакс (скапливание воздуха в плевральной полости) может возникнуть после операции в результате неполного ушивания плевральных листков или легочной ткани.
- Плевритом. Воспаление плевральной оболочки может развиться из-за ее травматизации инструментами, а также в результате проникновения в нее инфекции. Чтобы снизить выраженность воспаления, следует принимать противовоспалительные препараты, а при наличии признаков инфекции – антибиотики.
- Нагноением послеоперационной раны. Причиной нагноения являются гноеродные бактерии, которые могут попасть в раневую поверхность при недостаточно качественной обработке инструментов или при несоблюдении правил антибактериальной защиты (например, если хирург снимает маску во время процедуры или не использует стерильные перчатки). При развитии гнойно-воспалительного процесса пациент будет жаловаться на выраженные боли в месте поражения, общую слабость, утомляемость, повышение температуры тела, озноб и так далее. Лечение заключается во вскрытии и очистке гнойного очага, а также в использовании антибактериальных препаратов.
Будут ли боли при торакоскопии?
Торакоскопия выполняется под общим обезболиванием или седацией, вследствие чего во время проведения процедуры мозг пациента «отключен» и не может воспринимать или запоминать боль. Более того, на время наркоза анестезиолог вводит в кровеносное русло пациента сильные наркотические обезболивающие средства, что также угнетает способность чувствовать боль.В то же время, стоит отметить, что применяемые во время наркоза болеутоляющие препараты обладают короткой продолжительностью действия (как правило, не более 20 – 40 минут). Следовательно, примерно через час после окончания операции/исследования и пробуждения пациента он может начать испытывать боли в области прокола грудной клетки. Терпеть данные боли не стоит. Как только они станут умеренными, следует сообщить об этом врачу, который назначит болеутоляющие препараты. Болевой синдром после торакоскопии может сохраняться в течение 1 – 3 дней, после чего обычно проходит или становится слабо выраженным.
Сколько длится кашель после торакоскопии?
У некоторых пациентов после торакоскопии может наблюдаться сухой кашель, сохраняющийся в течение 2 – 3 дней. Возникновение кашля не связано непосредственно с торакоскопией, а скорее является осложнением общего наркоза.Дело в том, что кашлевые рецепторы (нервные окончания, ответственные за кашлевой рефлекс) располагаются преимущественно в верхних дыхательных путях (в глотке, гортани, трахее и крупных бронхах). При их раздражении (например, инородными предметами или воспалительным процессом) человек начинает кашлять. При торакоскопии врач обычно работает в плевральной полости, в области периферических отделов легкого, на сердце или других органах грудной клетки, практически не контактируя с дыхательными путями.
В то же время, стоит помнить, что при введении в общий наркоз пациент теряет способность самостоятельно дышать. Чтобы поддерживать адекватную доставку кислорода, в трахею больного вводится специальная трубка, через которую аппарат вентилирует здоровое легкое на протяжении всей процедуры. Данная трубка, являясь «инородным» телом, может раздражать слизистую оболочку трахеи, тем самым, запуская развитие воспалительного процесса. Чем дольше длится операция, тем более выраженным может быть воспаление слизистой. После окончания операции рефлексы пациента восстанавливаются, и он начинает ощущать характерное першение в горле, связанное с эти воспалительным процессом. Это и является непосредственной причиной кашля в раннем послеоперационном периоде. Чтобы снизить его выраженность, можно применять противовоспалительные или противокашлевые препараты. Однако обычно необходимости в этом не возникает, так как кашель проходит самостоятельно в течение 1 – 3 дней.
Послеоперационный период (реабилитация, восстановление) после торакоскопии
Правильное ведение пациента в послеоперационном периоде является одним из ключевых моментов в его лечении, так как позволяет запустить восстановительные процессы и снизить риск развития осложнений.Ведение пациента после торакоскопии должно включать:
- Адекватное обезболивание. Пациент не должен ощущать сильных, мучительных болей, так как это активирует центральную нервную системы, нарушает сон и создает неблагоприятный психологический фон.
- Кислородотерапию. Во время операции одно легкое находится в спавшемся состоянии и не функционирует. После окончания процедуры оно обычно расправляется, однако для его полного восстановления требуется определенное время. Подача дополнительного кислорода через маску обеспечивает более полноценное насыщение им организма, тем самым, стимулируя процессы заживления ран. Если во время операции была удалена часть легкого, кислородотерапия может быть необходима в течение нескольких дней, пока оставшаяся легочная ткань не «приспособится» к новым условиям.
- Антибактериальное лечение. Если поводом для выполнения торакоскопии послужила неинфекционная патология (например, пневмоторакс), антибиотики следует назначать в профилактических дозах в течение минимум 5 дней после процедуры. Если же основное заболевания пациента носит инфекционный характер, лечение антибиотиками следует начинать еще до проведения торакоскопии и продолжать в течение 7 – 10 и более дней после ее окончания (до нормализации клинических и лабораторных данных и состояния пациента).
- Противовоспалительные препараты. Они снизят выраженность болей, а также снизят риск развития спаек (рубцов) в плевральной полости, в которую вводился торакоскоп.
- Полноценное питание. Кормить пациента можно начинать уже на второй день после операции. Питание должно быть полноценным и сбалансированным, содержать достаточное количество витаминов, минералов и электролитов.
- Ранняя мобилизация. Если операция прошла без осложнений, уже через 12 – 24 часа пациенту рекомендуется вставать с кровати и самостоятельно ходить. Это снизит риск развития осложнений и ускорит процесс выздоровления.
- Рентгенологический контроль. На вторые – третьи сутки после выполнения операции пациенту следует выполнить рентгенологическое исследование грудной клетки. Это позволит оценить степень их расправления и выявить возможные осложнения (например, скапливание жидкости или воздуха в плевральной полости, частичное спадание одного легкого и так далее).
Где можно сделать торакоскопию?
 Как было сказано ранее, торакоскопия – это сложная хирургическая процедура, назначить которую может только врач после тщательного обследования пациента. Выполнить ее можно только в крупных больницах, в которых имеется все необходимое оборудование (в том числе операционная, торакоскопы, стерильные инструменты и так далее), а также квалифицированный персонал, владеющий техниками торакоскопии. Стоимость процедуры варьирует от нескольких тысяч до десятков тысяч рублей (в зависимости от цели исследования и/или объема операции).
Как было сказано ранее, торакоскопия – это сложная хирургическая процедура, назначить которую может только врач после тщательного обследования пациента. Выполнить ее можно только в крупных больницах, в которых имеется все необходимое оборудование (в том числе операционная, торакоскопы, стерильные инструменты и так далее), а также квалифицированный персонал, владеющий техниками торакоскопии. Стоимость процедуры варьирует от нескольких тысяч до десятков тысяч рублей (в зависимости от цели исследования и/или объема операции).Записаться на торакоскопию
Чтобы записаться на прием к врачу или диагностику, Вам достаточно позвонить по единому номеру телефона
Оператор Вас выслушает и перенаправит звонок в нужную клинику, либо примет заказ на запись к необходимому Вам специалисту.