Диагностика и методы исследования
Глоссарий
А
-
 Активность ферментов: амилаза и
Активность ферментов: амилаза и
-
 Анализ крови на антитела
Анализ крови на антитела
-
 Анализ крови на антитела
Анализ крови на антитела
-
 Анализ крови на гормоны щитовидк
Анализ крови на гормоны щитовидк
-
 Анализ крови на гормоны щитовидн
Анализ крови на гормоны щитовидн
-
 Ангиография
Ангиография
-
 Антибиотикограмма. Что это?
Антибиотикограмма. Что это?
Б
-
 Биопсия
Биопсия
-
 Биохимические пробы печени
Биохимические пробы печени
-
Биохимический анализ - расшифров
-
 Биохимический анализ крови - зна
Биохимический анализ крови - зна
-
 Биохимический анализ крови – нор
Биохимический анализ крови – нор
-
 Бронхография. Что это такое?
Бронхография. Что это такое?
Г
Д
-
 Дерматоскопия. Что это такое?
Дерматоскопия. Что это такое?
-
 Диагностика в гинекологии
Диагностика в гинекологии
-
 Диагностика гемофилии
Диагностика гемофилии
-
 Диагностика мочевого пузыря
Диагностика мочевого пузыря
-
 Диагностика туберкулеза...
Диагностика туберкулеза...
-
 Диаскинтест
Диаскинтест
-
 Допплерометрия
Допплерометрия
-
 Допплерометрия
Допплерометрия
-
 Допплерометрия
Допплерометрия
-
 Дуоденальное зондирование
Дуоденальное зондирование
К
-
Квантифероновый тест
-
 Компьютерная томография
Компьютерная томография
-
 Компьютерная томография
Компьютерная томография
-
 Компьютерная томография...
Компьютерная томография...
-
 Коронарография (коронарная...
Коронарография (коронарная...
-
 КТ головного мозга
КТ головного мозга
-
 КТ головного мозга
КТ головного мозга
-
 КТ или МРТ – что лучше?
КТ или МРТ – что лучше?
-
 КТ легких и бронхов
КТ легких и бронхов
-
 КТ легких и бронхов
КТ легких и бронхов
-
 КТ позвоночника
КТ позвоночника
-
 КТ позвоночника
КТ позвоночника
-
 КТ почек
КТ почек
-
 КТ почек
КТ почек
-
 КТ суставов
КТ суставов
-
 КТ суставов
КТ суставов
-
 КТГ при беременности
КТГ при беременности
-
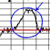 КТГ. Расшифровка
КТГ. Расшифровка
Л
М
-
 Мазок на цитологию
Мазок на цитологию
-
 Мазок – зачем он нужен?
Мазок – зачем он нужен?
-
 Маммография
Маммография
-
 Миелография
Миелография
-
 МРТ
МРТ
-
 МРТ головного мозга
МРТ головного мозга
-
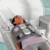 МРТ легких и бронхов
МРТ легких и бронхов
-
 МРТ легких и бронхов
МРТ легких и бронхов
-
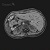 МРТ печени
МРТ печени
-
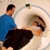 МРТ позвоночника
МРТ позвоночника
-
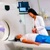 МРТ позвоночника
МРТ позвоночника
-
 МРТ почек
МРТ почек
-
 МРТ стопы
МРТ стопы
-
 МРТ стопы
МРТ стопы
-
 МРТ суставов
МРТ суставов
-
 МРТ суставов
МРТ суставов
О
-
 О чем говорят Ваши глаза?
О чем говорят Ваши глаза?
-
 Обследование гепатобилиарной сис
Обследование гепатобилиарной сис
-
 Общий анализ крови
Общий анализ крови
-
 Общий анализ крови –...
Общий анализ крови –...
-
 Общий анализ крови –...
Общий анализ крови –...
-
 Общий анализ мочи
Общий анализ мочи
-
 Онкомаркеры – расшифровка...
Онкомаркеры – расшифровка...
-
 Онкомаркеры – что это...
Онкомаркеры – что это...
-
 Ортопантомография
Ортопантомография
-
 Осмотр глазного дна
Осмотр глазного дна
-
 Осмотр глазного дна
Осмотр глазного дна
П
-
 Пахиметрия. Что это такое?
Пахиметрия. Что это такое?
-
 Пикфлоуметрия
Пикфлоуметрия
-
 Подготовка и сдача крови
Подготовка и сдача крови
-
 Показатели жирового и углеводног
Показатели жирового и углеводног
-
 Посев молока на стерильность
Посев молока на стерильность
-
 Проба Реберга
Проба Реберга
-
 Пульсоксиметрия. Что это такое?
Пульсоксиметрия. Что это такое?
Р
-
 Расшифровка кардиограммы...
Расшифровка кардиограммы...
-
 Ректороманоскопия (ректоскопия)...
Ректороманоскопия (ректоскопия)...
-
 Рентген брюшной полости. Методы
Рентген брюшной полости. Методы
-
 Рентген брюшной полости. Органы
Рентген брюшной полости. Органы
-
 Рентген грудной клетки. Диагност
Рентген грудной клетки. Диагност
-
 Рентген грудной клетки. Показани
Рентген грудной клетки. Показани
-
 Рентген желудка. Гастрит, язва
Рентген желудка. Гастрит, язва
-
 Рентген желудка. Метод
Рентген желудка. Метод
-
 Рентген кишечника. Болезни
Рентген кишечника. Болезни
-
 Рентген кишечника. Методика
Рентген кишечника. Методика
-
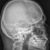 Рентген костей. Методика
Рентген костей. Методика
-
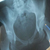 Рентген костей. Патологии
Рентген костей. Патологии
-
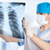 Рентген легких. Методика
Рентген легких. Методика
-
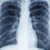 Рентген легких. Описание
Рентген легких. Описание
-
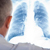 Рентген легких. Острые состояния
Рентген легких. Острые состояния
-
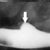 Рентген пищевода. Болезни
Рентген пищевода. Болезни
-
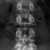 Рентген позвоночника. Заболевани
Рентген позвоночника. Заболевани
-
 Рентген позвоночника. Методика
Рентген позвоночника. Методика
-
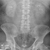 Рентген почек. Методика
Рентген почек. Методика
-
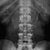 Рентген почек. Патологии
Рентген почек. Патологии
-
 Рентген стопы
Рентген стопы
-
 Рентген стопы
Рентген стопы
-
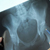 Рентген суставов. Заболевания
Рентген суставов. Заболевания
-
 Рентген суставов. Методика
Рентген суставов. Методика
-
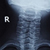 Рентген шеи. Заболевания
Рентген шеи. Заболевания
-
 Рентген шеи. Методика
Рентген шеи. Методика
-
 Рентгенологическая диагностика...
Рентгенологическая диагностика...
-
 Риноскопия. Что это такое?
Риноскопия. Что это такое?
С
Т
У
-
 УЗИ брюшной полости
УЗИ брюшной полости
-
 УЗИ брюшной полости. Расшифровка
УЗИ брюшной полости. Расшифровка
-
 УЗИ брюшной полости. Что это?
УЗИ брюшной полости. Что это?
-
 УЗИ желудка и пищевода
УЗИ желудка и пищевода
-
 УЗИ желудка и пищевода
УЗИ желудка и пищевода
-
 УЗИ лимфоузлов
УЗИ лимфоузлов
-
 УЗИ мочевого пузыря –...
УЗИ мочевого пузыря –...
-
 УЗИ органов малого таза
УЗИ органов малого таза
-
 УЗИ печени – что оно...
УЗИ печени – что оно...
-
 УЗИ поджелудочной железы
УЗИ поджелудочной железы
-
 УЗИ поджелудочной железы
УЗИ поджелудочной железы
-
 УЗИ почек. Методика проведения
УЗИ почек. Методика проведения
-
 УЗИ почек. Применение
УЗИ почек. Применение
-
 УЗИ почек. Расшифровка
УЗИ почек. Расшифровка
-
 УЗИ сердца (Эхо-КГ) –...
УЗИ сердца (Эхо-КГ) –...
-
 УЗИ стопы
УЗИ стопы
-
 УЗИ суставов
УЗИ суставов
-
 УЗИ суставов
УЗИ суставов
-
 УЗИ щитовидной железы
УЗИ щитовидной железы
-
 Урофлоуметрия. Что это такое?
Урофлоуметрия. Что это такое?
Ф
Х
Ц
Ч
-
 Что значит посев грудного...
Что значит посев грудного...
-
 Что показывает ирригоскопия?
Что показывает ирригоскопия?
-
 Что такое мазок из влагалища?
Что такое мазок из влагалища?
-
Что такое мазок из горла...
-
 Что такое мазок из половых...
Что такое мазок из половых...
Э
Я
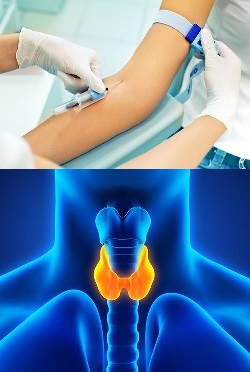
- Анализы на гормоны щитовидной железы – что это такое?
- Какие и сколько имеется анализов на гормоны щитовидной железы
- В каких случаях нужно сдавать анализы на гормоны щитовидной железы
- Подготовка к анализам на гормоны щитовидной железы (как правильно сдать анализ крови на гормоны щитовидной железы)
- Анализ на гормоны щитовидной железы – натощак или нет?
- Нормы анализов на гормоны щитовидной железы
- Какие лекарственные препараты понижают и повышают уровень гормонов щитовидной железы
- Где сдать анализы на гормоны щитовидной железы?
- Сколько делается анализ на гормоны щитовидной железы?
- Цена анализов на гормоны щитовидной железы
- Причины и симптомы гипотиреоза (недостаток гормонов щитовидной железы) – видео
- Щитовидная железа, гормоны и беременность – видео
- Продукты для щитовидной железы – видео
Анализы на гормоны щитовидной железы – что это такое?
Анализы на гормоны щитовидной железы – это совокупность нескольких лабораторных тестов, которые позволяют определить концентрацию различных биологически активных веществ в крови, тем или иным способом отражающих функциональную активность и состояние щитовидной железы. Строго говоря, под термином "анализы на гормоны" щитовидной железы подразумевают определение в крови концентрации не только гормонов, вырабатываемых данным органом, но также и других биологически активных веществ, которые используются для диагностики функций и состояния железы. Поэтому, можно сказать, что в обиходе под "анализами на гормоны щитовидной железы" понимают совокупность тестов, отражающих работу и состояние данного органа. В дальнейшем тексте под термином "анализы на гормоны щитовидной железы" мы также будет подразумевать расхожее обиходное понятие, то есть всю совокупность тестов, использующихся для диагностики заболеваний щитовидки.
Щитовидная железа представляет собой орган внутренней секреции, иными словами, относится к эндокринной системе и, соответственно, вырабатывает целый ряд гормонов, которые участвуют в регуляции обмена веществ в организме, а также в обеспечении нормальной работы сердечно-сосудистой, половой и пищеварительной систем. Кроме того, гормоны щитовидной железы обеспечивают нормальное состояние и функционирование центральной нервной системы и психики.
При психоэмоциональных перегрузках, дефиците йода или витаминов, длительно текущих хронических или инфекционных заболеваниях, неблагоприятной экологической обстановке, вредных условия труда, а также при приеме некоторых лекарственных препаратов работа щитовидной железы нарушается, вследствие чего возникает недостаток или избыток ее гормонов в организме, что проявляется расстройствами со стороны сердечно-сосудистой, половой, пищеварительной и нервной систем.
В зависимости от того, какое количество гормонов вырабатывает щитовидная железа, все ее заболевания условно подразделяются на три большие группы:
- Заболевания с гипотиреозом, когда уровень гормонов щитовидной железы в крови снижен;
- Заболевания с гипертиреозом (тиреотоксикозом), когда уровень гормонов щитовидной железы в крови повышен;
- Заболевания с эутиреозом, когда уровень гормонов щитовидной железы в крови в норме, несмотря на имеющуюся патологию органа.
Анализы на гормоны щитовидной железы позволяют диагностировать различные заболевания этого органа и контролировать эффективность проводимой терапии.
Анализы на гормоны щитовидной железы обычно назначаются в двух случаях – либо у человека имеются признаки гипотиреоза/гипертиреоза, либо в рамках профилактического обследования при проживании в регионах с эндемическим дефицитом йода. В первом случае анализы необходимы для точной диагностики имеющегося заболевания, а во втором – для раннего выявления патологий щитовидной железы, протекающих бессимптомно.
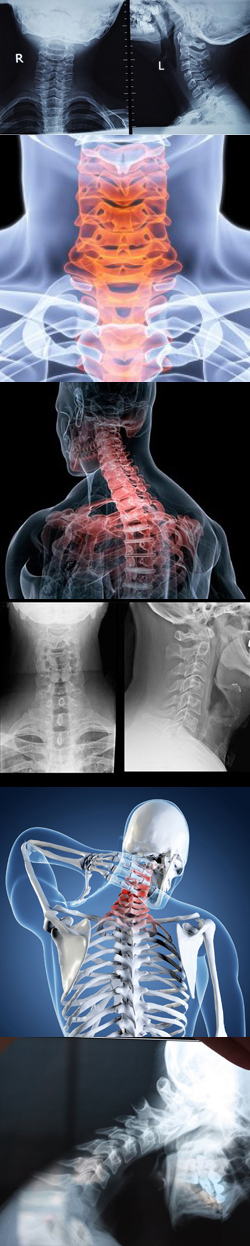
- Что такое рентген шейного отдела позвоночника? Виды рентгенологического исследования шейного отдела позвоночника
- Показания и противопоказания к рентгену шейного отдела позвоночника
- Методика проведения и подготовка к рентгену шейного отдела позвоночника
- Что показывает рентген шейного отдела позвоночника в норме?
- Дистрофические заболевания шейного отдела позвоночника. Остеохондроз, грыжи межпозвоночных дисков на рентгеновском снимке
- Нарушение подвижности позвонков в шейном отделе позвоночника. Нестабильность шейного отдела позвоночника
- Остеохондроз шейного отдела позвоночника. Рентгенологические признаки
- Грыжи межпозвоночных дисков в шейном отделе позвоночника. Диагностика с помощью лучевых методов
- Спондилез шейного отдела позвоночника на рентгене
- Диагностика травм и аномалий шейного отдела позвоночника с помощью рентгеновских методов
- Перелом верхних шейных позвонков на рентгене
- Рентгенодиагностика перелома нижних шейных позвонков
- Вывихи шейных позвонков. Диагностика с помощью рентгена
- Врожденные аномалии шейного отдела позвоночника
- Патологические изгибы шейного отдела позвоночника. Сколиоз, лордоз, кифоз на рентгеновском снимке
- Определение степени деформации позвоночника при сколиозе с помощью рентгенографии
- Диагностика опухолей и воспалительных заболеваний позвоночника с помощью рентгена
- Где сделать рентген шейного отдела позвоночника?
Диагностика в рентгеновском методе заключается в установлении параметров, которые тем или иным образом отличаются от нормальных на рентгеновском снимке. Так, давно известны положения, в которых должны находиться позвонки шейного отдела при сгибании или разгибании шеи, расстояние между ними, соответствующее толщине межпозвоночных дисков. Рентгенодиагностика также учитывает различные варианты анатомии, которые также считаются нормальными и не приводят к заболеваниям.
 В ходе биохимического анализа крови определяется концентрация электролитов. Из этой статьи вы узнаете, что означает повышение или понижение уровня электролитов крови. Также перечислены заболевания и состояния, для диагностики которых назначают анализ на определение тех или иных ионов крови.
В ходе биохимического анализа крови определяется концентрация электролитов. Из этой статьи вы узнаете, что означает повышение или понижение уровня электролитов крови. Также перечислены заболевания и состояния, для диагностики которых назначают анализ на определение тех или иных ионов крови.Калий
 Калий представляет собой положительно заряженный ион, находящийся преимущественно внутри клеток всех органов и тканей. Калий обеспечивает проведение нервного сигнала и мышечного сокращения. В норме в крови и клетках поддерживается постоянное содержание этого иона, но в случае нарушения кислотно-основного баланса калий может накапливаться или расходоваться, что приводит к гиперкалиемии (повышенной концентрации калия) или гипокалиемии (пониженной концентрации калия). Повышение или понижение концентрации калия приводит к нарушению работы сердца, расстройству водно-электролитного баланса, параличам, мышечной слабости, нарушению перистальтики кишечника.
Калий представляет собой положительно заряженный ион, находящийся преимущественно внутри клеток всех органов и тканей. Калий обеспечивает проведение нервного сигнала и мышечного сокращения. В норме в крови и клетках поддерживается постоянное содержание этого иона, но в случае нарушения кислотно-основного баланса калий может накапливаться или расходоваться, что приводит к гиперкалиемии (повышенной концентрации калия) или гипокалиемии (пониженной концентрации калия). Повышение или понижение концентрации калия приводит к нарушению работы сердца, расстройству водно-электролитного баланса, параличам, мышечной слабости, нарушению перистальтики кишечника.Показания к определению уровня калия в крови следующие:
- Оценка функционирования почек при наличии заболеваний этого органа;
- Оценка кислотно-щелочного равновесия;
- Сердечно-сосудистые заболевания;
- Аритмия;
- Артериальная гипертензия;
- Недостаточность надпочечников;
- Контроль за концентрацией калия в крови на фоне приема мочегонных средств и сердечных гликозидов;
- Проведение гемодиализа;
- Выявление дефицита или избытка калия в организме.
В норме уровень калия в крови у взрослых представителей обоих полов составляет 3,5 – 5,1 ммоль/л. У детей нормальные концентрации калия в крови зависят от возраста, и составляют следующие значения:
- Новорожденные до 1 месяца – 3,7 – 5,9 ммоль/л;
- Дети 1 месяц – 2 года – 4,1 – 5,3 ммоль/л;
- Дети 2 – 14 лет – 3,4 – 4,7 ммоль/л;
- Подростки старше 14 лет – как у взрослых.
- Компьютерная томография легких – суть и общая характеристика метода
- Что такое компьютерная томография легких и рентгеновская компьютерная томография легких?
- Отличие КТ от рентгена
- Что показывает КТ легких?
- Виды бесконтрастной КТ
- Вред компьютерной томографии легких
- Как часто можно делать компьютерную томографию легких?
- Отзывы о КТ легких
- Какой врач может назначить КТ легких?
- Виды рентгенографии легких - цифровой рентген, флюорография, компьютерная томография – видео
- Виды компьютерной томографии легких
- Компьютерная томография легких с контрастом
- Показания к компьютерной томографии легких
- Противопоказания к компьютерной томографии легких
- КТ-диагностика легких – видео
- Три теста для легких: рентген, КТ, пикфлоуметрия – видео
- Подготовка к компьютерной томографии легких
- Как проводят компьютерную томографию легких
- Как правильно пройти компьютерную томографию (КТ) – видео
- Компьютерная томография легких – результаты и их расшифровка
- МРТ, КТ или рентген легких – что выбрать?
- Стоимость КТ легких. Где сделать компьютерную томографию легких?
- Осложнения при бронхоскопии. КТ или бронхоскопия – что лучше – видео
- КТ легких – видео
Компьютерная томография легких – суть и общая характеристика метода
Что такое компьютерная томография легких и рентгеновская компьютерная томография легких?
Компьютерная томография (КТ) любых органов, в том числе и легких, является лучевым методом диагностики, в основе которого лежит возможность получать снимки биологических структур человеческого тела после пропускания через них рентгеновского излучения. В результате проведения компьютерной томографии врач получает целую серию снимков легких, которые представляют собой изображения органа как бы в разрезе. Причем каждый снимок – это срез на определенном уровне. Толщина таких срезов при КТ легких составляет 1 – 10 мм. Соответственно, врач может рассмотреть структуру и состояние легких на таком количестве срезов, которое необходимо, чтобы "нарезать" всю длину легких от верхнего края печени до ключиц.
Рентгеновская компьютерная томография легких – это синоним компьютерной томографии легких, в названии которого дополнительно указывается физический принцип (рентгеновское излучение), на котором основан метод диагностики.
Возможность получения послойного изображения обеспечивается целым рядом факторов, которые и отличают КТ от обычного рентгена. Именно из-за этих факторов нельзя путать рентген и КТ, хотя оба метода диагностики и основаны на пропускании через ткани тела рентгеновского излучения с последующей фиксацией прошедших сквозь органы ослабленных лучей. Чтобы четко представлять себе отличия рентгена и КТ, а также понимать сущность компьютерной томографии, рассмотрим, чем отличаются эти диагностические методики.
Отличие КТ от рентгена
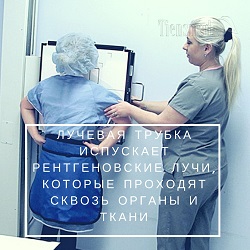 Итак, при выполнении рентгена исследуемая часть тела человека (когда речь идет о легких, то это грудная клетка) помещается между двумя основными частями рентгеновского аппарата – лучевой трубкой и детектором-приемником. Лучевая трубка испускает рентгеновские лучи, которые проходят сквозь органы и ткани, и выходят с противоположной стороны тела уже ослабленными. Такие ослабленные рентгеновские лучи воспринимаются детекторами-приемниками, автоматически обрабатываются и переводятся в изображение, печатаемое на пленке. Изображение различных структур выстраивается на основании того, что рентгеновские лучи ослабляются с неодинаковой силой при прохождении через разные типы биологических тканей. Например, прохождение через кости сильно ослабляет лучи, а через мягкие ткани – слабо, поэтому на итоговом рентгеновском снимке четко видны костные структуры, а вот мягкотканные органы – только в виде теней. Касательно легких, рентгеновские снимки позволяют диагностировать различные патологии благодаря тому, что появление патологических структур и очагов в легочной ткани вызывает неоднородность на изображении органа.
Итак, при выполнении рентгена исследуемая часть тела человека (когда речь идет о легких, то это грудная клетка) помещается между двумя основными частями рентгеновского аппарата – лучевой трубкой и детектором-приемником. Лучевая трубка испускает рентгеновские лучи, которые проходят сквозь органы и ткани, и выходят с противоположной стороны тела уже ослабленными. Такие ослабленные рентгеновские лучи воспринимаются детекторами-приемниками, автоматически обрабатываются и переводятся в изображение, печатаемое на пленке. Изображение различных структур выстраивается на основании того, что рентгеновские лучи ослабляются с неодинаковой силой при прохождении через разные типы биологических тканей. Например, прохождение через кости сильно ослабляет лучи, а через мягкие ткани – слабо, поэтому на итоговом рентгеновском снимке четко видны костные структуры, а вот мягкотканные органы – только в виде теней. Касательно легких, рентгеновские снимки позволяют диагностировать различные патологии благодаря тому, что появление патологических структур и очагов в легочной ткани вызывает неоднородность на изображении органа.Однако рентгеновский снимок представляет собой как бы двумерную фотографию, на которой друг на друга наслоены все органы и ткани, оказавшиеся на пути рентгеновского луча. Для более наглядного понимания характера рентгеновского изображения представьте себе фотографию, на которой одновременно видны несколько предметов, поставленных друг за другом. В итоге на фотографии будут видны все предметы, но не полностью, так как части предметов, оказавшихся сзади, будут закрыты теми, что стоят впереди. То же самое получается на рентгеновском снимке, на котором видны все попавшие в поле луча биологические структуры. Из-за такого множественного наложения на рентгеновском снимке имеются многочисленные помехи, мешающие рассмотрению органов и, соответственно, затрудняющие диагностику. Более того, некоторые важные участки мягкотканных органов оказываются скрытыми изображениями костей, вследствие чего в них просто невозможно увидеть патологические изменения.
- Сущность метода УЗИ
- Когда и как делают УЗИ поджелудочной железы?
- Характеристика УЗИ поджелудочной железы
- Патология поджелудочной железы на УЗИ
- Где делают УЗИ поджелудочной железы? Стоимость исследования
- УЗИ – что это? Как работает УЗИ-аппарат – видео
- Можно ли вылечить панкреонекроз – видео
- Острый панкреатит: что делать – видео
- Хронический панкреатит: Как лечить – видео
- Вся правда об УЗИ – видео
- Поджелудочная железа и ее роль в организме – видео
- 13 первых признаков сахарного диабета, которые нельзя пропустить – видео
- Рак поджелудочной железы: причины и симптомы – видео
Патология поджелудочной железы на УЗИ
Ниже мы рассмотрим, какими изменениями параметров УЗИ проявляется патология поджелудочной железы, и о каких заболеваниях могут свидетельствовать те или иные изменения.
Изменения поджелудочной железы на УЗИ
Итак, патология поджелудочной железы на УЗИ проявляется следующими изменениями:
- Контуры становятся нечеткими и неровными (могут быть прерывистыми, неровными, бугристыми, расплывчатыми);
- Уменьшается или увеличивается размер всей поджелудочной железы или ее отдельных частей (тела, хвоста, головки);
- Изменение эхогенности в сторону ее снижения (гипоэхогенности относительно левой доли печени);
- Потеря гомогенности эхоструктуры;
- Изменения со стороны протоков (расширение Вирсунгова протока более 2 мм, утолщение стенок протоков, появление вторичных протоков на УЗИ из-за их расширения и увеличения размеров);
- Ненормальное состояние прилежащих к поджелудочной железе участков желудка, двенадцатиперстной кишки, желчных протоков, желчного пузыря, печени, тощей кишки и сосудов селезенки.
Наличие любого из вышеуказанных типов патологических изменений по данным УЗИ свидетельствует о заболевании поджелудочной железы. Чем больше патологических изменений выявляется на УЗИ, тем выше вероятность наличия сформировавшейся болезни, которая обязательно потребует специализированного лечения, и не пройдет самостоятельно при устранении негативных факторов окружающей среды (например, неправильное питание, употребление алкоголя и т.д.).
Каждое из вышеуказанных патологических изменений поджелудочной железы не специфично, то есть присуще многим конкретным заболеваниям. Именно поэтому исключительно по наличию того или иного патологического изменения на УЗИ поджелудочной железы нельзя поставить точный и однозначный диагноз. Для правильной диагностики, помимо характерной УЗ-картины, нужно также знать имеющиеся у человека клинические симптомы, результаты лабораторных анализов (активность амилазы, липазы) и данные осмотра. Только совокупность симптоматики, анализов, данных осмотра и УЗИ позволит врачу поставить точный и правильный диагноз, который основан на объективном выявлении всех возможных проявлений болезни и отличении ее от других, проявляющихся сходными признаками.
Наиболее важными патологическими изменениями поджелудочной железы на УЗИ являются нарушения эхогенности, эхоструктуры и размеров. Изменения этих параметров могут быть двух основных видов – диффузные и очаговые. Рассмотрим их подробнее в следующем разделе.
- Что такое УЗИ лимфоузлов? Краткая характеристика метода
- Что показывает УЗИ лимфоузлов?
- Какие лимфоузлы могут исследоваться при помощи УЗИ?
- Показания к УЗИ лимфоузлов
- Противопоказания к УЗИ лимфоузлов
- Подготовка к УЗИ лимфоузлов
- Как проводится УЗИ лимфоузлов?
- УЗИ лимфатических узлов: показания, как проводится процедура, какие лимфоузлы обычно обследуют – видео
- УЗИ лимфоузлов в норме
- Расшифровка УЗИ лимфоузлов
- УЗИ лимфоузлов детям
- Где сделать УЗИ лимфоузлов?
- Цена УЗИ лимфоузлов
- Воспаление лимфоузлов (лимфаденит) – симптомы, причины, осложнения и что делать – видео
Что такое УЗИ лимфоузлов? Краткая характеристика метода
УЗИ – это ультразвуковое исследование, которое основано на применении звуковых волн с высокой частотой колебаний для получения изображения различных органов и систем. Метод УЗИ-исследования основан на том, что специальный аппарат (УЗИ-сканер) испускает высокочастотные (ультразвуковые) волны, которые частично поглощаются биологическими структурами, частично отражаются и частично преломляются. Преломившиеся и отразившиеся волны проходят через ткани обратно к кожному покрову и улавливаются тем же датчиком, который их испускает. Далее в УЗИ-сканере происходит обработка прошедших через ткани и вернувшихся обратно волн, и они преобразуются в изображение, которое врач видит на мониторе аппарата. Именно такое полученное при помощи ультразвуковых волн изображение и анализируется врачом, так как оно представляет собой "картинку" исследуемых тканей или органов.
В зависимости от глубины расположения исследуемых органов, для производства УЗИ используются датчики с различной частотой испускаемых волн, так как они могут проникать на разную глубину. Так, для производства УЗИ лимфатических узлов обычно используются датчики 3 – 12 МГц, так как именно они позволяют получить качественное изображение лимфоидной ткани. Необходимо помнить, что чем ближе к поверхности кожного покрова залегают лимфатические узлы, тем с меньшей частотой волн нужно использовать датчик. Например, для исследования шейных лимфатических узлов, которые находятся близко к поверхности кожи, используют датчики 5 – 12 МГц. А для исследования внутрибрюшных лимфоузлов, расположенных глубоко в полости тела, применяют датчики 3 – 5 МГц.
Изображение лимфатических узлов, которое врач видит на экране в ходе производства УЗИ, позволяет подсчитать их количество, оценить размеры, форму, консистенцию, эластичность, контуры, структуру и их соотношение с окружающими тканями. А оценка различных параметров лимфоузлов позволяет выявлять различные патологии, такие, как, например, воспалительные изменения, кисты, метастазы или опухоли и др. УЗИ лимфоузлов является очень важным исследованием для диагностики опухолевого процесса в различных органах, и метастазов.
УЗИ лимфатических узлов представляет собой безболезненное и безопасное исследование, не причиняющее дискомфорта и неприятных ощущений пациенту. Но, несмотря на безопасность, хорошую переносимость и отсутствие неприятных ощущений, УЗИ лимфатических узлов является высокоинформативным методом диагностики различных патологий. Вследствие высокой информативности и безопасности УЗИ назначается довольно часто людям вне зависимости от возраста и состояния (в том числе беременным женщинам, пожилым, детям, ослабленным больным и т.д.).
УЗИ лимфатических узлов проводится при наличии различных заболеваний какого-либо органа, которые могут вызывать патологию близлежащей лимфоидной ткани. Например, если человек страдает воспалительными процессами в ротовой, носовой полости или ушах, то это может провоцировать патологию шейных или подчелюстных лимфоузлов. Соответственно, УЗИ лимфоузлов проводится, когда заподазривается их патология в связи с иными патологическими изменениями в близлежащих органах или в организме в целом. Когда диагноз установлен, УЗИ лимфоузлов может проводиться с целью оценки эффективности терапии и контроля за течением заболевания.
В рамках профилактических обследований УЗИ лимфоузлов обычно не проводят, так как в этом нет необходимости. Ведь, как правило, патологические изменения в лимфатических узлах вторичны, и обусловлены какой-либо патологией того или иного органа.
Что показывает УЗИ лимфоузлов?
 Лимфатические узлы являются органами, расположенными в различных частях организма и выполняющими важные функции. По свой сути лимфоузлы – это своеобразные "узловые станции" на разветвленной сети лимфатических сосудов. В организме имеется сеть лимфатических сосудов (наподобие кровеносных), которые пронизывают все органы и ткани без исключения, и по которым циркулирует лимфа (межклеточная жидкость). И на определенных точках этих лимфососудов и расположены лимфоузлы, выполняющие очень важные функции.
Лимфатические узлы являются органами, расположенными в различных частях организма и выполняющими важные функции. По свой сути лимфоузлы – это своеобразные "узловые станции" на разветвленной сети лимфатических сосудов. В организме имеется сеть лимфатических сосудов (наподобие кровеносных), которые пронизывают все органы и ткани без исключения, и по которым циркулирует лимфа (межклеточная жидкость). И на определенных точках этих лимфососудов и расположены лимфоузлы, выполняющие очень важные функции.Так, в лимфатических узлах происходит созревание лимфоцитов – клеток, которые обеспечивают распознавание и уничтожение патогенных микробов и раковых клеток. То есть лимфоузлы являются частью иммунной системы организма и обеспечивают нормальный иммунитет. Кроме того, лимфоузлы создают естественный барьер для проникновения в ткани различных инородных веществ, задерживая их в своих структурах. Также лимфоузлы поддерживают нормальный объем внеклеточной жидкости (лимфы) и участвуют в обмене веществ и пищеварении. Таким образом, очевидно, что лимфоузлы производят "очищение" лимфы и, тем самым, обеспечивают нормальный состав межклеточной жидкости, не допускают инфицирования органов и тканей и распространения раковых клеток.
 Основное количество случаев туберкулёза обнаруживается при первичном обращении больного к докторам общей практики. Пациент, чувствуя недомогание, не сразу обращается за помощью к врачу. Появляется субфебрильная температура до 37,5о С, поддерживающаяся постоянно. Спустя некоторое время, присоединяется сухой кашель, иногда с выделением мокроты (заядлые курильщики чаще всего не обращают на него внимания, ссылаясь на свою вредную привычку).
Основное количество случаев туберкулёза обнаруживается при первичном обращении больного к докторам общей практики. Пациент, чувствуя недомогание, не сразу обращается за помощью к врачу. Появляется субфебрильная температура до 37,5о С, поддерживающаяся постоянно. Спустя некоторое время, присоединяется сухой кашель, иногда с выделением мокроты (заядлые курильщики чаще всего не обращают на него внимания, ссылаясь на свою вредную привычку).
- Основы рентгеновского исследования. Виды рентгена почек
- Необходимость проведения рентгена почек
- Что такое рентген почек и зачем он проводится?
- Основные виды рентгена почек
- Обзорная рентгенография почек
- Ультразвуковое (УЗИ) и рентгенологическое исследование почек
- Сцинтиграфия и рентген почек
- Компьютерная томография (КТ) и рентген почек
- Магнитно-резонансная томография (МРТ) и рентген почек
- Виды рентгена почек с введением контрастных веществ. Контрастные вещества, применяющиеся при рентгене почек
- Рентген почек с контрастными веществами
- Какие контрастные вещества используются при рентгене почек?
- Внутривенная контрастная урография почек
- Что такое экскреторная урография почек?
- Что такое инфузионная урография почек?
- Что такое прямая пиелография почек?
- Какими бывают виды пневматического рентгена почек?
- Что такое уростереорентгенография почек?
- Что такое ангиография почек?
- Показания и противопоказания к рентгену почек
- Показания к рентгену почек
- Противопоказания к рентгену почек
- Опасность при выполнении рентгена почек
- Рентген почек при планировании беременности
- Рентген почек для ребенка
- Рентген почек при грудном вскармливании
- Доза облучения при проведении рентгена почек
- Последствия использования контрастных препаратов при рентгене почек
- Методика проведения рентгена почек
- Каким должно быть оснащение рентгенологического кабинета для проведения урографии почек?
- В какой позиции должен находиться пациент при проведении рентгена почек?
- Где и как проводится рентген почек?
- Как проводится рентген почек у детей?
- Можно ли сделать рентген почек по полису обязательного медицинского страхования (ОМС)?
- Как часто можно делать рентген почек?
- Подготовка к проведению рентгена почек
- Рентгеновская картина почек в норме. Лучевое исследование органов мочевыводящей системы
- Мочекаменная болезнь. Острая почечная колика. Диагностика с помощью рентгена - (видео)
- Воспалительные заболевания почек. Острая и хроническая почечная недостаточность
- Аномалии почек на рентгене. Опухоли почек
- Где сделать рентген почек?
Многие из заболеваний почек протекают бессимптомно. Долгое время человек может и не подозревать о развивающемся в них патологическом процессе, так как они сохраняют свою работоспособность даже при 80% - 85% поражении их структуры. В других случаях проявления болезней почек очень яркие и не вызывают сомнения в диагностике. Следует знать, что своевременная грамотная диагностика патологий почек позволяет держать под контролем здоровье этого незаменимого органа и избежать грозных осложнений в будущем.
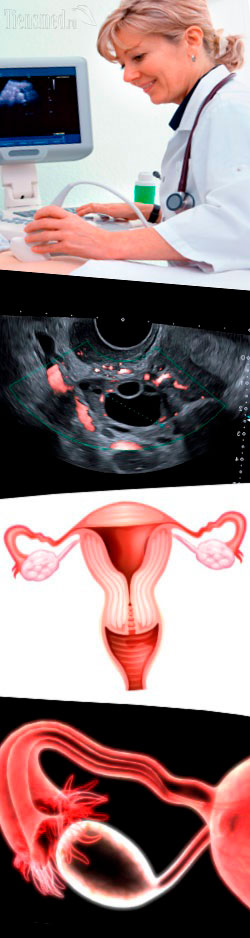
- Что такое УЗИ органов малого таза?
- УЗИ органов малого таза у женщин и у мужчин
- Что показывает УЗИ органов малого таза
- Трансабдоминальное и трансвагинальное УЗИ органов малого таза – суть, сходства, различия
- Какое УЗИ органов малого таза лучше?
- Показания к УЗИ органов малого таза
- Противопоказания к УЗИ органов малого таза
- На какой день цикла делать УЗИ органов малого таза?
- УЗИ органов малого таза во время месячных
- Подготовка к УЗИ органов малого таза
- Как делают УЗИ органов малого таза
- Норма УЗИ органов малого таза
- Расшифровка УЗИ органов малого таза
- Где сделать УЗИ органов малого таза
- Отзывы об УЗИ органов малого таза
- Цена УЗИ органов малого таза
- УЗИ органов малого таза: на какой день цикла проводить, подготовка, оценка органов (матка, яичники) – видео
- Вредно ли УЗИ при беременности – видео
- Что такое УЗИ? Виды ультразвукового исследования, подготовка к процедуре – видео
Что такое УЗИ органов малого таза?
УЗИ (ультразвуковое исследование) органов малого таза представляет собой инструментальный метод диагностики различных заболеваний, основанный на получении изображения органов малого таза на мониторе после прохождения через них ультразвуковых волн. Ультразвуковые волны имеют очень высокую частоту колебания, поэтому ухо человека не способно их слышать, но зато различная аппаратура, настроенная на соответствующие частоты, отлично принимает эти колебания. Далее воспринятые аппаратурой колебания переводятся в изображение на мониторе, по аналогии с тем, как волны переводятся в звук в радио.
То есть суть ультразвуковых исследований любых органов, в том числе малого таза, следующая – специальный аппарат (УЗИ-сканер) испускает волны с высокой частотой колебаний, которые проходят через биологические ткани, где часть их поглощается, рассеивается или отражается обратно, после чего этот же прибор улавливает вернувшиеся обратно волны и переводит их в форму изображения на мониторе. В результате использования УЗИ-сканера врач может видеть на экране изображения изучаемых органов.
По внешнему виду органов и окружающих тканей врач делает замеры длины, ширины и других размеров, оценивает структуру, состояние тканей, крупных кровеносных и лимфатических сосудов, наличие в них физиологических и патологических включений и т.д. И после такого детального анализа изображений органов в различных ракурсах делает заключение о наличии или отсутствии патологии. Если имеются какие-либо патологические изменения, то подробно описывается их характер и делается предположение, чем они могут быть обусловлены (какими патологическими процессами).
Когда УЗИ-сканер по своим техническим характеристикам позволяет это делать, врач дополнительно может перевести его в режим допплер-сканирования и оценить кровоток в сосудах изучаемой области тела.
При помощи УЗИ малого таза можно оценить состояние и наличие заболеваний органов, расположенных в пределах малого таза (половые и мочевыделительные органы). Так, по УЗИ определяют наличие воспалительного процесса, опухолей, диффузных изменений, деформаций, неправильного расположения и т.д.

Чувствительность и информативность УЗИ в диагностике заболеваний мочеполовых органов довольно высока, поэтому метод назначается и применяется очень часто. А с учетом его совершенной безболезненности и безопасности и вовсе является одним из основных и часто использующихся способов диагностики, в том числе у беременных женщин, детей и пожилых.
Длительность УЗИ органов малого таза обычно составляет 10 – 20 минут. Во время исследования человек обычно не испытывает каких-либо неприятных ощущений, поэтому УЗИ легко переносится.
УЗИ органов малого таза может выполняться как с целью диагностики, так и для профилактического обследования, когда никаких жалоб со стороны мочеполовых органов у человека нет. Диагностическое УЗИ выполняется, когда у человека имеются какие-либо жалобы, свидетельствующие о заболевании мочеполовых органов (например, боли внизу живота, расстройства мочеиспускания, нерегулярные менструации, бесплодие и т.д.). В таких ситуациях УЗИ необходимо для уточнения диагноза, а также характера и распространенности патологических изменений в тканях. А вот профилактическое УЗИ может проводиться в рамках обычного ежегодного осмотра, когда человека вообще ничего не беспокоит, либо после перенесенных тяжелых заболеваний, когда состояние здоровья необходимо периодически контролировать, чтобы не пропустить рецидива патологии.
УЗИ органов малого таза у женщин и у мужчин
Когда речь идет об УЗИ органов малого таза, практически во всех случаях подразумевается проведение этого исследования исключительно женщинам. Такое положение вещей обусловлено анатомическими особенностями женского и мужского тазов.
Так, в малом тазу у женщин располагаются мочевой пузырь, сигмовидная и прямая кишка, мочеточники, матка, яичники и маточные трубы. Причем все эти органы малого таза можно хорошо рассмотреть с помощью ультразвукового исследования. Однако на практике для диагностики заболеваний кишечника УЗИ используют редко, так как имеются более информативные методы, такие, как колоноскопия, ректороманоскопия, ирригоскопия и т.д. Поэтому УЗИ отделов толстой кишки практически не используется, а даже если назначается, то отдельно и прицельно для выявления патологии только этого органа. Что касается мочевого пузыря и мочеточников, то УЗИ этих органов тоже обычно назначается отдельно и прицельно, если человека беспокоят жалобы со стороны мочевыводящей системы. Таким образом, получается, что под термином "УЗИ органов малого таза" подразумевается исследование только половых органов женщины, таких, как матка, яичники, маточные трубы. Эти органы хорошо визуализируются при помощи УЗИ, и поэтому метод часто назначается для диагностики самых разных заболеваний внутренних половых органов у женщин.
В малом тазу мужчин располагается мочевой пузырь, мочеточники, прямая и сигмовидная кишка, предстательная железа, то есть мочевыводящие органы, отделы толстого кишечника и внутренние половые органы. Чтобы хорошо рассмотреть мочевой пузырь и мочеточники у мужчин при помощи УЗИ, необходимо применять специальную модификацию исследования, поскольку обычный способ, использующийся для женщин, для представителей сильного пола не подходит из-за анатомических особенностей. В силу этого УЗИ мочевого пузыря и мочеточников мужчинам всегда назначают отдельно и прицельно. Что касается прямой и сигмовидной кишок, то для диагностики их патологии, как и у женщин, применяют другие методы. А если и назначают УЗИ кишечника, то только с какой-либо конкретной целью. Таким образом, из органов малого таза у мужчин остается только предстательная железа. УЗИ этого органа проводят довольно часто, так как оно высоко информативно, но УЗИ простаты делается через задний проход, поэтому данное исследование также всегда назначается отдельно. Таким образом, получается, что у мужчин для исследования разных органов малого таза нужно применять различные модификации метода и доступы (через задний проход, через брюшную стенку и т.д.), в силу чего проведение общего УЗИ всех органов малого таза просто невозможно.
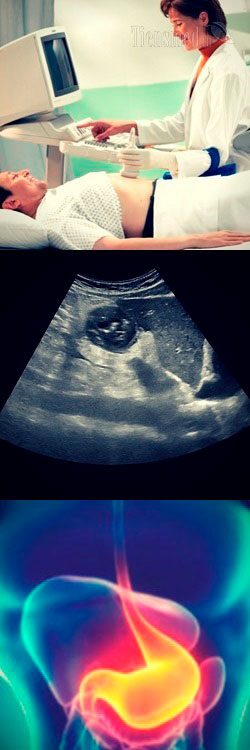
- Общая характеристика метода УЗИ
- Как и когда производят УЗИ желудка и пищевода?
- Какой врач назначает УЗИ желудка и пищевода?
- Показания к УЗИ пищевода и желудка
- Противопоказания к УЗИ пищевода и желудка
- Подготовка к УЗИ пищевода и желудка (перед УЗИ желудка)
- УЗИ желудка делают на голодный желудок, или нет?
- Как делают УЗИ пищевода и желудка?
- УЗИ желудка или ФГДС – что лучше?
- УЗИ желудка и пищевода ребенку
- Картина УЗИ желудка и пищевода
- Патология желудка и пищевода на УЗИ
- Где делают УЗИ желудка и пищевода? Стоимость исследования
- УЗИ и гастроскопия в диагностике рака желудка – видео
- Упражнения при грыже пищевода – видео
- 9 вещей, которые категорически нельзя делать на голодный желудок – видео
- Народная медицина при ГЭРБ (гастроэзофагеальной рефлюксной болезни) – видео
- Диагностика ГЭРБ (гастроэзофагеальной рефлюксной болезни) – видео
- Самостоятельная диагностика гастрита и язвы – видео
- Пищевод Барретта, как осложнение ГЭРБ и предвестник рака – видео
Метод УЗИ основан на получении изображения внутренних органов и тканей при отражении от них звуковых волн высокой частоты (ультразвуковых волн). Для понимания диагностических возможностей УЗИ, а также принципов и порядка его проведения, следует знать физические основы метода, которые будут рассмотрены в первую очередь.
Общая характеристика метода УЗИ
Описываемый метод инструментальной диагностики в настоящее время наиболее часто называется простой аббревиатурой УЗИ, которая расшифровывается как "ультразвуковое исследование". Помимо этого широко распространенного названия, имеются еще несколько наименований метода УЗИ, такие, как "сонография", "ультрасонография" или "эхосонография". Все четыре указанные названия применяются для обозначения одного и того же метода диагностики, поэтому, по сути, являются синонимами. Однако в настоящее время, как правило, в среде и врачей, и пациентов используется название УЗИ, а другие наименования метода применяют гораздо реже. Тем не менее, нужно знать все возможные названия одного и того же метода диагностики, чтобы уверенно ориентироваться в терминологии.
В ходе производства УЗИ врач видит на мониторе изображение внутренних органов, которые оказались на пути звуковых волн высокой частоты. Благодаря поворотам и различным движениям датчика врач может видеть орган на различной глубине, с разных сторон и точек зрения. Вследствие такой возможности рассмотрения изучаемого анатомического объекта с разных точек зрения специалист по УЗ-диагностике может оценить структуру, форму, расположение, размеры, наличие патологических очагов и другие параметры, на основании которых делается вывод о характере имеющегося заболевания. Чтобы четко представлять себе, что видит врач на УЗИ, рассмотрим физические основы этого метода и его основные характеристики.
Физические основы УЗИ
Метод ультразвукового исследования внутренних органов и тканей основан на способности звуковых волн высокой частоты проникать в биологические структуры тела, частично отражаться от них и выходить обратно наружу с поверхности тела. То есть звуковые волны проникают в ткани внутренних органов, где частично ими поглощаются, частично рассеиваются и частично отражаются, вследствие чего определенное количество посланных волн выходит из тела обратно. Специальные датчики посылают и улавливают отразившиеся от тканей звуковые волны, которые на входе в тело имеют одни физические параметры, а на выходе – другие. Далее на разнице физических параметров вошедших и вышедших из тела звуковых волн компьютерная программа выстраивает изображение исследуемого органа на мониторе, которое и видит врач. Таким образом, очевидно, что в основе УЗИ лежит принцип эхо, когда регистрируются отраженные от биологических тканей звуковые волны.

- Общие сведения о дуоденальном зондировании
- Названия метода дуоденального зондирования
- Дуоденальное зондирование желчного пузыря и дуоденальное зондирование желчи
- Что такое дуоденальное зондирование?
- Что показывает и зачем делают дуоденальное зондирование?
- Виды дуоденального зондирования
- Что получают при дуоденальном зондировании?
- Что такое порция в дуоденальном зондировании?
- Как делают дуоденальное зондирование?
- Противопоказания к дуоденальному зондированию
- Подготовка к дуоденальному зондированию. Диета и перед дуоденальным зондированием
- Что необходимо для проведения дуоденального зондирования?
- Выполнение дуоденального зондирования в классической трехфазной методике
- Техника фракционного дуоденального зондирования
- Алгоритм хроматического этапного зондирования
- Больно ли делать дуоденальное зондирование?
- После дуоденального зондирования
- Отзывы о дуоденальном зондировании
- Дуоденальное зондирование у детей
- Результаты дуоденального зондирования
- Проведение дуоденального зондирования
- Причины холецистита: возраст, пол, лямблиоз, дискинезия желчевыводящих путей, наследственность – видео
- Диагностика холецистита: анализы мочи и крови, копрограмма, дуоденальное зондирование – видео
- Желчнокаменная болезнь: причины, лечение без операции, растворение камней, осложнения – видео
- О чем Вам расскажет горечь во рту, причины, как от нее избавиться – видео
Общие сведения о дуоденальном зондировании
Названия метода дуоденального зондирования
Сегодня имеется две основные разновидности дуоденального зондирования – это классическое трехфазное и фракционное. Для обозначения трехфазного классического варианта обычно не применяют каких-либо иных названий.
А вот метод фракционного дуоденального зондирования в настоящее время в научной литературе и официальной медицинской документации полно может называться "фракционное дуоденальное зондирование", "порционное дуоденальное зондирование", "этапное дуоденальное зондирование", "многомоментное дуоденальное зондирование". Все эти названия применяются для обозначения одного и того же метода обследования – фракционного дуоденального зондирования.
Следует знать, что принципиальных различий между двумя разновидностями дуоденального зондирования (фракционным и трехфазным) нет, так как они выполняются с точки зрения пациента одинаково. Просто во фракционном зондировании этап, который в классическом трехфазном зондировании был единым, разделили на три этапа, получив в результате не трехфазный, а пятифазный метод.
Дуоденальное зондирование желчного пузыря и дуоденальное зондирование желчи
Названия "дуоденальное зондирование желчного пузыря" и "дуоденальное зондирование желчи" являются неправильными наименованиями обычного дуоденального зондирования. В данных неправильных названиях введено уточнение о том, что зондирование касается желчного пузыря или желчи, что некорректно, так как в ходе процедуры из двенадцатиперстной кишки отбирается желчь трех порций – из общего желчного протока, из желчного пузыря и из печеночных протоков. После забора все три порции желчи отправляются на анализ. Соответственно, дуоденальное зондирование предполагает забор разных порций желчи, в том числе и из желчного пузыря, поэтому вышеописанные некорректные уточнения совершенно излишни.
Таким образом, очевидно, что под терминами "дуоденальное зондирование желчного пузыря" и "дуоденальное зондирование желчи" нужно понимать обычное дуоденальное зондирование.
Что такое дуоденальное зондирование?
Дуоденальное зондирование представляет собой извлечение желчи из двенадцатиперстной кишки при помощи специального зонда, проведенного в этот орган. А в двенадцатиперстную кишку, в свою очередь, желчь поступает из желчного протока, желчного пузыря и внутрипеченочных протоков. Таким образом, через двенадцатиперстную кишку врачам удается извлечь желчь из трех органов желчевыделительной системы – желчного протока, желчного пузыря и печени. Далее отобранная желчь анализируется в лаборатории – определяется ее состав, наличие паразитов, объем и т.д. На основании данных лабораторного исследования полученной в ходе зондирования желчи врач может оценивать состояние и активность желчевыделительных путей, а также выявлять различные нарушения желчеобразования, желчевыделения и моторики "желчных" органов.
Что показывает и зачем делают дуоденальное зондирование?
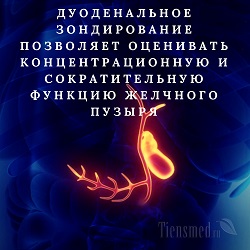 Исследование желчи, полученной в ходе зондирования, дает возможность получить высокоточную информацию при заболеваниях желчного пузыря и желчных ходов, а также судить о характере работы желчных протоков печени, о наличии воспалительного процесса и микробов в желчных путях. Зондирование, кроме того, позволяет оценивать концентрационную и сократительную функцию желчного пузыря, то есть понимать, насколько хорошо орган сгущает печеночную желчь, перемешивает ее и выбрасывает в двенадцатиперстную кишку при поступлении в нее пищевого комка.
Исследование желчи, полученной в ходе зондирования, дает возможность получить высокоточную информацию при заболеваниях желчного пузыря и желчных ходов, а также судить о характере работы желчных протоков печени, о наличии воспалительного процесса и микробов в желчных путях. Зондирование, кроме того, позволяет оценивать концентрационную и сократительную функцию желчного пузыря, то есть понимать, насколько хорошо орган сгущает печеночную желчь, перемешивает ее и выбрасывает в двенадцатиперстную кишку при поступлении в нее пищевого комка.Также дуоденальное зондирование позволяет оценивать состояние сфинктеров Люткенса и Одди, которые представляют собой своеобразные жомы, запирающие выход из желчного пузыря и выход из общего желчного протока в двенадцатиперстную кишку. Так, сфинктер Люткенса располагается в шейке желчного пузыря, и закрывает выход желчи из него в желчный проток. Благодаря сфинктеру Люткенса желчный пузырь остается закрытым "мешком", в котором желчь, поступающая из печени, накапливается, концентрируется и хорошо перемешивается. В норме, когда пищевой комок поступает в двенадцатиперстную кишку, это по различным механизмам обратной связи приводит к раскрытию сфинктера Люткенса и сокращению желчного пузыря, благодаря чему желчь поступает в желчный проток.
Сфинктер Одди располагается в месте впадения желчного протока в двенадцатиперстную кишку и, в свою очередь, закрывает желчный проток. В норме сфинктер Одди открывается, когда в желчном протоке появляется желчь из пузыря, пропускает ее в двенадцатиперстную кишку и снова закрывается.
Хорошая, правильная и согласованная работа сфинктеров Одди и Люткенса крайне важна для нормального функционирования желчевыделительной системы и пищеварения. При их чрезмерном напряжении или, напротив, расслаблении, а также рассогласованности появляются различные нарушения желчевыделения. Например, при избыточной сократимости сфинктеров они своевременно не открываются, что приводит к застою желчи и нарушению пищеварения из-за ее нехватки в кишке. А при расслаблении сфинктеров желчь свободно истекает из пузыря в кишку, раздражая ее, провоцируя рефлюксы и воспалительные явления.
Учитывая все вышесказанное, очевидно, что дуоденальное зондирование показано к проведению при наличии у человека заболеваний печени, желчного пузыря или желчевыводящих путей. Иными словами, зондирование проводят, когда нужно оценить состояние желчевыделительной системы.
- Проба Реберга – что это за анализ?
- Проба Реберга – что это при беременности?
- Проба Реберга у детей
- Показания к проведению пробы Реберга
- Подготовка к пробе Реберга
- Методика сдачи пробы Реберга
- Проба Реберга – показатели нормы и расшифровка
- Цена пробы Реберга
- 15 признаков того, что у Вас проблемы с почками – видео
- Вредные и полезные продукты для почек – видео
- О чем говорит цвет мочи: болезни, состояния организма – видео
- Онлайн расшифровка анализа мочи – видео
Рассмотрим основные характеристики, значение и параметры пробы Реберга, чтобы четко понимать, что показывает этот анализ и зачем его выполняют.
Проба Реберга – что это за анализ?
Проба Реберга и клубочковая фильтрация
Итак, проба Реберга также называется "анализ на определение скорости клубочковой фильтрации" (СКФ). То есть термины "проба Реберга" и "скорость клубочковой фильтрации" фактически являются синонимами, так как применяются для названия одного и того же метода, которым оценивается наличие и степень повреждения почек.
В некоторых случаях для обозначения данного лабораторного анализа также используется название "проба Реберга-Тареева", которое является просто более полным наименованием того же метода. Дело в том, что изначально метод был предложен датским физиологом Ребергом, а позднее усовершенствован советским ученым Тареевым, и поэтому его полное название включает в себя фамилии обоих ученых-основателей. Но на практике практически все пользуются укороченным вариантом – "проба Реберга".
Что показывает проба Реберга?
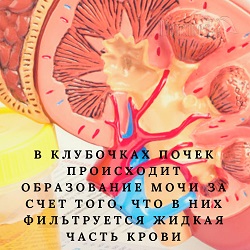 Проба Реберга предназначена для определения скорости клубочковой фильтрации почек по клиренсу креатинина. Чтобы понимать, что это означает, а, значит, и что показывает проба Реберга, дадим определения понятиям скорости клубочковой фильтрации и клиренса креатинина.
Проба Реберга предназначена для определения скорости клубочковой фильтрации почек по клиренсу креатинина. Чтобы понимать, что это означает, а, значит, и что показывает проба Реберга, дадим определения понятиям скорости клубочковой фильтрации и клиренса креатинина.Итак, в клубочках почек происходит образование мочи за счет того, что в них фильтруется жидкая часть крови с содержащимися в ней продуктами метаболизма (мочевиной, креатинином, мочевой кислотой и т.д.), которые нужно вывести из организма. В результате после прохождения крови через клубочки почек образуется безбелковая первичная моча. Эта первичная моча поступает в канальцы почек, где сахара, ионы и некоторые другие простые вещества всасываются (реабсорбируются) обратно в кровь, а оставшаяся жидкость, содержащая продукты обмена веществ, и ставшая уже мочой, поступает в лоханки почек, откуда по мочеточникам оттекает в мочевой пузырь. Соответственно, скорость клубочковой фильтрации – это объем крови, который способны профильтровать почки в единицу времени, очищая ее от токсичных продуктов метаболизма. В норме скорость клубочковой фильтрации составляет 125 мл/мин.
Клиренс креатинина – это объем плазмы крови, который очищается от креатинина в течение одной минуты при прохождении через клубочки почек. Соответственно, клиренс (очищение) креатинина показывает, насколько эффективно почки удаляют из крови токсичные продукты метаболизма, которые организму не нужны, но постоянно образуются в результате протекания в его органах процессов обмена веществ. Креатинин, образующийся в мышцах, попадает в кровоток, и далее в клубочках почек практически полностью фильтруется и не реабсорбируется. Исходя из этого очевидно, что клиренс креатина равен скорости клубочковой фильтрации почек.
Значит, проба Реберга на основании расчета клиренса креатинина показывает скорость клубочковой фильтрации почек. А так как клиренс креатинина значимо снижается только тогда, когда происходит гибель 75 % нефронов (клеток почек), то его определение позволяет оценить степень повреждения почечных структур на фоне различных заболеваний. Определение клиренса креатинина при помощи пробы Реберга является более чувствительным и точным методом выявления нарушений работы почек, чем определение концентраций мочевины и креатинина в крови. Иными словами, проба Реберга показывает, имеется у человека почечная недостаточность вследствие повреждения почек, или нет. Периодическое определение пробы Реберга позволяет отслеживать изменения в функции почек, и при необходимости корректировать проводимое лечение.
Показатели пробы Реберга
В ходе выполнения пробы Реберга определяются два показателя – скорость клубочковой фильтрации (= клиренс креатинина) и канальцевая реабсорбция.
Клиренс креатинина показывает скорость клубочковой фильтрации и отражает функциональную состоятельность почек.
Канальцевая реабсорбция показывает объем обратного всасывания воды и электролитов (натрий, хлор, карбонаты и проч.) из первичной мочи в канальцах почек. Этот показатель отражает то, насколько эффективно почки поддерживают нормальный кислотно-щелочной баланс крови и всех других сред организма.
И клиренс креатинина, и канальцевая реабсорбция высчитываются по специальным формулам. Для их расчетов нужно в лаборатории измерить концентрацию креатинина в моче и в крови, а также измерить объем мочи, выделенный за определенный промежуток времени (сутки или два часа).
Формула расчета пробы Реберга
Итак, клиренс креатинина для пробы Реберга рассчитывается по следующей формуле:
КК = (Км*V) / (Ккр*Т), где
КК – клиренс креатинина в мл/мин,
Км – концентрация креатинина в моче,
Ккр – концентрация креатинина в крови,
V – объем мочи в мл, выделенный за период сбора (сутки или два часа),
Т – время сбора мочи в минутах.
Канальцевая реабсорбция выражается в процентах и высчитывается по формуле:
R = (КК – (V/Т*КК))*100 %, где
R – канальцевая реабсорбция в процентах,
КК – клиренс креатинина, рассчитанный по формуле,
V – объем мочи в мл, выделенный за период сбора (два часа или сутки);
Т – время, в течение которого собиралась моча в минутах.
- Физические основы и сущность рентгена стопы
- Рентгеноанатомия стопы
- Рентген стопы – общие сведения
- Что показывает рентген стопы?
- Какой врач может назначить рентген стопы?
- В каких проекциях делают рентген стопы?
- Рентген стопы в прямой проекции
- Рентген стопы в боковой проекции
- Рентген стопы в косой проекции
- Рентген пяточной кости стопы в подошвенно-тыльной (аксиальной) проекции
- Рентген пяточной кости стопы в боковой проекции
- Рентген пальцев стопы
- Рентген стопы с нагрузкой (рентген стопы при плоскостопии, рентген стопы для военкомата, рентген стопы в двух проекциях)
- Рентген правой и левой стопы
- Рентген стопы ребенка
- Облучение при рентгене: риски, дозы, техника безопасности – видео
- Как получить освобождение от службы по плоскостопию: рентген стоп, к какому врачу обращаться и т.д. – видео
- Строение и функции стопы. Вальгусная деформация – видео
Рентген стопы полно и правильно называется рентгенографией стопы, и представляет собой лучевой метод исследования, который позволяет получить изображение костных анатомических структур стопы, и на основании анализа строения, взаимного расположения и размеров стопных костей выявлять различные патологии стопы. Рентген относится к лучевым методам исследования, так как для получения изображений используется рентгеновское излучение, которое пропускают через обследуемый участок тела. Чтобы четко понимать, что именно показывает рентген стопы и почему, следует знать физические основы рентгенографии.
Физические основы и сущность рентгена стопы
Изображение внутренних анатомических структур, получаемое в результате прохождения через исследуемую область тела рентгеновских лучей, называется рентгеновским изображением, и является источником информации о состоянии этих частей тела.
Что такое рентгеновское изображение?
По своей сути, рентгеновское изображение представляет собой сочетание многочисленных теней, которые отличаются друг от друга формой, размерами, оптической плотностью, структурой, очертаниями и т.д. Тени на рентгеновском снимке по своей сути являют собой не что иное, как изображения различных анатомических структур, которые оказались на пути рентгеновского луча. То есть на итоговом рентгеновском снимке видны в форме теней все анатомические структуры, по которым прошел рентгеновский луч, и более того, эти анатомические структуры как бы накладываются друг на друга. В итоге врач на снимке видит многочисленные внутренние структуры, но наложенные друг на друга, как на фотографии, где несколько предметов стоят друг за другом. Например, если сделать фотографию нескольких предметов или объектов, то они окажутся на снимке видимыми не полностью, так как части более далеко стоящих объектов будут закрыты более близкими объектами. То же самое и на рентгеновском изображении – на плоском снимке видны будут тени разных анатомических структур, частично перекрывающиеся друг другом.
Как получается рентгеновское изображение внутренних органов?
Применение рентгеновских лучей для визуализации внутренних органов и тканей основано на том, что данный вид излучения способен проникать через различные анатомические структуры, которые не пропускают лучи видимого света.
Для получения рентгеновского изображения исследуемая часть тела помещается между излучателем (трубкой, испускающей рентгеновские лучи) и приемником изображения (пленка, флуоресцирующий экран, электрорентгенографическая полупроводниковая пластина, кассета с датчиком). Далее трубкой испускается пучок рентгеновских лучей, после чего излучение проходит сквозь ткани тела насквозь, выходит с противоположной стороны и фиксируется на приемнике изображения. Именно на приемнике и происходит формирование рентгеновского изображения внутренних органов, попавшихся на пути рентгеновского луча.
Получение рентгеновских изображений внутренних органов основано на неравномерном поглощении рентгеновских лучей различными тканями и органами. Такое неравномерное поглощение рентгеновского излучения разными тканями приводит к тому, что на выходе из тела пучок лучей, прошедших через внутренние органы, неравномерен и неоднороден. Неоднородности в этом вышедшем из тела пучке и содержат невидимые глазом изображения внутренних органов. Далее такой неоднородный пучок рентгеновских лучей проецируется на пленку, на кассету или экран, на которых и создается привычная картинка рентген-снимка. Таким образом, очевидно, что на снимке будет видно изображение какого-либо внутреннего органа в том случае, если он поглощает рентгеновские лучи с большей или меньшей силой по сравнению с соседними окружающими тканями.
- Что такое УЗИ щитовидной железы?
- Что показывает УЗИ щитовидной железы?
- Показания к УЗИ щитовидной железы
- Противопоказания
- УЗИ щитовидной железы у женщин
- УЗИ щитовидной железы детям
- Подготовка
- Как делают УЗИ щитовидной железы?
- Пункция и УЗИ щитовидной железы
- Нормы УЗИ щитовидной железы
- Расшифровка
- Цена
- Где сделать УЗИ щитовидной железы?
- Отзывы
- Диагностика заболеваний щитовидной железы: кровь, УЗИ, МРТ, сцинтиграфия, пункция (биопсия) – видео
Что такое УЗИ щитовидной железы?
УЗИ щитовидной железы – это инструментальное диагностическое исследование органа и окружающих его тканей, которое проводится при помощи ультразвуковых волн. Такие ультразвуковые волны не улавливаются человеческим ухом, но способны проникать в биологические ткани на глубину до нескольких сантиметров. Причем часть ультразвуковых волн, сгенерированных и направленных аппаратом в ткани, поглощается биологическими структурами, другая часть – отражается, а третья – преломляется. Отраженные и частично преломленные ультразвуковые волны возвращаются обратно к источнику и улавливаются тем же УЗИ-датчиком, которым и были сгенерированы. Далее аппаратура автоматически усиливает сигналы и выводит их на монитор в виде картинки. В результате врач видит изображение органов и окружающих тканей на мониторе.
По виду органа и окружающих тканей на мониторе УЗИ-аппарата врач оценивает расположение, размеры, структуру щитовидной и паращитовидных желез, а также состояние окружающих мягких тканей, крупных кровеносных сосудов и лимфатических узлов. Если при сканировании органа выявляются какие-либо патологические признаки, то врач дополнительно оценивает кровоток в щитовидной железе методом допплера.
УЗИ щитовидной железы позволяет выявлять ее увеличение, наличие новообразований (узлов, опухолей, кист и т.д.), воспалительных и диффузных изменений в тканях. Неоспоримым преимуществом УЗИ является то, что с его помощью можно выявлять маленькие узлы менее 10 мм в диаметре, которые врач не может пропальпировать (прощупать) руками. Чувствительность метода УЗИ в диагностике патологий щитовидной железы очень высока, благодаря чему по результатам исследования выявляются даже незначительные патологические изменения.
Метод обследования безопасный, совершенно безболезненный и недлительный, так как в общей сложности УЗИ щитовидной железы продолжается 10 – 20 минут. УЗИ щитовидной железы не предполагает введения в полости тела каких-либо медицинских инструментов, а потому не доставляет пациентам дискомфорта, вследствие чего легко переносится и с удовольствием выполняется.
В силу своей безопасности и комфортности УЗИ щитовидной железы может беспрепятственно назначаться и выполняться у детей, беременных женщин и пожилых людей.
В настоящее время УЗИ щитовидной железы выполняется как с целью диагностики, так и в рамках профилактического обследования. С диагностическими целями УЗИ щитовидной железы выполняется, когда у человека имеются какие-либо симптомы, свидетельствующие о нарушении работы органа (например, выпадение волос, тремор рук, потливость, беспричинное похудение или набор веса, непереносимость жары и т.д.). А в рамках профилактического обследования УЗИ щитовидной железы может быть назначено любому на первый взгляд здоровому человеку, которого не беспокоят какие-либо симптомы гормонального дисбаланса. В настоящее время профилактическое УЗИ чаще всего назначается детям перед поступлением в школу, беременным женщинам и людям, проживающим в регионах с дефицитом йода и неблагоприятной экологической обстановкой (регионы Сибири, Дальнего Востока, севера европейской части России и др.).
Профилактическое УЗИ щитовидной железы людям младше 50 лет обычно назначают раз в пять лет, а тем, кто старше 50 лет – раз в два года. Такая периодичность планового исследования соблюдается, если у человека нет симптомов нарушения работы щитовидной железы, и предыдущие УЗИ показали отсутствие патологии органа. Но если у человека были обнаружены какие-либо патологические изменения в щитовидной железе, которые, однако, не нарушают работу этого органа, то есть не приводят к появлению клинических симптомов, то профилактическое УЗИ с целью наблюдения за состоянием железы назначают чаще – 1 раз в 6 – 12 месяцев.
Что показывает УЗИ щитовидной железы?
УЗИ позволяет изучить структуру, плотность, объем, размеры щитовидной железы, а также выявить в ней патологические образования. В обязательном порядке в процессе УЗИ изучается состояние близлежащих к железе лимфатических узлов и кровеносных сосудов.
По результатам УЗИ можно выявить следующие патологии щитовидной железы:
- Аномалия развития щитовидной железы (например, отсутствие доли органа и т.д.);
- Аномальное расположение железы (например, загрудинное);
- Диффузно-токсический зоб (на УЗИ выявляется увеличение щитовидной железы с нормальной структурой);
- Узловой зоб (на УЗИ выявляется узел в железе);
- Киста щитовидной железы;
- Доброкачественные или злокачественные опухоли щитовидной железы;
- Тиреоидиты;
- Дегенеративные изменения в щитовидной железе (гипотиреоз).
Показания к УЗИ щитовидной железы
 УЗИ щитовидной железы показано к проведению в следующих случаях:
УЗИ щитовидной железы показано к проведению в следующих случаях:1. Подозрение на патологию щитовидной железы, которая проявляется какими-либо из следующих симптомов:
- Боли, отечность, покраснение или любое ощущение дискомфорта в области шеи;
- Беспричинное ощущение удушья или одышка;
- Беспричинная осиплость голоса;
- Беспричинное нарушение глотания;
- Мучительный кашель без видимой причины;
- Повышенная возбудимость и нервозность;
- Повышенная утомляемость;
- Учащенное или замедленное сердцебиение, ощущение перебоев в работе сердца, аритмия (по результатам ЭКГ);
- Сильные отеки;
- Расстройство терморегуляции – ощущение жара с сильной потливостью или, наоборот, постоянная зябкость;
- Постоянная субфебрильная температура тела (не выше 37,5 oС);
- Тремор (дрожание) рук;
- Выпадение волос и ломкость ногтей;
- Резкое беспричинное похудение или набор веса;
- Изменение размера или наличие узлов при прощупывании железы руками.
- Что такое рентген грудной клетки?
- Показания и противопоказания к проведению рентгенографии грудной клетки
- Показания к рентгену грудной клетки по причине заболеваний легких
- Показания к рентгену грудной клетки по причине заболеваний сердца и сосудов
- Показания к рентгену грудной клетки по причине заболеваний костной системы (ребер и позвоночника)
- Противопоказания к рентгену грудной клетки
- Сколько времени действителен рентген грудной клетки?
- Методика проведения рентгена грудной клетки. Подготовка к рентгену грудной клетки
- Кто выдает направление на рентген грудной клетки?
- Где выполняется рентгенография грудной клетки?
- Что представляет собой рентгеновская установка для проведения рентгена грудной клетки?
- Кто выполняет рентген грудной клетки?
- Как выполняется рентген грудной клетки в двух проекциях (прямой, боковой)?
- Как подготовиться к рентгену грудной клетки?
- Можно ли есть, курить перед рентгеном грудной клетки?
- Можно ли выполнить рентген грудной клетки на дому?
- Возможно ли проведение срочного рентгена грудной клетки?
- Вред от лучевых методов диагностики. Рентген грудной клетки для детей и беременных
- Вредно ли выполнять рентгенографию грудной клетки?
- Какова доза облучения при выполнении рентгена грудной клетки? Сколько раз можно делать рентген грудной клетки?
- Можно ли делать рентген грудной клетки ребенку, новорожденному?
- Можно ли выполнять рентген грудной клетки беременной женщине или кормящей матери?
- Описание нормального рентгена грудной клетки. Что показывает рентген здоровой грудной клетки (фото)?
- Деформации грудной клетки на рентгене
- Диагностика заболеваний легких с помощью рентгена грудной клетки
- Диагностика заболеваний сердца с помощью рентгена грудной клетки
- Доброкачественные и злокачественные опухоли (рак) на рентгене грудной клетки
- Где можно сделать рентген грудной клетки?
Рентгенография грудной клетки проводится при заболеваниях ребер и позвоночника, а также органов, находящихся в грудной клетке – легких, плевры, сердца. По статистике рентген грудной клетки чаше всего выявляет переломы ребер, пневмонии, сердечную недостаточность. Для людей отдельных профессий (шахтеры, работники химической промышленности) рентгенография грудной клетки является обязательным исследованием и проводится не реже одного раза в год.
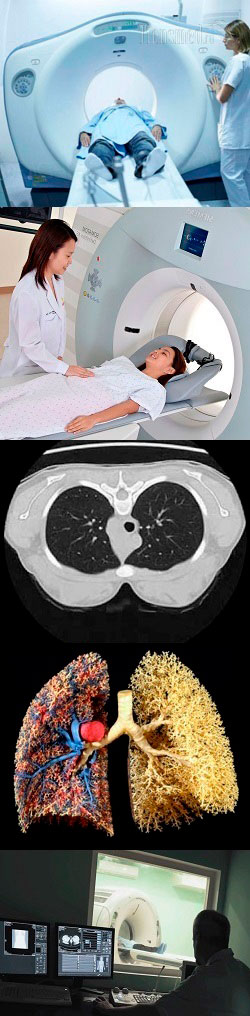
- Компьютерная томография легких – суть и общая характеристика метода
- Виды рентгенографии легких - цифровой рентген, флюорография, компьютерная томография – видео
- Виды компьютерной томографии легких
- Компьютерная томография легких с контрастом
- Показания к компьютерной томографии легких
- Противопоказания к компьютерной томографии легких
- КТ-диагностика легких – видео
- Три теста для легких: рентген, КТ, пикфлоуметрия – видео
- Подготовка к компьютерной томографии легких
- Как проводят компьютерную томографию легких
- Как правильно пройти компьютерную томографию (КТ) – видео
- Компьютерная томография легких – результаты и их расшифровка
- МРТ, КТ или рентген легких – что выбрать?
- Стоимость КТ легких. Где сделать компьютерную томографию легких?
- Осложнения при бронхоскопии. КТ или бронхоскопия – что лучше – видео
- КТ легких – видео
Подготовка к компьютерной томографии легких
Подготовка к КТ легких без контраста взрослых и детей старше 7 лет
В случаях, когда компьютерная томография легких без контрастирования предстоит взрослому человеку или ребенку старше 7 лет, то никакой специальной подготовки не требуется. Единственные условия, которые можно считать правилами подготовки к КТ, и которые нужно соблюдать в течение нескольких дней до исследования, это необходимость быть в спокойном расположении духа, не допускать физических, нервных и эмоциональных перегрузок, не злоупотреблять алкоголем и не допускать резкого изменения привычного образа жизни. Курящие пациенты должны отказаться от своей привычки минимум за 4 – 6 часов до исследования, а лучше – за 12 – 24 часа. Желательно проходить КТ легких на голодный желудок, чтобы воздержание от приема пищи составляло 4 – 6 часов. Ведь на голодный желудок в брюшной полости не будет активного перистальтического движения различных органов, которое может создавать помехи на томограммах или провоцировать неприятные ощущения у человека во время проведения обследования. Однако голодный желудок – это желательная рекомендация, а не обязательное требование.
Детям желательно провести психологическую подготовку, рассказав, что за исследование предстоит ребенку, как оно будет проходить, зачем это нужно и т.д. Обязательно следует объяснить ребенку, что компьютерная томография не причинит ему боли.
Подготовка к КТ легких без контраста детей младше 7 лет
 В случаях, когда компьютерная томография легких без контрастирования назначена ребенку младше 7 лет, то в большинстве случаев исследование проводят под неглубоким наркозом, чтобы обеспечить полную неподвижность ребенка. Для того, чтобы не возникло осложнений наркоза, необходимо в течение 12 часов перед исследованием не давать ребенку есть и пить. Другой подготовки не требуется.
В случаях, когда компьютерная томография легких без контрастирования назначена ребенку младше 7 лет, то в большинстве случаев исследование проводят под неглубоким наркозом, чтобы обеспечить полную неподвижность ребенка. Для того, чтобы не возникло осложнений наркоза, необходимо в течение 12 часов перед исследованием не давать ребенку есть и пить. Другой подготовки не требуется.В некоторых клиниках наркоз дают только детям младше 3 лет, а малышам 3 – 7 лет объясняют, что надо будет полежать неподвижно на кушетке, и если они выполняют требование, то исследование проводят без наркоза. Учитывая такую разницу в подходах, следует заранее позвонить в клинику и узнать, как будут производить КТ легких ребенку – с наркозом или без. Если с наркозом, то придется не давать ребенку есть и пить 12 часов, а если без него, то подготовка такая же, как и для взрослых, то есть только желательное воздержание от пищи в течение 4 часов до исследования.
Подготовка к КТ легких с контрастированием для взрослых и детей
В случаях, когда взрослому или ребенку любого возраста предстоит пройти компьютерную томографию легких с контрастированием, подготовка к исследованию несколько сложнее. Во-первых, следует помнить, что КТ с контрастом выполняется только на голодный желудок, а потому 4 – 6-часовое воздержание от пищи перед исследованием обязательно.
Во-вторых, нужно будет в день производства исследования пить много жидкости (1,5 – 2 литра минимум). Причем питье начинают за 1 – 2 часа перед исследованием, и продолжают в течение всего оставшегося дня. Обильное питье необходимо для ускорения выведения контрастного препарата из организма и профилактики повреждения почек.
Кормящие матери после введения контрастного препарата должны на сутки прекратить грудное вскармливание, так как йод попадет в молоко и с ним поступит в организм младенца в большом количестве, что может спровоцировать гипертиреоз или нефропатию. Через сутки после введения контрастный препарат выведется из организма, и грудное вскармливание можно будет продолжить.
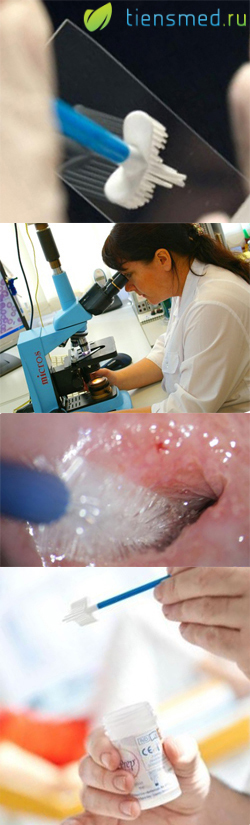
- Что такое мазок на цитологию?
- Как еще называется мазок на цитологию?
- Что показывает мазок на цитологию?
- Мазок методом жидкостной цитологии
- Как часто нужно делать мазок на цитологию?
- Показания к сдаче мазка на цитологию
- Подготовка к сдаче мазка на цитологию
- Взятие мазка на цитологию (процедура)
- После мазка на цитологию
- Сколько дней делают мазок на цитологию?
- Мазок на цитологию при беременности
- Норма мазка на цитологию (хороший мазок на цитологию)
- Расшифровка мазка на цитологию
- На что указывают различные ненормальные клетки в мазках на цитологию?
- Плоский эпителий в мазке на цитологию
- Метаплазированный эпителий в мазке на цитологию
- Железистый эпителий в мазке на цитологию
- Лейкоциты и лейкоцитарная инфильтрация в мазке на цитологию
- Эритроциты в мазке на цитологию
- Атипичные клетки в мазке на цитологию
- Палочковая или кокковая флора в мазке на цитологию
- Грибки в мазке на цитологию
- Стадии патологического мазка на цитологию
- Атрофический тип мазка на цитологию
- Воспалительный мазок на цитологию
- Цена мазка на цитологию
Что такое мазок на цитологию?
Мазок на цитологию представляет собой метод лабораторного исследования под микроскопом соскобленных из канала шейки матки клеток. Исследование проводится с целью выявления клеток с признаками патологических изменений опухолевого, воспалительного, атрофического характера и применяется для ранней диагностики рака шейки матки.Мазок на цитологию представляет собой исследование соскобленных клеток эпителия шейки матки под микроскопом с целью выявления в них патологических изменений. Данный мазок в практической медицине используют в качестве простого, безопасного и дешевого метода скрининговых исследований на предмет раннего выявления рака шейки матки.

Забор мазка на цитологию обычно проводится в ходе планового гинекологического осмотра и является безопасной и безболезненной манипуляцией, не вызывающей дискомфортных ощущений у женщины.
Мазок на цитологию по принципу выполнения исследования и забора материала похож на обычный мазок на микрофлору из влагалища. Только при мазке на цитологию, в отличие от мазка на микрофлору, производится забор клеток из канала шейки матки при помощи специального инструмента, позволяющего наугад соскоблить небольшое количество клеточных элементов слизистой оболочки шеечного канала. Очень важно для информативного результата мазка на цитологию именно соскоблить клетки слизистой оболочки шейки матки, а не набрать шеечной слизи или отделяемого влагалища, так как суть данного мазка заключается именно в изучении под микроскопом соскобленных клеток шеечного эпителия.
Далее эти соскобленные клетки наносятся на предметное стекло или смываются в банку с инструмента специальным раствором и отправляются для исследования в специализированную цитологическую лабораторию. В лаборатории, если мазок был сразу нанесен на предметное стекло, врач-цитолог его окрашивает различными красками, которые позволют ему детально рассмотреть структуру клеток и выявить в них возможные патологические изменения. Если же мазок был смыт в банку специальным раствором, то в лаборатории сначала раствор откручивают на центрифуге, чтобы на дне пробирки все клетки собрались в осадок. Далее из осадка делают мазок и окрашивают его.
Окрашенный и высушенный мазок врач-цитолог рассматривает под микроскопом, идентифицирует тип и вид имеющихся в мазке клеток, а также наличие и характер патологических изменений в них. После завершения изучения мазка под микроскопом цитолог дает письменное заключение, в котором обязательно указывает, какие именно типы клеток были найдены в мазке, имеются ли в них патологические изменения, и если имеются, то каков характер патологического процесса (воспалительный, атрофический, опухолевый).
Результат исследования мазка на цитологию может быть двух основных видов – нормальный и патологический. Если результат нормальный, то это означает, что в мазке не было обнаружено клеток с патологическими изменениями, то есть, состояние шейки матки отличное, здоровое. Если же результат патологический, то это свидетельствует о том, что врач обнаружил в мазке патологически измененные клетки шейки матки. Причем это могут быть клетки с изменениями воспалительного, атрофического или опухолевого характера, поэтому патологический результат мазка вовсе не означает, что у женщины рак шейки матки.
В зависимости от типа патологических изменений в клетках, обнаруженных цитологом, врач-гинеколог может назначить женщине противовоспалительное лечение или дополнительные обследования состояния шейки матки, такие как кольпоскопия или биопсия, которые позволят уточнить характер и глубину поражения органа. На практике патологический мазок чаще всего обусловлен хроническим воспалительным процессом или неоплазиями, на фоне которых гинеколог назначает необходимое лечение и проводит забор контрольных мазков раз в полгода. В более редких случаях в патологическом мазке на цитологию обнаруживаются опухолевые клетки, и в таком случае для более детального обследования проводится кольпоскопия и биопсия, так как подобный результат может отражать наличие единичных клеток с атипией, что, в принципе, неопасно, или же быть признаком растущей раковой опухоли. Кольпоскопия и биопсия позволяют определить, идет ли речь в конкретном случае о ранней стадии рака или же о единичных клетках с атипией.
Таким образом, очевидно, что мазок на цитологию делают, главным образом, для выявления ненормальных, атипичных и переродившихся клеток, которые способны дать начало росту злокачественной опухоли на шейке матки, так как именно рак является наиболее опасным заболеванием, которое можно диагностировать на ранних этапах благодаря цитологическому мазку. Кроме того, мазок позволяет выявлять так называемые неоплазии – предраковые изменения в шейке матки, которые при отсутствии терапии могут переродиться в рак.
Мазок на цитологию рекомендуется сдавать для скринингового обследования в первый раз через три года после начала половой жизни. В России принято забирать мазки на цитологию в обязательном порядке у всех женщин во время планового осмотра, начиная с 21 года. Оптимально сдавать такой мазок каждый год во время профилактического осмотра вплоть до достижения 65 лет. Женщинам после 65 лет можно сдавать мазок на цитологию раз в 2 – 3 года, так как у них риск развития шейки матки снижается. Однако если в мазке будут обнаружены патологические изменения, то врач может назначить и более частую сдачу Пап-теста, например, раз в 3 – 6 месяцев, пока результат не станет нормальным.
Плановая сдача мазка на цитологию каждый год не означает, что женщина больна раком шейки матки. Просто этот мазок является скрининговым исследованием, наподобие флюорографии, которое нужно делать периодически для раннего выявления рака или предраковых изменений шейки матки, чтобы можно было провести максимально эффективное лечение на ранних стадиях, когда болезнь относительно легко победить. Обязательно должны сдавать мазок на цитологию, минимум, раз в год женщины и девушки, являющиеся носительницами вируса папилломы человека онкогенных типов (ВПЧ 16, 18, 31, 33, 45, 51, 52, 56, 58 или 59), так как у них риск развития шейки матки выше, чем в среднем по женской популяции.
Как еще называется мазок на цитологию?
Мазок на цитологию – это обиходное наиболее распространенное название исследования, которое также может обозначаться такими наименованиями как мазок на цитологию матки, мазок на онкоцитологию, цитологический мазок, цитология мазка из цервикального канала, мазок из цервикального канала, мазок по Папаниколау, анализ по Папаниколау, Пап-тест, Пап-мазок, Pap smear.Что показывает мазок на цитологию?
Главное назначение мазка на цитологию – выявление таких патологических изменений в клетках эпителия шейки матки, которые с течением времени могут привести к развитию злокачественной опухоли. Если же в мазке выявляются раковые клетки в большом количестве, то этот простой анализ позволяет на ранней стадии выявить опухоль и в кратчайшие сроки провести необходимое лечение. Помимо своего основного назначения мазок на цитологию позволяет также в общем оценивать состояние слизистой оболочки шейки матки и на основании этого выставлять предположительный диагноз, который потом подтверждается другими дополнительными методами обследования.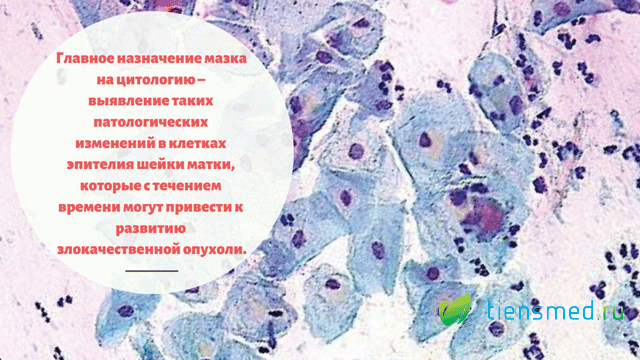
Таким образом, очевидно, что мазок на цитологию показывает состояние слизистой оболочки шейки матки, характер патологических изменений в ней и, соответственно, предположительный диагноз. В общем, мазок дает возможность «найти» раковые клетки и диагностировать рак на ранней стадии, выявить воспалительные процессы в тканях шейки матки, инфекции половых путей (грибковые, паразитарные и вирусные), а также оценить эффективность проводимой химиотерапии и лучевой терапии.
- Анализ крови на антитела – общие сведения
- Результат крови на антитела
- Где сдать (сделать) анализ крови на антитела?
- Сколько стоит анализ крови на антитела?
- Гуморальный иммунитет. Антитела в плазме крови – видео
- Пункция, анализ на антитела и онкомаркеры, серология, шкала EDSS при рассеянном склерозе – видео
- Симптомы полиомиелита. Лабораторная и дифференциальная диагностика полиомиелита. Антитела к вирусу – видео
- Анализы крови на антитела к инфекциям
- Анализ крови на антитела к кори
- Анализ крови на антитела к Хеликобактер
- Анализ крови на антитела ВИЧ
- Анализ крови на антитела к Трепонеме (Treponema pallidum)
- Анализ крови на антитела к лямблиям
- Анализ крови на антитела к туберкулезу
- Анализ крови на антитела к ветрянке
- Анализ крови антитела к цитомегаловирусу
- Анализ крови на антитела к герпесу
- Анализ крови на антитела к HCV
- Анализ крови на антитела hbsag
- Анализ крови на антитела к гельминтам
- Анализ крови на антитела к тиреопероксидазе (ТПО)
- Анализ крови на антитела к тиреоглобулину (АТ-ТГ)
- Анализ крови на антитела к ДНК
- Вирус Эпштейна-Барр: анализ на антитела (ИФА, серология), ПЦР. Положительный и отрицательный результат – видео
- Цитомегаловирус Igg и Igm. ИФА и ПЦР при цитомегаловирусе. Авидность к цитомегаловирусу – видео
- Анализ крови на антитела при беременности (анализ крови на резус-антитела)
- Резус-конфликт при беременности: как вырабатываются антитела против эритроцитов плода? Предупреждение резус-конфликта – видео
- Расшифровка анализа на ТОРЧ (TORCH) при беременности: антитела к токсоплазмозу, краснухе (R), цитомегаловирусу (С), герпесу (H) – видео
- Анализ крови на антитела детям
- Если обнаружены антитела в анализе крови?
- Моноклональные антитела и генная инженерия при лечении ревматоидного артрита – видео
Анализы крови на антитела к инфекциям
Ниже мы рассмотрим, что означают анализы крови на различные конкретные антитела.
Анализ крови на антитела к кори
В настоящее время может выполняться определение в крови антител к вирусу кори типов IgG и IgM.
Определение антител к вирусу кори типа IgM нужно для подтверждения острого или недавно перенесенного заболевания, если остаются сомнения в том, что у человека была именно корь (например, есть сомнения насчет скарлатины, краснухи, дающих похожую сыпь и симптоматику). В таких случаях бывает три результата анализа на антитела типа IgM к вирусу кори – отрицательный, положительный и сомнительный. Отрицательный результат значит, что человек не болел корью, либо перенес эту инфекцию более 2 – 3 месяцев назад. Положительный результат означает, что в настоящий момент человек болеет корью или перенес эту инфекцию менее 2 – 3 месяцев назад. Сомнительный результат неинформативен, и при его получении нужно повторно сдать анализ через 2 – 3 недели.
Определение антител к вирусу кори типа IgG проводится для выяснения того факта, имеется ли у человека иммунитет против этой инфекции, то есть был ли он в прошлом привит или переболел. Результат определения антител к вирусу кори типа IgG может быть отрицательным, положительным или сомнительным. Если результат отрицательный, то это означает, что человек никогда не болел корью и не был привит от этой инфекции. Если же результат положительный, то это означает, что человек в прошлом переболел корью или получил прививку от этого заболевания, и у него в организме имеется иммунитет, защищающий его от заражения корью. Сомнительный результат означает, что нельзя сказать ничего определенного о состоянии иммунитета против кори, и нужно сдать повторный анализ через 2 – 3 недели.
Подробнее о кори
Анализ крови на антитела к Хеликобактер
 В настоящее время определяют наличие в крови антител к Хеликобактер пилори трех типов – IgG, IgA и IgM. Анализ крови на антитела к Хеликобактер пилори делают для выяснения инфицированности данным микроорганизмом. Результат анализа на любой из трех типов антител может быть положительным, отрицательным и сомнительным. При положительном результате говорят о наличии Хеликобактер пилори в желудке. Отрицательный результат, соответственно, свидетельствует об отсутствии микроорганизма в желудке. А сомнительный результат означает, что никакого конкретного вывода о наличии или отсутствии Хеликобактер пилори сделать нельзя, и нужно просто пересдать анализ через 2 – 4 недели.
В настоящее время определяют наличие в крови антител к Хеликобактер пилори трех типов – IgG, IgA и IgM. Анализ крови на антитела к Хеликобактер пилори делают для выяснения инфицированности данным микроорганизмом. Результат анализа на любой из трех типов антител может быть положительным, отрицательным и сомнительным. При положительном результате говорят о наличии Хеликобактер пилори в желудке. Отрицательный результат, соответственно, свидетельствует об отсутствии микроорганизма в желудке. А сомнительный результат означает, что никакого конкретного вывода о наличии или отсутствии Хеликобактер пилори сделать нельзя, и нужно просто пересдать анализ через 2 – 4 недели.
- Общие сведения о допплерометрии
- Допплерометрия в различных отраслях медицины
- Допплерометрия при беременности (допплерометрия в акушерстве, допплерометрия плода, допплерометрия пуповины, допплерометрия венозного протока)
- Общие сведения о допплерометрии маточно-плацентарного кровотока
- Показания к допплерометрии при беременности
- На каком сроке делают допплерометрию?
- Показатели допплерометрии и их значение при беременности
- Нормы допплерометрии при беременности (нормы допплерометрии плода)
- Допплерометрия плода: нормы по неделям
- Расшифровка допплерометрии при беременности
- Как делают допплерометрию при беременности?
- Где сделать допплерометрию? Сколько стоит исследование?
- Какие продукты очищают сосуды – видео
- Способы очистки сосудов – видео
- Укрепляем сердце и чистим сосуды дома: незаменимые продукты и напитки – видео
- Как очистить сосуды – видео
- Аневризма артерии головного мозга - видео
- Допплерометрия в 3 триместре. УЗИ Доплера при беременности, расшифровка результатов – видео
- Рассчитать, какой срок беременности в неделях, и вычислить дату родов по последней менструации – видео
- Курение во время беременности на разных сроках: влияние на плод. Отказ от курения при беременности – видео
Допплерометрия при беременности (допплерометрия в акушерстве, допплерометрия плода, допплерометрия пуповины, допплерометрия венозного протока)
Допплерометрия в акушерской практике, которая проводится беременным женщинам для диагностики патологии плода, обусловленной сосудистыми нарушениями, в обиходе называется по-разному. Так, в настоящее время для обозначения такой допплерометрии при беременности используют термины "допплерометрия плода", "допплерометрия пуповины", "допплерометрия венозного протока". Все эти термины обозначают одно и то же исследование – допплерометрию маточно-плацентарного и фетоплацентарного кровотока при беременности для выявления патологии плода.
Общие сведения о допплерометрии маточно-плацентарного кровотока
Допплерометрия в акушерской практике проводится беременным женщинам с целью изучения маточно-плацентарного и фетоплацентарного кровотока, которые обеспечивают кровоснабжение плода. Если имеются нарушения в маточно-плацентарном или фетоплацентарном кровотоке, то плод страдает от дефицита кровоснабжения, что провоцирует задержку его развития, внутриутробную гипоксию, осложнения в родах и т.д.
Кровоснабжение плода осуществляется в рамках физиологической системы мать-плацента-плод, которая, в свою очередь, состоит из двух основных компонентов – маточно-плацентарного и фетоплацентарного кровотоков. Маточно-плацентарный кровоток представлен маточными артериями, которые приносят кровь к плаценте. А фетоплацентарный кровоток представлен сосудами плаценты, из которых кровь через пуповину поступает непосредственно к плоду. То есть между организмами матери и плода стоит плацента, через которую кровь, обогащенная кислородом и питательными веществами, поступает к плоду, и уходит обратно в кровоток матери, насыщенная углекислым газом и продуктами обмена веществ. Далее уже из организма матери эти вещества выделяются наружу ее органами – почками, печенью, легкими.
Допплерометрия позволяет оценивать параметры кровотока в сосудах матки, плаценты и у плода, которые формируют маточно-плацентарный и фетоплацентарный кровотоки, и на основании этого выявлять различные расстройства кровообращения в системе мать-плацента-плод. Благодаря допплерометрии в акушерской практике выявляются различные расстройства кровообращения у плода (например, пороки сердца, гипоксия и проч.), фетоплацентарная недостаточность и осложнения беременности. Регистрация параметров кровотока в сосудах у плода, в плаценте и маточных артериях направлена, главным образом, на выявление плацентарной недостаточности и обусловленной ею задержки развития плода.
 В данной статье речь пойдет о концентрации субстратов в крови, определяемых в ходе биохимического анализа крови. В частности, о норме, значении и расшифровке показателей жирового и углеводного обмена, а также белков крови.
В данной статье речь пойдет о концентрации субстратов в крови, определяемых в ходе биохимического анализа крови. В частности, о норме, значении и расшифровке показателей жирового и углеводного обмена, а также белков крови.Показатели жирового обмена
Общий холестерин
Один из важнейших показателей биохимического анализа крови - это холестерин. Холестерин представляет собой биологически активное соединение, которое входит в состав мембраны каждой клетки организма, а также может являться предшественником для синтеза желчных кислот и всех стероидных гормонов (альдостерона, кортизола, эстрогенов, андрогенов, прогестерона и др.). Вещество синтезируется, в основном, в печени, и небольшая часть в тонкой кишке и коже. Холестерин, попавший в организм с пищей, в кишечнике окисляется до желчных кислот и нейтральных жиров. Примерно 80 % холестерина синтезируется в организме, и только 20 % попадает с пищей.
В крови холестерин циркулирует в форме комплексов с белками, которые называются липопротеинами высокой плотности, липопротеинами низкой плотности и липопротеинами очень низкой плотности. Однако анализ под названием "общий холестерин" подразумевает определение концентрации в крови всех этих фракций, без разделения на те или иные конкретные комплексы.
Концентрация общего холестерина в крови отражает состояние жирового обмена, и поэтому анализ используется для выявления расстройств липидного обмена и риска развития атеросклероза и сердечно-сосудистых заболеваний.
Показаниями для определения концентрации общего холестерина в крови являются следующие состояния и заболевания:
- Оценка риска атеросклероза и связанных с ним заболеваний сердечно-сосудистой системы (ишемическая болезнь сердца, инфаркт миокарда, инсульт и др.);
- Оценка состояния жирового обмена;
- Диагностика заболеваний печени и почек (нефротический синдром и др.);
- Диагностика эндокринных заболеваний (сахарный диабет, гипотиреоз, гипертиреоз);
- Оценка эффективности терапии по снижению уровня липидов в крови;
- Комплексная оценка здоровья в рамках профилактических обследований.