- Рентгеновский метод диагностики. Виды рентгеновского исследования костей
- Показания и противопоказания рентгена костей скелета
- Подготовка к рентгену костей
- Методики рентгеновского исследования костей
- Что видно на рентгене костей скелета в норме? Как выглядят на рентгене отдельные кости? - (видео)
- Строение костей. Классификация костей скелета. Губчатое, компактное вещество, костный мозг на рентгене
- Рентгеноанатомия трубчатых костей (большая и малая берцовые, плечевые, бедренные кости)
- Рентгеноанатомия плоских костей. Рентген костей таза (подвздошная, седалищная, лобковая кость)
- Рентген костей предплечья. Лучевая кость, локтевая кость
- Рентгеноанатомия костей кисти
- Рентгеноанатомия костей стопы. Пяточная кость, таранная кость, кости плюсны
- Рентген костей черепа. Височная кость
- Заболевания костей, диагностируемые с помощью рентгена. Периостит. Остеомиелит
- Затенения и просветления в костях на рентгеновском снимке
- Основные признаки заболеваний костей на рентгеновском снимке
- Рентгенологическая картина изменения структуры кости. Остеопороз. Остеосклероз
- Разрушение кости. Остеолиз, остеодеструкция, остеонекроз
- Рентгеновская картина изменения контуров кости. Экзостозы костей
- Изменения контуров кости. Периостит. Изменения надкостницы кости на рентгене
- Острый и хронический остеомиелит. Рентгенологические признаки
- Травматические повреждения костей. Диагностика переломов с помощью рентгена
- Переломы костей. Прямые рентгенологические признаки переломов
- Косвенные рентгенологические признаки переломов костей
- Рентгенологическая диагностика неполных переломов
- Рентген сросшейся кости после перелома. Отклонения от нормального заживления кости после перелома
- Рентгенологические признаки переломов костей у детей (по типу «зеленой веточки»)
- Туберкулез кости. Рентгенологические признаки
- Диагностика опухолей и опухолеподобных заболеваний костей с помощью рентгена. Где можно сделать рентген костей?
- Рентгенодиагностика доброкачественных опухолей костей (остеома, хондрома, гемангиома)
- Рентгенологическая картина злокачественных опухолей костей (рак, метастазы, саркома)
- Рентгенодиагностика хондродисплазии костей
- Рентгенодиагностика фиброзной дисплазии костей
- Асептический некроз головки бедренной кости. Рентгенологическая картина
- Остеохондропатия пяточной кости (болезнь Хаглунда-Шинца)
- Где сделать рентген костей?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Что видно на рентгене костей скелета в норме? Как выглядят на рентгене отдельные кости?
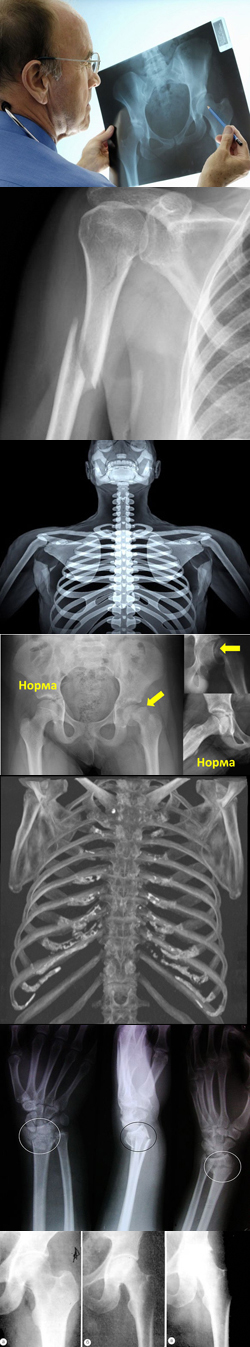
 Рентген костей позволяет изучить их форму, размеры и внутреннее строение. Анатомические особенности строения костей влияют на способы их исследования, а также на то, как они выглядят на снимке. Кости человека могут быть сгруппированы в несколько категорий согласно их внутренней структуре. Благодаря тому, что в скелете человека большое количество костей, для многих из них были придуманы особые рентгеновские укладки.
Рентген костей позволяет изучить их форму, размеры и внутреннее строение. Анатомические особенности строения костей влияют на способы их исследования, а также на то, как они выглядят на снимке. Кости человека могут быть сгруппированы в несколько категорий согласно их внутренней структуре. Благодаря тому, что в скелете человека большое количество костей, для многих из них были придуманы особые рентгеновские укладки.Знание того, как выглядят кости на рентгене в норме, помогает врачам установить диагноз заболевания костей по отличиям на рентгеновском снимке. В норме любые кости должны оставлять на рентгеновском снимке тень равномерной плотности с четкими ровными границами. Некоторые кости могут выглядеть несколько иначе из-за наличия воздухоносных полостей или наложения теней других костей.
Строение костей. Классификация костей скелета. Губчатое, компактное вещество, костный мозг на рентгене
Скелет человека включает более 200 костей. Из-за того, что в организме могут присутствовать небольшие добавочные кости размерами до 1 сантиметра, их количество может варьировать в широких пределах. Скелет необходим для опоры, движения и защиты внутренних органов. Кости проходят несколько этапов формирования, практически все из них на определенном этапе состояли из хряща. Лишь после окончания хрящевой стадии происходит окостенение и минерализация. Именно поэтому детские кости не обладают достаточной прочностью, а большинство переломов происходит в детском возрасте. Положение, форма и величина костей довольно точно отражаются на рентгеновских снимках.Все кости в организме человека принять делить на следующие группы:
- Трубчатые кости. Имеют форму вытянутой трубки, подразделяются на длинные (кости плеча, бедра, голени) и короткие кости (ключицы, фаланги, кости пясти и плюсны).
- Губчатые кости. Губчатые кости получили свое название благодаря внутренней структуре. К губчатым костям относятся ребра, позвонки, кости запястья и некоторые другие.
- Плоские кости. Обладают характерной плоской формой. Среди костей данной группы можно выделить череп, таз, лопатки.
- Смешанные кости. В эту группу входят кости, которые включают разнообразные отделы, характерные как для губчатых, так и для плоских костей. К смешанным костям относятся кости основания черепа.
Помимо костной ткани, в костях присутствуют различные ткани, обладающие меньшей плотностью. Так, внутри кости, между балками губчатого вещества находится костный мозг, в котором происходит образование клеток крови. В костях также находятся сосуды и нервы, которые также не обнаруживаются на рентгеновском снимке. Снаружи и внутри кости находится соединительнотканная оболочка, которая обеспечивает питание и регенерацию кости. В физиологических условиях данные образования также не дают рентгеновского изображения. Однако с помощью компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ) данные образования можно увидеть и исследовать.
Рентгеноанатомия трубчатых костей (большая и малая берцовые, плечевые, бедренные кости)
Трубчатые кости представляют собой цилиндрические кости, у которых длина преобладает над шириной. К типичным трубчатым костям относятся кости плеча, предплечья, бедра и голени. Трубчатые кости также встречаются в стопе, кисти, а также в фалангах пальцев. Большой объем в трубчатых костях занимает кроветворный костный мозг.- Диафиз. Представляет собой центральный отдел кости, внутри которого находится костномозговой канал. Вокруг него расположены пластинки компактной кости (остеоны), покрытые надкостницей снаружи и внутренней соединительнотканной оболочкой, которая носит название «эндост».
- Эпифиз. Является концевым отделом трубчатой кости, за счет которого происходит основной рост кости в длину. Между диафизом и эпифизом находится хрящевая пластинка, содержащая большое количество костеобразующих клеток. Эпифиз почти полностью заполнен красным костным мозгом. Наружная часть эпифиза имеет рельеф, соответствующий суставной поверхности прилегающих костей. Эпифиз является более широкой частью и имеет неправильную форму.
- Метафиз. Представляет собой переходный отдел между эпифизом и диафизом. Он прилегает к эпифизарной хрящевой пластинке и также участвует в росте кости. Метафиз несколько шире, чем диафиз, но уже, чем эпифиз. Из-за обильного кровоснабжения именно в метафизе чаще всего происходит размножение бактерий при остеомиелите. Граница между эпифизом, диафизом и метафизом на рентгеновском снимке является условной.
При исследовании бедренной кости выполняют несколько снимков для верхней и нижней частей. При исследовании верхнего эпифиза бедренной кости определяется ее головка и шейка. Вертлужная впадина тазовых костей на рентгеновских снимках выглядит как просветление, что дает ложное представление о линии перелома. В области диафиза на рентгеновском снимке хорошо видны трабекулы компактного вещества и полость, содержащую костный мозг. Для определения надколенника используются боковые снимки.
Рентгеноанатомия плоских костей. Рентген костей таза (подвздошная, седалищная, лобковая кость)
Плоские кости – кости скелета, чья площадь значительно больше толщины. Плоские кости, в первую очередь, служат для механической защиты внутренних органов. Плоские кости практически полностью состоят из губчатого вещества, в ячейках которого находится костный мозг. Снаружи плоские кости покрыты тонкими пластинками компактного вещества.К плоским костям относятся:
- кости черепа;
- грудина;
- лопатки;
- кости таза;
- ребра и некоторые другие кости.
Рентгенография таза проводится обычно только в одной задней проекции. Оценка расположения таза проводится относительно оси позвоночника. Так, линия, проведенная касательно подвздошных гребней справа и слева должна быть перпендикулярной вертикальной оси позвоночника. То же утверждение справедливо и относительно лини, соединяющей нижние точки седалищной кости.
У подвздошной кости на рентгене определяют тело, плоское крыло и суставную поверхность, контактирующую с бедренной костью. На верхней поверхности крыльев находится подвздошный гребень. С внутренней стороны подвздошные кости контактируют с крестцом, однако на рентгеновском снимке данное сочленение не обнаруживается. Лобковая и седалищная кости имеют тело и ветви, между которыми заключено запирательное отверстие.
Возрастным показателем для костей таза является так называемый Y-образный хрящ. Он расположен между концами ветвей седалищной и лобковой костей и симфизом лобковых костей. С возрастом он становится все ужи и в возрасте около 20 лет он практически полностью закрывается, не оставляя на рентгеновском снимке полоски просветления.
Рентген костей предплечья. Лучевая кость, локтевая кость
Рентген костей предплечья включает исследование лучевой и локтевой кости, а также двух смежных суставов – локтевого и лучезапястного. Исследование занимает не более 10 минут. Кости предплечья относятся к длинным трубчатым костям. Локтевая кость находится ближе к туловищу, а лучевая – кнаружи от нее. Тела обеих костей имеют трехгранную форму. Локтевая и лучевая кости имеют три поверхности и три края.Локтевая кость на рентгеновском снимке обладает утолщенным концом, расположенным у локтевого сустава. На этом конце локтевая кость имеет два отростка (локтевой и венечный) и вырезку, необходимые для сопоставления суставных поверхностей локтевого сустава. Нижний конец локтевой кости округлый, меньшего размера, имеет по своей окружности суставную поверхность.
Лучевая кость, в отличие от локтевой кости, имеет утолщение на нижнем (дистальном) конце. Лучевая кость имеет суставные поверхности, контактирующие с большим количеством костей кисти. Верхняя часть лучевой кости небольшая, имеет цилиндрическую форму.
На рентгеновском снимке диафизы костей предплечья практически параллельны друг другу. Окостенение костей предплечья начинается в нескольких точках, к 9 – 10 годам на рентгенограмме в области суставов обнаруживается большое число костных фрагментов, что дает ложное представление о переломах или вывихах. Полностью окостенение костей предплечья завершается к 20 годам.
Рентгеноанатомия костей кисти
Кости кисти делятся на кости запястья, пястные кости и фаланги пальцев. Рентгенологически можно обнаружить границы данных костей благодаря наличию суставных щелей между ними. Соединение между костями запястья и пясти являются более жесткими, в то время как фаланги пальцев – достаточно подвижные. Кости запястья расположены в 2 ряда, их количество равно 8. Они имеют неправильную форму и относятся к губчатым костям.На рентгене кости можно обнаружить следующие кости запястья:
- ладьевидная;
- полулунная;
- трехгранная;
- гороховидная;
- кость-трапеция;
- трапециевидная;
- головчатая;
- крючковидная.
Рентгеноанатомия костей стопы. Пяточная кость, таранная кость, кости плюсны
Стопа, по аналогии с кистью, состоит из предплюсны, плюсны и костей пальцев стопы. Предплюсна, как и запястье, состоит из губчатых костей, расположенных в два ряда. Сзади находятся две крупные кости – таранная и пяточная. В переднем отделе находится ладьевидная, кубовидная и три клиновидные кости. Для визуализации всех костей на рентгеновском снимке необходимо выполнять рентген стопы в нескольких проекциях.Таранная кость – одна из основных костей, формирующих голеностопный сустав. На ее верхней поверхности находится блок для сочленения с берцовыми костями голени. Пяточная кость имеет суставные поверхности для сочленения с таранной и кубовидной костью. Сзади у пяточной кости находится бугор, к которому крепится ахиллово сухожилие, подошвенные сухожилия. Данное образование обладает особой важностью и всегда исследуется при рентгене стопы.
Кости плюсны, по аналогии с костями пясти, являются короткими трубчатыми костями с одним эпифизом. Это значит, что рост костей запястья происходит только в одном направлении. Кости плюсны являются относительно прочными, они формируют свод стопы, который обнаруживается на рентгенограммах в боковой проекции. Кости пальцев стопы также трубчатые, однако отличаются малыми размерами, наличием утолщения дистального конца.
Существует большое количество точек окостенения в стопе. В период существования костных ядер их можно признать за отломки костей. Кроме того, существует вероятность наличия дополнительных, сверхкомплектных костей малого размера. Они носят название сесамовидных и отражают эволюционные особенности развития организма. Знание анатомических особенностей позволяет врачам безошибочно ставить диагноз по рентгеновским снимкам.
Рентген костей черепа. Височная кость
Череп представляет собой часть скелета с очень важными функциями. Он необходим для защиты мозга, для приема пищи, дыхания, выражения эмоций, адекватной работы органов чувств. Череп условно делится на мозговой скелет и лицевой скелет, в зависимости от расположения костей и выполняемой функции. Исследование костей черепа с помощью рентгена обычно включает не все, а лишь некоторые из его частей, так как наложение костей черепа друг на друга на плоскостном снимке мешает их изучению. Сегодня обычный рентген уступил компьютерной томографии черепа, поскольку с помощью томографии стало возможным выполнить трехмерную реконструкцию костей черепа.Череп состоит из более 20 костей. Большинство из них относится к плоским костям. Кости соединяются между собой жесткими соединениями – плоскими швами. В голове присутствует лишь один сустав – височно-нижнечелюстной, который позволяет опускать и поднимать нижнюю челюсть во время приема пищи или разговора.
Лицевой скелет оценивается на рентгеновских снимках, выполненных в прямой проекции. По снимку оценивается состояние кортикальной пластинки костей, швов, соединяющих кости, воздухоносных пазух (синусов). Переломы костей лицевого скелета имеют три уровня (верхний, средний и нижний). Для исследования костей носа применяется боковая рентгеновская проекция.
Мозговой череп состоит из парных и непарных костей. К непарным костям относятся затылочная, лобная, клиновидная, решетчатая кости. К парным костям относятся височная и теменная кость. Височная кость имеет сложное строение, является смешанной костью, поскольку включает губчатую и плоскую часть. Для исследования височной кости используются различные проекции (косая, поперечная, осевая), которые позволяют увидеть определенные анатомические образования, необходимые в той или иной клинической ситуации.
Заболевания костей, диагностируемые с помощью рентгена. Периостит. Остеомиелит
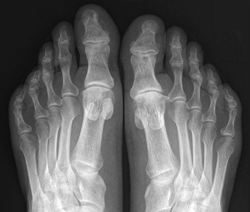
 Большинство патологических образований костей описывается ограниченным списком рентгенологических симптомов. В то же время, количество заболеваний костной системы является очень обширным. Искусство врача-рентгенолога заключается в том, чтобы правильно сопоставить рентгенологические симптомы и клиническую картину заболевания. Итогом данного анализа является постановка правильного диагноза.
Большинство патологических образований костей описывается ограниченным списком рентгенологических симптомов. В то же время, количество заболеваний костной системы является очень обширным. Искусство врача-рентгенолога заключается в том, чтобы правильно сопоставить рентгенологические симптомы и клиническую картину заболевания. Итогом данного анализа является постановка правильного диагноза.Периостит и остеомиелит относятся к воспалительным заболеваниям костей. Несмотря на то, что кости обычно хорошо защищены покровом мягких тканей, иногда патогенная микрофлора добирается до костей. Такой воспалительный процесс протекает довольно тяжело. Диагностика, а также контроль лечения данных заболеваний проводится с помощью рентгеновских методов.
Затенения и просветления в костях на рентгеновском снимке
Рентгеновский снимок представляет собой сочетание зон с различной плотностью, которая влияет на проницаемость рентгеновских лучей. В норме кости являются плотными и хорошо задерживают рентгеновские лучи. Из-за этого на рентгеновском снимке они приобретают яркий белый оттенок. Однако при различных патологических процессах плотность кости изменяется, на снимке появляются аномальные участки (затенения и просветления).На рентгене костей выделяют патологические образования двух типов:
- Затенения. Представляют собой участки повышенной плотности, отличаются белым оттенком повышенной яркости. Затенения кости могут быть ограниченными или диффузными. Затенения встречаются при остеосклерозе, некоторых доброкачественных опухолях (остеома), вколоченных переломах трубчатых костей или позвонков.
- Просветления. В данных участках плотность кости снижена, а на рентгеновском снимке они выглядят как участки более темного цвета, от светло-серого до черного. Просветления соответствуют линиям переломов, участкам остеопороза, воспалительного или опухолевого разрушения кости.
Основные признаки заболеваний костей на рентгеновском снимке
Рентген является универсальным методом диагностики состояния опорно-двигательной системы. Список патологических явлений, встречающихся при рентгенодиагностике, является ограниченным. Для удобства все изменения костей скелета, которые можно обнаружить на рентгеновском снимке, сгруппированы в определенные категории. Ими пользуются врачи-рентгенологи при описании рентгеновских снимков.Выделяют следующие группы рентгенологических признаков заболеваний костей:
- Изменение формы и величины костей. Кости на рентгеновском снимке могут обладать неправильной формой (искривление, удлинение или уплощение) или аномальными размерами (гиперостоз, уменьшение костей).
- Изменение числа костей. Данные аномалии включают врожденное увеличенное или уменьшенное количество костей, а также отсутствие костей или их частей вследствие травмы.
- Количественные изменения костной структуры. Включают увеличение или уменьшение содержания минеральных и органических веществ в костях (остеопороз, остеосклероз). В данную группу также относятся различные переломы костей.
- Качественные изменения костной структуры. В эту группу входят различные опухолевые процессы, кисты, новообразования, воспалительные очаги в костной ткани.
- Изменения поверхности кости. Данная группа включает эрозии, дефекты кортикальной пластинки кости, покрывающей кость снаружи.
Рентгенологическая картина изменения структуры кости. Остеопороз. Остеосклероз
Костная ткань находится в состоянии постоянной перестройки. Она вызвана необходимостью адаптации под статические и динамические нагрузки, оказываемые на скелет во время работы или движения. В результате этого постоянно происходит рассасывание старых костных балок и образование новых в местах наибольшей передачи сил. Однако изменения структуры кости могут приобретать и патологический характер.К патологическим изменениям структуры кости относят:
- остеопороз;
- остеосклероз;
- остеолиз;
- деструкция кости;
- остеонекроз и секвестрация.
Признаки остеопороза на рентгенологических снимках:
- повышение общей прозрачности кости;
- истончение кортикального слоя;
- расширение костномозгового канала;
- подчеркнутость кортикального слоя;
- крупные ячейки и петли в губчатом веществе.
Совершенно противоположным данному заболеванию является остеосклероз. При остеосклерозе происходит увеличение количества костных балок в единице кости. Из-за этого губчатая кость постепенно превращается в компактную. В то же время, при остеосклерозе в костях находится меньшее количество сосудов, из-за чего в определенной степени снижено кровообращение.
Рентгенологически различают два вида остеосклероза:
- диффузный (равномерный);
- очаговый.
Разрушение кости. Остеолиз, остеодеструкция, остеонекроз
Разрушение кости может происходить по разным причинам. В зависимости от того, что легло в основу данного явления, врачи выделяют различные формы разрушения кости. От этого очень сильно зависит как рентгенологическая картина, так и тактика лечения. Не во всех случаях разрушение кости является обратимым.Рентгенологически выделяют следующие формы разрушения кости:
- Остеолиз. Представляет собой рассасывание костной ткани с образованием на ее месте рубцовой соединительной ткани. Остеолиз наблюдается в концевых фалангах пальцев и в суставных концах костей. Данное явление наступает в результате поражения сосудов и нервов, при обморожениях и ожогах. Рентгенологически проявляется полным отсутствием краевой кортикальной пластинки и нечетким, резким краевым дефектом. При остеолизе восстановление костной ткани невозможно.
- Деструкция. При деструкции кости происходит замещение кости грануляциями, гноем (при воспалительном процессе) или опухолью. При деструкции кости дефект имеет ограниченные размеры, как правило, округлую форму. Кортикальная пластинка может быть сохранена. Воспалительная деструкция всегда имеет вид просветления, в то время как опухоль может обладать различной плотностью как выше, так и ниже плотности кости. Данный вид разрушения кости является обратимым.
- Остеонекроз. Данное явление представляет собой омертвение участка кости. На рентгене такой участок кажется более плотным, чем окружающая его кость, поскольку на границе пораженного участка прерываются костные балки. Участок остеонекроза может рассасываться с образованием полости, замещаться новой костной тканью или отторгаться через свищевые ходы (с образованием секвестра).
Рентгеновская картина изменения контуров кости. Экзостозы костей
Экзостозы кости представляют собой костные или хрящевые разрастания неопухолевого происхождения на поверхности кости. Экзостозы образуются вследствие воспаления, хронической травмы, инфекционных заболеваний, аномалий надкостницы. Считается, что экзостоз изначально образуется из хрящевой ткани, после чего минерализуется и превращается в костную ткань.Экзостозы могут располагаться внутри капсулы сустава, в области прикрепления мышц, связок. Экзостозы также могут располагаться на поверхности кости и вызывать ее деформацию. В случае если экзостоз имеет шиповидную форму, он может причинять неприятные ощущения из-за ущемления мягких тканей. Экзостозы также бывают округлых или овальных форм.
Диагностика экзостозов осуществляется с помощью рентгена. Экзостозы оставляют тень характерной формы на поверхности кости. В любом случае необходимо определить причину образования экзостозов и попытаться ее устранить. Экзостозы могут являться симптомом различных заболеваний, например, остеохондроза.
Экзостозы могут быть удалены хирургическим путем, в том случае, если они причиняют дискомфорт, ограничивают движение или вызывают боль. Экзостозы могут сдавливать сосуды и нервы. Однако в большинстве случаев экзостозы не требуют лечения. Определение показаний к операции проводится только на основании рентгеновского метода.
Изменения контуров кости. Периостит. Изменения надкостницы кости на рентгене
Периостит представляет собой реакцию надкостницы кости на воспалительный или адаптационный процесс. Надкостница – соединительнотканное образование, которое содержит большое количество клеточных элементов кости и играющая большую роль в росте и заживлении костных дефектов. В норме надкостница не оставляет на рентгеновских снимках теневого изображения. Она становится видимой только при обызвествлении или костной трансформации.Периостит может происходить вследствие следующих причин:
- травмы (переломы, трещины, вывихи);
- инфекционно-воспалительные процессы (остеомиелит);
- интоксикации;
- адаптационные процессы (повышенные нагрузки приводят к ее утолщению).
Контуры периостальных наслоений могут быть четкими или неровными, прерывистыми. Ровные контуры характерны для медленно протекающего процесса, а при волнообразном течении заболевания они становятся зубчатыми, бахромчатыми. Периостальные изменения обычно находятся вблизи очага воспаления или опухоли. Обычно их можно обнаружить у диафиза трубчатых костей.
Периостит обычно поражает лишь одну кость, однако некоторые системные заболевания характеризуются распространением периостита на несколько костей. Это справедливо в отношении рахита, сифилиса, профессиональных интоксикаций, заболеваниях кроветворной системы (костного мозга).
Острый и хронический остеомиелит. Рентгенологические признаки
Остеомиелит – заболевание, которое характеризуется разрушением кости из-за размножения гноеродных бактерий. Острый остеомиелит обычно развивается в подростковом и молодом возрасте, из-за особенностей кровоснабжения костей. Острый остеомиелит развивается в метафизах трубчатых костей, впоследствии переходит на их диафизы. Хронический остеомиелит наступает в связи с инфицированием костной раны, из-за интоксикаций и системных инфекций.В начальной стадии заболевания (первые 2 – 3 недели) рентгенологическая картина остеомиелита характеризуется следующими признаками:
- мелкие участки деструкции кости (кость напоминает рисунок ткани, изъеденной молью);
- линейный периостит в области очага воспаления.
- неровные участки деструкции костной ткани (размерами до 1 см, редко - больше);
- слоистый периостит вокруг очага остеомиелита;
- склероз костной ткани вокруг очагов костной деструкции;
- наличие секвестров (на рентгене выглядят как рентгеноплотные участки внутри очагов разрежения костной ткани).
Секвестр – это костная ткань, которая подверглась некрозу. Секвестры полностью теряют жизнеспособность, для того чтобы избавиться от них, организм создает свищевые ходы, через которые выделяется гной и содержимое секвестра. Рентгеновский снимок, как и компьютерная томография (КТ), помогают в их обнаружении. Иногда выполняется рентген костей с контрастным веществом с целью проследить ход свищей. Лечение хронического остеомиелита невозможно без удаления всех секвестров, а также закрытия свищей.
Травматические повреждения костей. Диагностика переломов с помощью рентгена
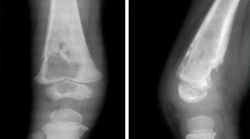
 Травмы костей являются самой частой причиной выполнения рентгена. Диагностика переломов, трещин и вывихов очень легко осуществима после выполнения обычного рентгеновского снимка. Рентгеновский снимок при переломах выполняется в срочном порядке. Проведение рентгена также выполняется после завершения некоторых этапов лечения переломов, что связано с необходимостью контроля над правильным сращением костных отломков.
Травмы костей являются самой частой причиной выполнения рентгена. Диагностика переломов, трещин и вывихов очень легко осуществима после выполнения обычного рентгеновского снимка. Рентгеновский снимок при переломах выполняется в срочном порядке. Проведение рентгена также выполняется после завершения некоторых этапов лечения переломов, что связано с необходимостью контроля над правильным сращением костных отломков.Переломы костей. Прямые рентгенологические признаки переломов
Переломы костей – самое распространенное травматическое повреждение скелета. Переломы бывают различных видов. В зависимости от наличия контакта с внешней средой переломы делятся на открытые и закрытые. По степени повреждения переломы могут быть полными и частичными (неполными). При полном переломе происходит нарушение целости кости на всем ее протяжении, при неполном переломе повреждается лишь часть кости.Прямыми признаками перелома являются наличие линии перелома и смещение отломков. Линия перелома на рентгеновском снимке представляет собой полосу просветления, которая может иметь различную протяженность, форму и направление. Линия перелома в большой степени зависит от того, каким образом было получено повреждение, а также от вектора сил, вызвавшего данную травму.
Линия перелома на рентгеновском снимке может иметь следующее расположение:
- поперечное;
- продольное;
- косое;
- V-образное;
- Т-образное;
- множественные линии перелома (при большом количестве костных отломков).
На рентгеновских снимках определяется смещение отломков в 4 направлениях:
- По ширине. Смещение по ширине измеряется относительно толщины исходной кости, например, смещение на треть или половину поперечника кости.
- По длине. Смещение по длине может происходить как с расхождением отломков, так и их сближением и вклиниванием друг в друга. Смещение по длине измеряется в сантиметрах.
- Под углом. Измеряется в градусах относительно нормальной оси кости. Также при описании рентгеновского снимка указывается сторона, в которую открыт угол.
- Ротационное. Иногда при переломе происходит полный поворот отломка. Исходя из анатомических ориентиров, указывают направление поворота данного отломка.
Косвенные рентгенологические признаки переломов костей
В некоторых случаях переломы на рентгеновском снимке не оставляют прямых рентгенологических признаков (линии перелома и смещенных отломков). Это характерно для переломов, при которых на отломок не действуют дополнительные силы, которые могли бы его сместить. В таких случаях обращают внимание на косвенные рентгенологические признаки переломов.Выделяют следующие косвенные рентгенологические признаки переломов:
- Изменение кости и надкостницы. На рентгене может присутствовать изменение формы кости, локальные изменения поверхности кости и надкостницы. Они могут быть различной формы (вдавление, ступенька, козырек и другие признаки).
- Изменение зоны между метафизом и эпифизом. Зона между метафизом и эпифизом является ростковой зоной и в норме выглядит как зона просветления. При травмах симметричность данной области нарушается.
- Затенение полостей воздухоносных полостей. Кости черепа имеют полости, в норме заполненные воздухом (синусы). При травмах происходит разрыв сосудов и полости заполняются кровью, что оставляет на рентгеновском снимке зоны затенения.
- Изменение суставов. При переломах в области суставов расширяется суставная щель, при наличии выпота в ней может обнаруживаться затенение.
- Изменение мягких тканей. Рентген отображает контуры мягких тканей. При переломах происходит увеличение мягких тканей в объеме по причине воспалительного отека.
Рентгенологическая диагностика неполных переломов
Неполные переломы представляют собой частичное нарушение целостности кости. Такие переломы могут наступать при сильных ушибах, однако часто остаются незамеченными даже для самого пострадавшего. Опасность неполных переломов заключается в том, что ресурс прочности кости в течение как минимум трех недель после такой травмы заметно снижен. Тщательная рентгеновская диагностика при травмах и ушибах способна обнаружить такие повреждения.К неполным переломам относятся следующие виды повреждений:
- трещина кости;
- надлом кости;
- дырчатый или краевой дефект.
Надлом кости и краевой кости диагностируются несколько проще. Такие дефекты достоверно определяются на рентгеновском снимке. Лечение повреждений такого типа не требует обязательной иммобилизации. Около 30 дней требуется организму для, того чтобы полностью восстановиться от неполного перелома.
Рентген сросшейся кости после перелома. Отклонения от нормального заживления кости после перелома
Кость является тканью, способной к регенерации. Однако восстановление кости требует гораздо большего времени, чем восстановление мягких тканей. Лечение переломов требует непрерывного рентгенологического контроля. Это связано с тем, что неправильное заживление переломов может привести к серьезным нарушениям опорной функции.Через неделю после перелома на рентгене можно обнаружить некоторое расширение щели перелома. Это связано с тем, что поврежденные костные балки на границе отломков подвергаются резорбции. К концу третьей недели вокруг линии перелома появляются костные мостики, которые соединяют отломки между собой. Они не обладают достаточной минерализацией, их плотность на рентгене уступает плотности твердых тканей.
К 40-му дню на месте перелома образуется костная мозоль. Она представляет собой гиперостоз, то есть избыточную регенерацию. По степени минерализации она лишь незначительно уступает здоровой костной ткани. Это выражается в высокой плотности костной мозоли на рентгеновском снимке. В дальнейшем происходит перестройка костной ткани, полностью восстанавливается ее форма и структура.
Рентгенологически могут быть выявлены следующие отклонения от нормального заживления перелома:
- Замедление образования костной мозоли. Иногда из-за системных нарушений, преклонного возраста скорость регенерации снижается. В таких случаях необходимо сохранять иммобилизацию отломков вплоть до образования необходимой костной мозоли.
- Неправильное положение отломков. Рентгенологически проверяется положение отломков после проведенного лечения. Если гипс был снят раньше времени, то может произойти смещение отломков. Если сращение кости будет достигнуто при неправильном положении отломков, то в будущем кость будет менее устойчива к нагрузкам, а некоторые функции, возможно, будут ограничены.
- Образование ложных суставов. Ложные суставы образуются при широкой линии перелома и большом смещении отломков. Они характеризуются формированием суставных поверхностей на концах отломков. Рентгенологически данная аномалия характеризуется контрастной тенью кортикальной пластинки по краям отломков, а также выявлением соединительной ткани умеренной плотности между отломками.
- Анкилоз. Анкилоз представляет собой сращение суставных костей различных костей при внутрисуставных переломах. На рентгенограммах отсутствует просветление в области суставной щели.
- Посттравматический остеомиелит. Характеризуется неровностью, снижением рентгеновской плотности контура отломков. При остеомиелите не происходит образование костной мозоли из-за продолжающегося воспаления.
Рентгенологические признаки переломов костей у детей (по типу «зеленой веточки»)
Переломы у детей отличаются от тех, которые наблюдаются у взрослых. Костная ткань у детей содержит меньше минералов, является более гибкой и эластичной. В то же время, кости детей являются хрупкими, из-за чего большинство переломов приходится в основном на детский возраст. Надкостница, покрывающая кости, у детей содержит много сосудов и является более прочной и толстой.Переломы у детей часто проходят по типу «зеленой веточки» (так называемый поднадкостничный перелом). Это означает, что при травме надкостница сохраняет свою целостность, а в кости образуются линии перелома. Такие переломы характерны в основном для длинных трубчатых костей. При переломах по типу «зеленой веточки» боль, отек отсутствуют, а ребенок вполне может использовать поврежденную конечность. Иногда при таком переломе можно заметить незначительное нарушение симметрии конечностей, напоминающее вывих.
Диагностика и лечение таких переломов является очень важным, поскольку при таких переломах может повреждаться хрящевая пластинка кости, отвечающая за ее рост. Если поднадкостничные переломы не лечить, то поврежденная конечность может отставать в развитии. Для того чтобы этого избежать, достаточно вовремя восстановить правильное положение отломков и провести иммобилизацию конечности.
Туберкулез кости. Рентгенологические признаки
Туберкулез кости представляет собой довольно редкое заболевание. Оно относится к вторичным проявлениям туберкулезного процесса. Сначала микобактерия туберкулеза попадает в легкие, после чего с током крови попадает в различные отделы организма, в том числе и кости. Поражение костей туберкулезом встречается в основном в молодом возрасте. Это объясняется особым строением сосудов в метафизах длинных трубчатых костей и позвонках.Туберкулез кости проявляется образованием туберкулезной гранулемы в костном мозге, которая при своем росте разрушает костные балки. В дальнейшем образуется полость (каверна) в области метафиза кости. Воспаление очень часто распространяется и на суставы. Туберкулез кости обнаруживается на поздних стадиях, так как редко вызывает какие-либо симптомы или негативные проявления.
Туберкулез кости характеризуется следующими рентгенологическими признаками:
- одиночный участок просветления с неровными контурами в области метафиза длинных трубчатых костей;
- размеры очага постепенно увеличиваются (на стадии каверны обладают размером от 3 см и более);
- в каверне могут наблюдаться секвестры;
- реакция надкостницы и мягких тканей отсутствует.
Диагностика опухолей и опухолеподобных заболеваний костей с помощью рентгена. Где можно сделать рентген костей?
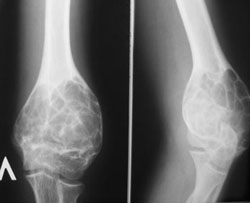 Механизм образования опухолей костей до конца не изучен. Определенную роль в этом играют врожденные факторы и факторы внешней среды. Рентген играет решающую роль в обнаружении данных опухолей. К сожалению, возможностей обычного рентгена недостаточно для точного определения типа опухоли и ее прогноза. В диагностике опухолевых процессов костей главную роль играет КТ и МРТ. Данные исследования позволяют точно установить размеры, локализацию опухолей, наличие метастазов.
Механизм образования опухолей костей до конца не изучен. Определенную роль в этом играют врожденные факторы и факторы внешней среды. Рентген играет решающую роль в обнаружении данных опухолей. К сожалению, возможностей обычного рентгена недостаточно для точного определения типа опухоли и ее прогноза. В диагностике опухолевых процессов костей главную роль играет КТ и МРТ. Данные исследования позволяют точно установить размеры, локализацию опухолей, наличие метастазов.Рентгенодиагностика доброкачественных опухолей костей (остеома, хондрома, гемангиома)
Рентгеновские методы играют наиболее важную роль в определении опухолей костной ткани. Опухоли костей делятся на доброкачественные и злокачественные. К доброкачественным опухолям относятся новообразования с медленным ростом, характеризующиеся отсутствием разрушения здоровых соседних тканей. Доброкачественные опухоли не образуют метастазы и в целом являются довольно безвредными.Рентгенологически различают следующие виды доброкачественных опухолей:
- Остеома. Данная опухоль растет из костной ткани. Она может состоять как из компактной, так и из губчатой ткани. Остеома обычно расположена в наружных отделах костей и покрыта надкостницей. На рентгенограмме остеома выглядит как округлая тень с широким основанием и ровным контуром. Остеома имеет костную структуру, в ней можно обнаружить костные балки, есть костномозговые пространства. Остеома при больших размерах приводит к деформации кости.
- Хондрома. Такой вид опухоли состоит из хрящевой ткани. Хондрома чаще всего растет внутрь кости, поэтому она может приводить к деформации кости в виде вздутия. Хондрома обычно локализуется в коротких трубчатых костях кистей или стоп. На рентгене объем опухоли выглядит как просветление с небольшими тенями, соответствующими включениям кальция.
- Остеохондрома. Данная опухоль состоит одновременно из костной и хрящевой ткани. Остеохондрома растет кнаружи от кости в виде «цветной капусты», соединена с костью тонкой ножкой. На рентгене остеохондрома имеет смешанные признаки, которые характерны как для остеомы, так и для хондромы.
- Гемангиома. Гемангиома происходит из сосудистой ткани. Из всех костей скелета гемангиома чаще всего расположена в теле позвонков. Гемангиома представляет собой просветление, через которое проходит несколько грубых, толстых костных балок. От окружающей ткани опухоль отделяется полоской затенения.
- Остеобластокластома. Данная опухоль имеет некоторые признаки злокачественных опухолей. Она увеличивается относительно быстро и может становиться злокачественной. В трубчатых костях данная опухоль располагается в эпифизах, при этом она приводит к закрытию просвета костномозгового канала. Остеобластокластома также может располагаться в плоских костях и в позвонках. Эта доброкачественная опухоль имеет яйцевидную форму и ровные контуры.
Рентгенологическая картина злокачественных опухолей костей (рак, метастазы, саркома)
Злокачественные опухоли характеризуются быстрым ростом, замещением здоровых тканей, отсутствие четких границ, созданием метастазов. Злокачественные опухоли приводят к воспалительной реакции надкостницы (периоститу). Первичные злокачественные опухоли кости встречаются в основном в молодом возрасте. С другой стороны, в костях могут развиваться метастазы злокачественных опухолей других локализаций (например, рака молочной железы или рака предстательной железы). Наиболее часто из злокачественных опухолей костей встречается остеогенная саркома.Рентгенологически саркома проявляется следующими признаками:
- расположение в метафизе и диафизе длинных трубчатых костей;
- реакция надкостницы в виде бахромчатого периостита (козырек, шипы);
- очаг разрушения кости (просветление) веретенообразной формы;
- иногда остеосаркома проявляется в виде интенсивного затенения, поскольку содержит клетки, формирующие кость (остеобласты).
В диагностике злокачественных костей особую роль играет компьютерная и магнитно-резонансная томография. С помощью сцинтиграфии можно обнаружить признаки злокачественной опухоли задолго до деструкции кости, которую видно на рентгеновском снимке. Сцинтиграфия основана на накоплении фосфорных соединений (радионуклидов) в области мутантных клеток, которые в будущем формируют опухоль.
Рентгенодиагностика хондродисплазии костей
Хондродисплазия – группа наследственных заболеваний, связанная с нарушением образования хрящей в организме. Как известно, развитие практически всех костей скелета проходит через хрящевую стадию. Данное заболевание может иметь как врожденное проявление, так и обнаруживаться только после рождения ребенка, по достижению им семилетнего возраста. В этом случае нарушается развитие ростковых хрящевых зон в области эпифиза.Хондродисплазия может протекать как с избыточным, так и с уменьшенным образованием хрящевой ткани. При уменьшенном образовании хряща происходит недоразвитие костей и наблюдается карликовость, низкий рост, короткие конечности. Гораздо чаще наблюдается увеличенное образование хрящевой ткани. При этом оно может быть как симметричным справа и слева, так и асимметричным.
Хондродисплазия может приводить к удлинению конечности, разрастаниям в виде валиков по ходу швов черепа, нарушению подвижности в измененных суставах. При других формах хондродисплазии кости сохраняют нормальную длину, но в области эпифизов наблюдаются хрящевые экзостозы, которые серьезно деформируют внешний вид человека.
Рентгенологическое исследование вносит ясность в диагноз при хондродисплазии, поскольку позволяет отличить данное заболевание от злокачественных и доброкачественных опухолей. При хондродисплазии зона растущего хряща в области метафизов всегда расширена, суставные поверхности обладают неровными бахромчатыми контурами, в области эпифизов обнаруживаются многочисленные экзостозы, по плотности соответствующие хрящевой ткани. Количество экзостозов при хондродисплазии может доходить до нескольких сотен.
Рентгенодиагностика фиброзной дисплазии костей
Фиброзная дисплазия – врожденное системное поражение костей, которое обусловлено неправильным развитием эмбриональной костной ткани. В результате часть кости заменяется соединительной тканью с небольшим включением костных трабекул. Фиброзная дисплазия может поражать любую кость, чаще данное заболевание затрагивает длинные трубчатые кости нижних конечностей.Существуют различные формы фиброзной дисплазии:
- Внутрикостная. Внутрикостная форма характеризуется ограниченным очагом соединительной ткани внутри кости, которая сохраняет свою анатомическую форму и размеры.
- Тотальное поражение кости. В случае массивного замещения костной ткани наблюдается деформация кости, повышен риск патологических переломов.
- Опухолевая форма. Очаги фиброзной ткани достигают значительных размеров, распространяются за пределы кости и приводят к эстетическим нарушениям.
- Обызвествленная фиброма. Данная форма встречается редко, характеризуется высоким содержанием минеральных веществ в очаге фиброзной дисплазии.
- хорошо очерченное овальное просветление внутри костной структуры;
- размеры очага чаще всего составляют 1 – 2 см, иногда несколько очагов сливаются в один более крупный;
- структура просветления может быть неоднородной из-за включения костных балок и очагов минерализации.
Асептический некроз головки бедренной кости. Рентгенологическая картина
Асептический некроз наступает в результате перегрузки определенной части скелета. Поражение головки бедренной кости встречается наиболее часто. Данное заболевание часто встречается у детей, оно также носит название болезни Легга-Кальве-Пертеса. Точные причины данного заболевания не установлены, среди возможных причин указывается травма, чрезмерная нагрузка, ослабленный иммунитет вследствие инфекционных заболеваний.Для данного заболевания очень важна ранняя диагностика. Дети жалуются на боли в суставе и небольшое ограничение подвижности. В этом периоде диагностику можно провести только с помощью компьютерной томографии. На томографии обнаруживается некроз, который начинается в области хряща, покрывающие суставные поверхности бедренной кости.
Позднее происходит поражение кости, в результате чего появляются признаки заболевания на рентгеновском снимке. Пораженный участок имеет более высокую плотность. В нем происходит разрушение и уплотнение костных балок, из-за чего эпифиз теряет свою форму и становится неровным. Если данное явление было обнаружено поздно, то деформация эпифиза бедренной кости становится необратимой.
У взрослых некроз головки бедренной кости происходит несколько по-другому. У взрослых поражается верхняя часть эпифиза, на которую приходится наибольшее давление. Некроз головки бедренной кости у взрослых сочетается с изменением тазобедренного сустава и практически всегда приводит к артрозу. На рентгенограмме в полости сустава можно увидеть остатки разрушенного хряща.
Остеохондропатия пяточной кости (болезнь Хаглунда-Шинца)
Болезнь Хаглунда-Шинца – заболевание, поражающее пяточную кость. Эта болезнь приводит к асептическому некрозу бугра пяточной кости. Заболевание чаще всего встречается у детей, причины данной патологии точно не установлены. Считается, что частые травмы пятки, высокие механические нагрузки, особенно у детей, активно занимающихся спортом, могут привести к данному поражению.Болезнь Шинца характеризуется следующими стадиями:
- Асептический некроз. В результате травмы образуется очаг некроза, который на рентгенограмме характеризуется повышенной плотностью.
- Вдавленный перелом. С течением времени по краю пораженной области образуется зона просветления - линия перелома. В этом месте костные балки рассасываются, а область некроза выглядит как затенение с повышенной плотностью.
- Разделение зоны некроза на фрагменты. Постепенно зона некроза делится на части и медленно рассасывается (удаляется из организма).
- Остеолиз пораженных тканей. Рассасывание пораженной кости происходит очень медленно, однако этот процесс необходим для восстановления нормальной кости.
- Восстановление. Через некоторое время форма кости частично восстанавливается, на рентгенограмме она выглядит как зона с пониженной минерализацией. Однако постепенно данная область приобретает все черты здоровой кости.
Где сделать рентген костей?
Рентген опорно-двигательной системы является наиболее распространенным методом лучевой диагностики. Самый первый рентген в медицине был выполнен для исследования костей руки. На сегодняшний день рентген выполняется ежедневно при травмах, ушибах, вывихах костей, при воспалениях и болях в суставах. Рентген сегодня стал широко используемым методом и хорошо известен каждому.Вопрос о том, где можно выполнить рентгенографию костей не является острым, поскольку его можно сделать в любой поликлинике по месту жительства. В каждом городе сегодня можно найти большое количество рентгеновских установок, каждая из которых подходит для исследования костей. Хорошим рентгеновским оборудованием обладают диагностические центры и частные клиники. Сегодня рентген можно выполнить за считанные минуты при необходимости. В случае травмы или ограничения передвижения можно обратиться в больницу скорой помощи, причем необходимая диагностика и лечение будут оказаны в самое кратчайшее время.
В случае необходимости рентгеновское исследование можно выполнить на дому, поскольку существуют мобильные рентгеновские установки. Данная услуга предоставляется в основном некоторыми частными медицинскими учреждениями. С другой стороны, рентген костей является стандартным исследованием, которое также можно выполнить и по полису обязательного медицинского страхования.