Гормоны
-
 Анализ крови на гормоны щитовидк
Анализы на гормоны щитовидной железы представляют собой лабораторные тесты, в ходе которых определяется...
Анализ крови на гормоны щитовидк
Анализы на гормоны щитовидной железы представляют собой лабораторные тесты, в ходе которых определяется...
-
 Анализ крови на гормоны щитовидн
В ходе анализа на гормоны щитовидной железы определяется целый ряд ее гормонов и других показателей....
Анализ крови на гормоны щитовидн
В ходе анализа на гормоны щитовидной железы определяется целый ряд ее гормонов и других показателей....
-
 Гормон роста. Используем...
Оказывается, некоторые гормоны можно применять не только для лечения, но и для предотвращения физиологической...
Гормон роста. Используем...
Оказывается, некоторые гормоны можно применять не только для лечения, но и для предотвращения физиологической...
-
 Гормональная активность...
Гормоны играют крайне важную роль в работе человеческого организма. Эти вещества стимулируют работу определенных...
Гормональная активность...
Гормоны играют крайне важную роль в работе человеческого организма. Эти вещества стимулируют работу определенных...
-
 Гормональная система...
Женская половая система и ее способность к репродукции напрямую зависит от уровня содержания в организме...
Гормональная система...
Женская половая система и ее способность к репродукции напрямую зависит от уровня содержания в организме...
-
 Гормональная терапия
В нашем организме гормоны регулируют большинство процессов и оказывают влияние на работу абсолютно всех...
Гормональная терапия
В нашем организме гормоны регулируют большинство процессов и оказывают влияние на работу абсолютно всех...
-
 Гормональные анализы...
Что такое гормоны?Гормоны – биологически активные вещества, оказывающее сложное системное действие на...
Гормональные анализы...
Что такое гормоны?Гормоны – биологически активные вещества, оказывающее сложное системное действие на...
-
 Гормональные контрацептивы
Гормональные контрацептивы – это препараты, которые препятствуют зачатию, в основе которых лежит использование...
Гормональные контрацептивы
Гормональные контрацептивы – это препараты, которые препятствуют зачатию, в основе которых лежит использование...
-
 Гормональные нарушения...
Нарушение гормонального баланса – что это?Нарушением гормонального баланса называется разлад деятельности...
Гормональные нарушения...
Нарушение гормонального баланса – что это?Нарушением гормонального баланса называется разлад деятельности...
-
 Гормональный сбой - причины,...
Что такое гормональный сбой?Все жизненные циклы организма человека напрямую связаны с физиологическими...
Гормональный сбой - причины,...
Что такое гормональный сбой?Все жизненные циклы организма человека напрямую связаны с физиологическими...
-
 Гормоны напряжения и...
Норадреналин, который иногда называется артеренол, образуется в надпочечниках и является так называемым...
Гормоны напряжения и...
Норадреналин, который иногда называется артеренол, образуется в надпочечниках и является так называемым...
-
 Гормоны при бесплодии
Оглавление Что такое бесплодие? Причины бесплодия у женщинПричины бесплодия у мужчинЖенское эндокринное...
Гормоны при бесплодии
Оглавление Что такое бесплодие? Причины бесплодия у женщинПричины бесплодия у мужчинЖенское эндокринное...
-
 Гормоны счастья
Радость, счастье, чувство удовлетворения, страх, стремление к цели и даже простое любопытство – каждый...
Гормоны счастья
Радость, счастье, чувство удовлетворения, страх, стремление к цели и даже простое любопытство – каждый...
-
 Гормоны щитовидной железы
Самый «главный» гормон щитовидной железы – тироксин. Вещество это очень важно в работе множества систем...
Гормоны щитовидной железы
Самый «главный» гормон щитовидной железы – тироксин. Вещество это очень важно в работе множества систем...
-
 Как гормоны влияют на...
Как это ни странно звучит, но почти всеми нашими действиями руководят гормоны, хотим мы этого или нет....
Как гормоны влияют на...
Как это ни странно звучит, но почти всеми нашими действиями руководят гормоны, хотим мы этого или нет....
-
 Какие существуют виды...
В человеческом организме данный вещества вырабатываются щитовидной железой, половыми органами и другими...
Какие существуют виды...
В человеческом организме данный вещества вырабатываются щитовидной железой, половыми органами и другими...
-
 Кортикостероиды
Введение (характеристика препаратов)Природные кортикостероидыКортикостероиды – общее название гормонов...
Кортикостероиды
Введение (характеристика препаратов)Природные кортикостероидыКортикостероиды – общее название гормонов...
-
 Мелатонин
Общие сведенияМелатонин является естественным гормоном организма, ответственным за регуляцию смены сна...
Мелатонин
Общие сведенияМелатонин является естественным гормоном организма, ответственным за регуляцию смены сна...
-
 Немедикаментозная коррекция...
Что такое гормональный сбой?Эндокринные железы человеческого организма вырабатывают около 70 гормонов....
Немедикаментозная коррекция...
Что такое гормональный сбой?Эндокринные железы человеческого организма вырабатывают около 70 гормонов....
-
 Преднизолон
Преднизолон представляет собой синтетический глюкокортикоидный гормон (глюкокортикостероид), аналогичный...
Преднизолон
Преднизолон представляет собой синтетический глюкокортикоидный гормон (глюкокортикостероид), аналогичный...
-
 Роль гормонов в бесплодии
При подозрении на бесплодие гинеколог в первую очередь назначит своей пациентке сдать анализ крови на...
Роль гормонов в бесплодии
При подозрении на бесплодие гинеколог в первую очередь назначит своей пациентке сдать анализ крови на...
-
 Соматотропин
В зависимости от воздействия на работоспособность человека все медикаменты делятся на три группы:
Соматотропин
В зависимости от воздействия на работоспособность человека все медикаменты делятся на три группы:
•... -
 Стресс, гормоны и душевное...
Мы живем в сложном мире вещей, явлений, взаимоотношений между людьми. Наше душевное спокойствие или нервозность,...
Стресс, гормоны и душевное...
Мы живем в сложном мире вещей, явлений, взаимоотношений между людьми. Наше душевное спокойствие или нервозность,...
-
 Что такое гормон эстроген?
Эстрогены являются женскими гормонами, но присутствуют как в организме женщины, так и в организме мужчины....
Что такое гормон эстроген?
Эстрогены являются женскими гормонами, но присутствуют как в организме женщины, так и в организме мужчины....
-
 Что такое гормональный...
Органические вещества, обладающие биологической активностью и вырабатываемые эндокринными железами (железами...
Что такое гормональный...
Органические вещества, обладающие биологической активностью и вырабатываемые эндокринными железами (железами...
- Разновидности, названия, формы выпуска и состав
- Преднизолон – рецепт
- Эффекты (терапевтическое действие)
- Показания к применению
- Инструкция по применению
- Таблетки Преднизолон
- Преднизолон ампулы
- Как правильно производить инъекции Преднизолона
- Дозировки при различных заболеваниях
- Начало приема
- Отмена препарата
- Мазь Преднизолон – инструкция
- Правила использования глазных капель Преднизолон
- Применение при беременности
- Особые указания
- Взаимодействие с другими лекарствами
- Передозировка
- Преднизолон детям
- После Преднизолона (отеки, лишний вес)
- Применение при аллергии
- Побочные эффекты
- Противопоказания
- Аналоги
- Отзывы
- Преднизолон или Дексаметазон?
- Цена препарата
Преднизолон обладает противовоспалительным, противоаллергическим, противошоковым, антиэкссудативным, антипролиферативным, противозудным и иммуносупрессивным эффектами. Данные эффекты очень мощные и выраженные, поэтому Преднизолон используется только при тяжелых заболеваниях и состояниях, протекающих с сильным воспалением, мышечным спазмом (например, бронхов и др.) и обильной экссудацией, которые потенциально опасны для жизни.
Данный препарат используется только в составе комплексной терапии с целью купирования сильного воспаления, отека, зуда, экссудации и пролиферации при васкулитах, ревматизме, артритах, миокардите, перикардите, дерматомиозите, склеродермии, периартериите, бронхиальной астме, отеке Квинке, болезни Бехтерева, лекарственной аллергии, шоке, экземе, дерматите, гепатите, гломерулонефрите, рассеянном склерозе, пузырчатке, псориазе, системной красной волчанке, лейкемии, лимфогранулематозе, опухолях, воспалительных патологиях глаза и недостаточности коры надпочечников.
Разновидности, названия, формы выпуска и состав Преднизолона
 Все лекарственные препараты, имеющие в названии слово "Преднизолон", в качестве активного действующего компонента содержат глюкокортикоид преднизолон.
Все лекарственные препараты, имеющие в названии слово "Преднизолон", в качестве активного действующего компонента содержат глюкокортикоид преднизолон.В настоящее время врачи, фармацевты и пациенты под названием "Преднизолон" подразумевают всю совокупность лекарственных препаратов, содержащих в качестве активного вещества именно преднизолон. Данные препараты продаются под разными коммерческими названиями, многие из которых были зарегистрированы в странах СНГ в течение последних 20 лет, поскольку до этого существовала практика выпуска лекарств, содержащих одно и то же активное вещество, различными фармацевтическими заводами в городах и республиках СССР под одним и тем же названием. То есть, например, препарат, содержащий преднизолон, выпускался на фармацевтическом заводе Нижнего Новгорода, Самары, Томска и других городов, но всегда продавался в аптеках под одним и тем же названием "Преднизолон".
Сегодня многие фармацевтические заводы, желая защитить производимый ими лекарственный препарат, регистрируют его под другим названием, например, Преднизол, Медопред и т.д. Это делается для того, чтобы люди, врачи и фармацевты могли быстро ориентироваться, какой именно "преднизолон" производится тем или иным заводом. Это удобно, поскольку одни препараты по каким-либо субъективным причинам могут нравиться людям больше других. Зная коммерческое название такого "хорошего" преднизолона, можно сразу приобретать его, а не искать в аптеках "Преднизолон" производства определенного завода.
Сегодня лекарства, содержащие преднизолон, выпускаются и продаются под следующими коммерческими названиями:
- Декортин Н20, Декортин Н5 и Декортин Н50;
- Медопред;
- Преднизол;
- Преднизолон;
- Преднизолон буфус;
- Преднизолон-Никомед;
- Преднизолон-Ферейн;
- Преднизолона гемисукцинат;
- Преднизолона метасульфобензоат натрия;
- Преднизолона натрия фосфат;
- Преднизолоновая мазь;
- Солю-Декортин Н25, Солю-Декортин Н50 и Солю-Декортин Н250.
В дальнейшем тексте статьи будем под названием "Преднизолон" понимать все лекарственные препараты, содержащие гормон преднизолон в качестве действующего вещества, вне зависимости от их коммерческих наименований.
Препараты Преднизолона выпускаются в пяти лекарственных формах:
- Таблетки для приема внутрь;
- Раствор для внутривенных и внутримышечных инъекций;
- Порошок для приготовления раствора для инъекций;
- Мазь для наружного применения;
- Капли или суспензия для глаз.
Таблетки содержат по 5 мг и 1 мг преднизолона, раствор – по 30 мг на 1 мл и по 15 мг на 1 мл, порошок – по 30 мг на флакон, мазь – 0,5% и глазные капли – также 0,5%. В качестве вспомогательных компонентов препараты одной и той же лекарственной формы (например, таблетки) могут содержать различные вещества, если произведены разными заводами. Поэтому подробный и точный состав вспомогательных компонентов необходимо смотреть на упаковке или в листке-вкладыше с инструкцией, приложенной к конкретному препарату.
- Введение (характеристика препаратов)
- Формы выпуска
- Показания к применению
- Противопоказания
- Побочные реакции и меры предосторожности
- Как применять кортикостероиды?
- Лечение кортикостероидами
- Кортикостероиды детям
- Кортикостероиды при беременности и лактации
- Кортикостероиды при бронхиальной астме
- ... при аллергии
- ... при псориазе
- Лекарственное взаимодействие
- Правила отмены кортикостероидов
- Цены препаратов
Введение (характеристика препаратов)
Природные кортикостероиды
Кортикостероиды – общее название гормонов коры надпочечников, к которым относятся глюкокортикоиды и минералокортикоиды. Основными глюкокортикоидами, образующимися в корковом слое надпочечника человека, являются кортизон и гидрокортизон, а минералокортикоид – альдостерон.Кортикостероиды выполняют много очень важных функций в организме.
Глюкокортикоиды относятся к стероидным противовоспалительным средствам, они участвуют в регуляции обмена углеводов, жиров и белков, контролируют половое созревание, функцию почек, реакцию организма на стресс, способствуют нормальному течению беременности. Инактивируются кортикостероиды в печени и выводятся с мочой.
Альдостерон регулирует обмен натрия и калия. Таким образом, под влиянием минералокортикоидов в организме задерживается Na+ и увеличивается выведение из организма ионов К+.
Синтетические кортикостероиды
Практическое применение в медицинской практике нашли синтетические кортикостероиды, обладающие теми же свойствами, что и природные. Они способны на время подавлять воспалительный процесс, но на инфекционное начало, на возбудителей заболевания они действия не оказывают. После прекращения действия кортикостероидного препарата инфекция возобновляется.Кортикостероиды вызывают в организме напряжение и стресс, а это приводит к снижению иммунитета, так как иммунитет обеспечивается на достаточном уровне только в расслабленном состоянии. Учитывая вышесказанное, можно сказать, что применение кортикостероидов способствует затяжному течению заболевания, блокирует процесс регенерации.
- Что такое гормональный сбой?
- Причины гормонального сбоя у женщин и мужчин
- Общие симптомы гормонального сбоя
- Последствия
- Признаки гормонального сбоя у девушек в период полового созревания
- Признаки гормонального сбоя у женщин репродуктивного возраста
- Гормональный сбой у женщин после аборта
- Гормональный сбой у женщин после родов
- Признаки гормонального сбоя у женщин в период климакса
- Причины гормонального сбоя у мужчин
- Симптомы гормонального сбоя у мужчин
- Диагностика
- Лечение гормонального сбоя
- 16 Симптомов гормонального сбоя, которые каждый должен знать, чтобы вовремя принять меры - Видео
Что такое гормональный сбой?
Все жизненные циклы организма человека напрямую связаны с физиологическими изменениями гормонального фона, которые обеспечивают рост и размножение, развитие и увядание.Значение нормального состояния гормонального фона трудно переоценить, поскольку эндокринная система оказывает определяющее влияние на многие функции центральной нервной системы (эмоции, чувства, память, физическую и интеллектуальную работоспособность), а также участвует в регуляции работы всех жизненно важных органов.
Изначально "гормональным сбоем" называли патологию эндокринной системы у женщин, которая клинически проявлялась, в первую очередь, нарушениями менструального цикла.
Однако в последнее время все чаще словосочетание "гормональный сбой" используют при обозначении разного рода неприятностей, связанных с нарушениями эндокринной регуляции у мужчин.
Дело в том, что, несмотря на все различия в строении половой системы, нарушения гормонального фона вызывают и у мужчин, и у женщин многие сходные симптомы, имеющие системное проявление (нарушения центральной нервной деятельности, ожирение, остеопороз, развитие тяжелых заболеваний сердечно-сосудистой системы и др.).
Причины гормонального сбоя у женщин и мужчин
Причины гормональных сбоев у мужчин и женщин весьма разнообразны. Прежде всего, следует отметить, что гормональный фон является результатом сложного взаимодействия центральной системы нейроэндокринной регуляции, находящейся в головном мозге (так называемая гипоталамо-гипофизарная система) и эндокринных желез, расположенных на периферии (мужские и женские половые железы).Так что все факторы гормонального сбоя по своему происхождению можно разделить на:
1. Причины, связанные с нарушениями центральной регуляции.
2. Причины, обусловленные патологией периферических желез (инфекционно-воспалительные заболевания, врожденная гипоплазия (недоразвитость), опухоли, травмы и т.п.).
Нарушения работы гипоталамо-гипофизарной системы, в свою очередь, могут быть вызваны ее непосредственным органическим поражением (тяжелая черепно-мозговая травма, опухоль, энцефалит), или же опосредованным влиянием неблагоприятных внешних и внутренних факторов (синдром хронической усталости, общее истощение организма и т.п.).
Кроме того, на общий гормональный фон оказывают сильное влияние эндокринные железы, непосредственно не связанные с репродукцией. Особенно это касается коры надпочечников и щитовидной железы.
Большинство гормонов метаболизируются в печени и выводятся почками. Поэтому тяжелые поражения этих органов, приводящие к их недостаточности, также могут вызвать гормональный дисбаланс.
 Самый «главный» гормон щитовидной железы – тироксин. Вещество это очень важно в работе множества систем и органов. Под влиянием тироксина работает головной мозг, а он, как известно, регулирует работу всего тела. Уже во время внутриутробного развития этот гормон влияет на формирование центральной нервной системы. Тесно взаимосвязан тироксин с работой сердечной мышцы. Он участвует в метаболизме, под влиянием тироксина углеводы пищи перерабатываются в энергию и тепло, так необходимые человеческому организму.
Самый «главный» гормон щитовидной железы – тироксин. Вещество это очень важно в работе множества систем и органов. Под влиянием тироксина работает головной мозг, а он, как известно, регулирует работу всего тела. Уже во время внутриутробного развития этот гормон влияет на формирование центральной нервной системы. Тесно взаимосвязан тироксин с работой сердечной мышцы. Он участвует в метаболизме, под влиянием тироксина углеводы пищи перерабатываются в энергию и тепло, так необходимые человеческому организму.Для нормального потребления кислорода также обязательно нужен тироксин. Это вещество принимает активное участие в работе печени и селезенки. Витамин А вырабатывается в этих органах лишь в присутствии данного гормона.
Обработка протеиновой пищи и усвоение ее также невозможно без тироксина. Регуляция количества жиров в крови также не проходит без его участия. У всех людей, страдающих пониженной функцией щитовидной железы обязательно высок уровень холестерина в крови.
Если тироксина в организме меньше нормы, кости человека становятся хрупкими, так как в теле не удерживается кальций. Весь, поступающий с пищей, а также и тот, что уже накоплен в костях, эвакуируется через почки.
Анализы на уровень этого биологически активного вещества назначаются в случае подозрения на неполадки со щитовидной железой. В некоторых случаях болезни этого органа могут проявляться лишь в вялости или, наоборот, в повышенной активности и возбудимости. Часто уровень этих веществ проверяется при проблемах с репродуктивной функцией.

- Что такое гормоны?
- Зачем сдают гормональные анализы крови?
- Общие принципы проведения и расшифровки результатов анализов
- Анализы при гормональном сбое. Правило диагностических пар гормонов
- Функциональные пробы
- Что влияет на результаты гормональных анализов? Памятка для пациента
- Сдаем гормональные анализы при подозрении на патологию эндокринной регуляции половой системы
- Гормональные анализы крови при патологии щитовидной железы
- Гормоны коры надпочечников. Симптомы, указывающие на патологию коры надпочечников
- Сдаем гормональные анализы при подозрении на патологию коры надпочечников
Что такое гормоны?
Гормоны – биологически активные вещества, оказывающее сложное системное действие на организм. Благодаря гормонам происходит регуляция всех видов обмена веществ в организме: белкового, углеводного, липидного и водно-солевого.Гормональная регуляция обеспечивает постоянство внутренней среды организма и быструю реакцию на неблагоприятные внешние воздействия. Так, благодаря быстрому изменению гормонального фона происходит мобилизация всех сил организма при стрессовых факторах. И эта же система обеспечивает отдых и восстановление затраченной энергии.
Благодаря генетически запрограммированному изменению гормонального фона происходит рост, развитие и созревание организма. Постепенное снижение уровня гормонов в крови приводит к старению. Сложнейшие изменения гормонального фона в организме женщины обеспечивают возможность зарождения новой жизни, нормальное вынашивание ребенка, роды и процесс лактации.
Большая часть гормонов образуется в специализированных органах – железах внутренней секреции (эндокринных железах). Эти железы получили такое название, поскольку выделяют свой продукт внутрь – непосредственно в кровь.
Эндокринные железы подчиняются центральному комплексу нейроэндокринной регуляции, так называемой гипоталамо-гипофизарной системе, расположенной в головном мозге.
Нейросекреторные клетки гипоталамуса выделяют специальные вещества – рилизинг-факторы, которые, попадая в центральную эндокринную железу (гипофиз), стимулируют выделение гормонов, регулирующих деятельность всех желез внутренней секреции, за исключением поджелудочной железы и мозгового вещества надпочечников, которые имеют собственную систему регуляции.
Регуляция продукции гормонов эндокринных желез осуществляется по принципу обратной связи. При повышении концентрации гормона той или иной железы в крови снижается продукция гормонов гипофиза, стимулирующих данную железу. В результате клетки железы начинают продуцировать меньшее количество гормона. И наоборот - при снижении уровня концентрации гормонов в крови гипофиз усиливает секрецию веществ, стимулирующих продукцию данного гормона.
Продукция гормонов эндокринными железами также зависит от состояния центральной нервной системы, общего состояния организма и работы других желез внутренней секреции.

- Что такое гормональный сбой?
- Причины возникновения гормонального сбоя у женщин
- Методы лечения гормональных расстройств
- Питание при гормональном сбое
- Фитотерапия гормональных расстройств
- Физиотерапия при гормональном сбое
- Коррекция психического состояния при гормональных нарушениях
Что такое гормональный сбой?
Эндокринные железы человеческого организма вырабатывают около 70 гормонов. Нормальное соотношение этих гормонов между собой обеспечивает стабильность жизненных процессов здорового организма. Но стоит увеличиться или уменьшиться выработке хотя бы одного гормона, как возникает гормональное нарушение (сбой). Особенно часто происходит гормональный сбой у женщин при нарушении синтеза женских половых гормонов.Признаки гормонального сбоя в женском организме могут быть различны: в первую очередь, это – нарушение менструального цикла. Кроме того, гормональные женские расстройства могут проявляться:
- избыточным или недостаточным ростом волос;
- недоразвитием молочных желез;
- внезапным увеличением веса;
- нервозностью, раздражительностью или депрессивным состоянием;
- чрезмерной потливостью;
- головными болями и многими другими симптомами.
Причины возникновения гормонального сбоя у женщин
Хрупкий женский гормональный баланс может быть нарушен рядом факторов:- вредные привычки (курение, злоупотребление алкоголя);
- нерациональное питание;
- хроническое недосыпание;
- малоподвижный образ жизни или, напротив, чрезмерные физические нагрузки;
- авитаминоз;
- частый прием гормональных противозачаточных средств;
- стрессы;
- частые аборты;
- перенесенные инфекции (ОРВИ, ангина, гонорея, хламидиоз, сифилис и др.).
Гормональный сбой возникает и в такие периоды жизни женщины, как половое созревание, беременность, рождение ребенка и климакс.
Методы лечения гормональных расстройств
Конечно, прежде всего гормональные сбои лечатся гормональными препаратами. Но в большинстве случаев гормональный фон можно восстановить и с помощью немедикаментозных методов лечения, к которым относятся:- здоровый образ жизни (достаточный сон, движение на свежем воздухе, утренняя зарядка, отказ от вредных привычек);
- правильное питание (пищевой рацион с преобладанием растительных продуктов и растительных жиров);
- упражнения лечебной физкультуры;
- физиотерапия, в том числе массаж;
- бальнеотерапия (ванны с различными минеральными водами);
- санаторно-курортное лечение.

- Гормоны и эндокринология
- Вещества, вызывающие безумие
- Что современная медицина знает о психических заболеваниях?
- Немного статистики
- Что способствует развитию психических заболеваний?
Безусловно, это последствия совокупного влияния различных факторов на психику человека, которое происходит посредством гормональных расстройств – стрессов. Сегодня цивилизованному человечеству необходимо всерьез задуматься над проблемой стресса, иначе она может стать чумой ХХI века
 Эстрогены являются женскими гормонами, но присутствуют как в организме женщины, так и в организме мужчины. Именно эти вещества придают женственность, делают кожу гладкой, защищают от нежелательной беременности. При нарушении гормонального баланса, когда в организме женщины становится больше мужских пресекреций, приводит к тому, что у женщин начинают расти волосы на груди, лице, то есть в чисто мужских зонах. Кроме этого, кожа становится жирной, появляется угревая сыпь, которая распространяется и на лицо, и на спину. Такой дисбаланс отрицательно сказывается на изящной женской фигуре, портя ее излишним весом, особенно в области живота, что делает женщину похожей на шкаф.
Эстрогены являются женскими гормонами, но присутствуют как в организме женщины, так и в организме мужчины. Именно эти вещества придают женственность, делают кожу гладкой, защищают от нежелательной беременности. При нарушении гормонального баланса, когда в организме женщины становится больше мужских пресекреций, приводит к тому, что у женщин начинают расти волосы на груди, лице, то есть в чисто мужских зонах. Кроме этого, кожа становится жирной, появляется угревая сыпь, которая распространяется и на лицо, и на спину. Такой дисбаланс отрицательно сказывается на изящной женской фигуре, портя ее излишним весом, особенно в области живота, что делает женщину похожей на шкаф.Характер при этом также меняется. Женщина становится более агрессивной, жесткой, резкой, при этом они гиперсексуальны. Такой дисбаланс гормонов не опасен, но все-таки лучше отрегулировать уровень этих веществ.
Если уровень эстрогенов выше уровня мужских гормонов, женщина становится вспыльчивой, темпераментной, ей нравится секс, у нее полно энергии, и она очень женственна. При таком гормональном фоне у женщин размер груди выше среднего, невысокий рост и обычно сухая кожа.
Средний же уровень женских пресекреций дает миру уравновешенную женщину с грудью средних размеров, приятной кожей, женственностью, у которой слабо выражен предменструальный синдром и не очень высока потребность в сексе.
При выборе оральных контрацептивов на базе данных веществ необходимо учитывать уровень эстрогенов в крови. Современные контрацептивы не влияют на вес женщины, на ее либидо, не способствуют образованию тромбозов.

- Общие сведения
- Чем полезен мелатонин?
- Кто получает наибольшую пользу?
- Рекомендуемые дозы
- Побочные эффекты
- Дополнительные эффекты
- Противопоказания
- Продление жизни
- Дефицит мелатонина как причина раннего старения - видео
- Мелатонин улучшает сексуальную жизнь?
- Можно ли отравиться мелатонином?
- В какое время принимать?
- Вызывает ли мелатонин вялость и сонливость по утрам?
- Методы получения гормона
Общие сведения
Мелатонин является естественным гормоном организма, ответственным за регуляцию смены сна и бодрствования. Именно благодаря шишковидной железе – крошечному образованию размером с горошину, находящейся в центре мозга, мы время от времени хотим погрузиться в сон. Мелатонин выделяется циклически, помогая организму регулировать цикл сон-бодрствование. Его количество с возрастом уменьшается, и есть подозрение, что это является причиной того, что молодые люди реже страдают от проблем со сном, чем пожилые.Чем полезен мелатонин?
Исследования показывают, что низкие дозы мелатонина помогают улучшить сон, и легко пережить длительный перелет в самолете, смену часовых поясов, причем без побочных эффектов, которые характерны для снотворных. Также он помогает улучшить общее состояние здоровья, укрепляет иммунную систему и быстро снижает число свободных радикалов в тканях организма.В настоящее время проводится множество научных исследований, посвященных мелатонину. Они связаны с его антиоксидантными свойствами, влиянием на иммунитет. Однако точный механизм действия мелатонина в организме человека еще не известен в деталях, и требует целого ряда дальнейших исследований.
Кто получает наибольшую пользу?
Это, в первую очередь, путешественники, которые борются с последствиями смены часовых поясов, а также люди, страдающие от бессонницы.Рекомендуемые дозы
Оптимальная доза варьирует индивидуально. По данным различных исследований, хорошие результаты были достигнуты от приема мелатонина в количестве от 0,1 до 200 мг! Контролируемые медицинские исследования пришли к выводу, что даже десятая доля миллиграмма (0,1 мг или 100 мкг) помогает легко заснуть в любое время суток. Таким образом, начинать нужно с очень низкой дозы мелатонина, принимаемой на ночь перед сном (например, 0,1 мг), и увеличивать эту дозу каждую ночь до тех пор, пока не будет достигнут желаемый эффект.Что такое мг (миллиграмм) и мкг (микрограмм), и в чем разница между этими единицами?
Микрограмм и миллиграмм - единицы веса, представляющие определенную долю грамма:- 1 мкг = 1 микрограмм = одна миллионная доля грамма (1/1000000);
- 1 мг = 1 миллиграмм = одна тысячная доля грамма (1/1000);
- 1 мг = 1000 мкг.
Таблетка 1,5 мг содержит в пять раз большую дозу мелатонина, по сравнению с таблеткой 300 мкг (0,3 мг).
Побочные эффекты
По данным исследований, 10% людей, принимающих мелатонин, не получают от этого никакого эффекта. Еще 10% сообщили о побочных эффектах, таких как ночные кошмары, головные боли, повышенная усталость по утрам, легкая депрессия и снижение полового влечения. В других исследованиях, в которых использовались дозы мелатонина, в 600 - 3000 раз превышающие норму, признаков интоксикации обнаружено не было.Дополнительные эффекты
В исследованиях на животных было доказано, что мелатонин обладает цитопротекторным эффектом, укрепляет иммунную систему и замедляет рост некоторых опухолей. Эксперименты на мышах показали, что мелатонин может замедлить процесс старения. Тем не менее, в какой степени эти результаты могут быть экстраполированы на людей, до сих пор неясно. Некоторые эксперты обеспокоены тем, что так много людей экспериментирует со столь мощным веществом - ведь долгосрочные последствия приема больших доз мелатонина все еще не определены. Даже доза, не превышающая одного миллиграмма, которая представляется многими производителями, как самая низкая возможная доза, по прежнему в три раза больше, чем общее количество всего мелатонина, вырабатываемое в организме за день.Противопоказания
 В связи с тем, что влияние высоких доз мелатонина на еще не родившихся детей и младенцев до сих пор точно не установлено, его не следует принимать беременным и кормящим женщинам. Поскольку данный гормон стимулирует иммунную систему, он не рекомендован лицам, склонным к аллергии и страдающим аутоиммунными заболеваниями. Дети также должны избегать больших количеств мелатонина, потому что их организмы уже производит этот гормон в больших дозах самостоятельно. Высокие дозы могут оказывать контрацептивное действие, поэтому женщины, которые хотят иметь детей, принимать препараты мелатонина не должны.
В связи с тем, что влияние высоких доз мелатонина на еще не родившихся детей и младенцев до сих пор точно не установлено, его не следует принимать беременным и кормящим женщинам. Поскольку данный гормон стимулирует иммунную систему, он не рекомендован лицам, склонным к аллергии и страдающим аутоиммунными заболеваниями. Дети также должны избегать больших количеств мелатонина, потому что их организмы уже производит этот гормон в больших дозах самостоятельно. Высокие дозы могут оказывать контрацептивное действие, поэтому женщины, которые хотят иметь детей, принимать препараты мелатонина не должны.Продление жизни
В настоящее время отсутствуют исследования, доказывающие прямую связь между приемом мелатонина и продолжительностью жизни человека. Однако у крыс и мышей срок жизни может быть увеличен на 20%. Если употребление данного гормона действительно приводит к более продолжительной и здоровой жизни, то это, скорее всего, осуществляется за счет:1. Снижения количества свободных радикалов в организме, которые стимулируют старение иммунной системы;
2. Защитного действия на сердечно-сосудистую систему
3. Увеличения секреции гормона роста.
Дефицит мелатонина как причина раннего старения - видео
Мелатонин улучшает сексуальную жизнь?
Эта гипотеза пока не была подтверждена на людях. Исследование на грызунах, проведенное еще в 1995 году, тем не менее, предполагает, что частое употребление небольшого количества мелатонина может предотвратить возрастное снижение выработки тестостерона у мужчин, и таким образом помочь сохранить активную сексуальную жизнь и в пожилом возрасте.Можно ли отравиться мелатонином?
Мелатонин - одно из наименее токсичных веществ. В рамках тщательно контролируемых медицинских исследований, дозы мелатонина, достигающие 6 граммов (в 600 - 3000 раз больше обычной дозы), не привели к возникновению никаких симптомов отравления. В целом, в мире имеются только четыре известных случая значительных побочных эффектов мелатонина. Малозначимыми, но более распространенными побочными действиями, являются сонливость и снижение скорости реакции. Самое большое исследование на предмет выявления побочных действий было проведено в Нидерландах. В нем участвовали 1400 женщин, которые получали 75 мг препарата в сутки. Ни у одной не возникло никаких серьезных побочных эффектов. Сейчас в этой стране мелатонин доступен в аптеках без рецепта и, несмотря на это, не было никаких сообщений об его анормальном действии.В какое время принимать?
Мелатонин следует принимать только вечером, примерно за 30 минут перед сном. Чтобы избежать последствий смены часовых поясов, его принимают прямо перед взлетом самолета. Препарат не следует принимать днем - в противном случае можно просто сбить ваши "внутренние часы".Вызывает ли мелатонин вялость и сонливость по утрам?
 Нет, вы проснетесь утром после приема мелатонина свежим и полным энергии. Но если утром все-таки имеется чувство усталости, вечернюю дозу мелатонина нужно скорректировать в сторону уменьшения.
Нет, вы проснетесь утром после приема мелатонина свежим и полным энергии. Но если утром все-таки имеется чувство усталости, вечернюю дозу мелатонина нужно скорректировать в сторону уменьшения.Методы получения гормона
Природный, животных или бычий мелатонин производится путем получения вытяжек из эпифиза животных. Поскольку эти вытяжки извлекаются из чужеродных для организма тканей, это может вызвать иммунный ответ у людей. В связи с этим, такие препараты рекомендуется использовать весьма осторожно.
- Что вызывает изменение гормонального фона?
- Какие основные железы вырабатывают гормоны?
- Основные признаки нарушения гормонального фона
- Особенности гормонального фона женщины
- Лечение нарушения гормонального фона
- Народные методы нормализации гормонального фона у женщин
- Особенности гормонального фона у мужчин
- Как наладить гормональный фон при помощи продуктов питания?
- Существует ли профилактика гормональных нарушений?
- Влияние питания на гормональный фон - видео
1. Белково-пептидные.
2. Производные аминокислот.
3. Стероидные.
Гормоны образуются в очень малых количествах, и воздействуют на организм через кровь (гуморально). Их активность определяется рядом условий: поступлением необходимых витаминов и микроэлементов, аминокислот, не синтезируемых организмом и т.д.
В более широком смысле к гормонам относят вещества, которые вырабатываются в клетках и оказывают влияние на другие клетки:
- гормоны животных, не имеющих кровеносной системы;
- гормоны, которые вырабатываются не в эндокринных железах (простагландины, эритропоэтины и др.);
- гормоны растений.
Гормональный фон — соотношение гормонов в организме человека.
Что вызывает изменение гормонального фона?
Изменение гормонального фона обуславливается большим числом внутренних и внешних факторов: возрастная перестройка организма, различные заболевания, психо-эмоциональное состояние, аномалии развития, климатические и экологические условия и т.д.Так, например, замедление ряда физиологических процессов в зимнее время связано с изменениями гормонального фона, и проявляется соответствующими отклонениями в самочувствии. Весной происходит активизация таких процессов, которая знаменуется "гормональным взрывом".
Также существуют отличия между женским и мужским гормональным фоном.
Гормональный фон женщины непостоянен, и зависит от фазы менструального цикла.
Повышение гормонального фона наблюдается при беременности: выработка большого количества гормонов наблюдается в первом триместре, а затем происходит постепенная адаптация организма будущей матери к новому состоянию.
 Оказывается, некоторые гормоны можно применять не только для лечения, но и для предотвращения физиологической старости. Так, сегодня ведется масса споров о действии гормона роста. Именно это вещество некоторые ученые предлагают использовать для омоложения. Есть и ярые противники этого метода, говорящие о том, что переизбыток такого активного компонента в теле лишь ухудшит общее состояние здоровья.
Оказывается, некоторые гормоны можно применять не только для лечения, но и для предотвращения физиологической старости. Так, сегодня ведется масса споров о действии гормона роста. Именно это вещество некоторые ученые предлагают использовать для омоложения. Есть и ярые противники этого метода, говорящие о том, что переизбыток такого активного компонента в теле лишь ухудшит общее состояние здоровья.Какие же свойства делают гормон роста «омолодителем»?
Это вещество в состоянии уменьшить объем жировых масс в теле, заменив их мускулатурой. Подобное свойство уже отдаляет пациента от старости. Кроме этого, под влиянием данного биологически активного вещества костная ткань становится тверже, из нее не вымывается кальций.
Очень благотворное влияние имеет данный препарат и на кожу, а также на ногти и волосы. Улучшается работа защитных сил организма, нормализуется химический состав крови, а в частности регулируется количество жиров в крови. Кроме этого, человек чувствует прилив сексуальности.
По некоторым данным, использование препаратов на основе гормона роста дает возможность снизить биологический возраст подопытных организмов на один - два десятка лет! Трагичность ситуации заключается в том, что подобный, омоложенный организм живет значительно меньше, чем его нормально стареющие сверстники. Вот и парадокс науки. Животные, участвовавшие в испытаниях препарата, чаще болели такими тяжелыми болезнями, как онкология, инсульт и инфаркт.
Есть мнение, что препараты подобного плана следует использовать тогда, когда человек уже далеко перешагнул границу зрелости даже при ведении здорового образа жизни. Кроме этого, очень важно правильно подбирать количество лекарства.
 Оглавление
Оглавление- Что такое бесплодие?
- Причины бесплодия у женщин
- Причины бесплодия у мужчин
- Женское эндокринное (гормональное) бесплодие
- Мужское эндокринное (гормональное) бесплодие
- Лечение бесплодия гормонами
- Как выполняют исследование?
- Особенности различных форм исследований
- Где можно сдать анализ крови на гормоны при бесплодии?
- Как подготовиться к исследованию?
- Диагностические исследования у женщин
- В какие дни менструального цикла женщины сдают анализ?
- Фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ) гормоны
- Пролактин
- Прогестерон и 17-гидроксипрогестерон
- Эстрадиол и другие эстрогены
- Тестостерон у женщин
- Гормоны щитовидной железы и беременность
- Хорионический гонадотропин
- Антимюллеров гормон
- Диагностические пробы у женщин при эндокринном бесплодии
- Диагностические исследования у мужчин
Что такое бесплодие?
Бесплодие – неспособность пары в детородном возрасте зачать ребенка при регулярной половой жизни без использования каких-либо контрацептивных средств. Диагноз бесплодия ставится на основании отсутствия беременности в течение 1 года регулярных половых отношений без методов предохранения. Бесплодие является серьезной проблемой в современном обществе, так как частота бесплодного брака по разным данным колеблется от 10 до 20%. Согласно Всемирной Организации Здравоохранения, около 8% супружеских пар в течение репродуктивного периода жизни сталкиваются с проблемой бесплодия.
Бесплодие может быть абсолютным или относительным. При абсолютном бесплодии размножение полностью невозможно по причине травм, дефектов развития, оперативного удаления половых желез. При относительном бесплодии правильная диагностика и лечение могут привести к устранению данной проблемы. Бесплодие может быть вызвано нарушениями как в организме женщины, так и мужчины. С возрастом репродуктивные возможности снижаются, поэтому бесплодие может развиваться даже после успешной беременности. В таком случае бесплодие является вторичным.
Причины бесплодия у женщин
Бесплодие может быть вызвано нарушениями репродуктивной функции мужчин или женщин. Женское бесплодие встречается несколько чаще, чем мужское бесплодие, в соотношении примерно 60% к 40%. Довольно часто встречается смешанное бесплодие, именно поэтому при трудностях в зачатии ребенка необходимо проводить обследование обоих супругов. При этом в бесплодии мужчин и женщин выделяют разные факторы, которые могут приводить к этому состоянию.Выделяют следующие основные причины женского бесплодия:
- Эндокринные (гормональные) причины. Составляют 35 – 40% случаев женского бесплодия и всегда связаны с нарушениями процесса овуляции. Овуляция представляет собой выход яйцеклетки из яичника в маточную трубу под действием фолликулостимулирующего и лютеинизирующего гормонов. Увеличенный уровень пролактина может препятствовать нормальной овуляции. Нарушения работы гипоталамуса, гипофиза, надпочечников и щитовидной железы могут приводить к бесплодию посредством изменения влияния гормонов, производимыми данными органами, на функции яичников.
- Трубное и перитонеальное бесплодие. Подобное бесплодие встречается в 20 – 30% от общего числа случаев женского бесплодия. Оно связано с нарушением проходимости маточных труб или спаечным процессом в области придатков матки. Такие процессы развиваются вследствие воспалительных заболеваний половых органов, при оперативных вмешательствах на органах малого таза, при некоторых нарушениях обмена веществ.
- Гинекологические заболевания. Различные заболевания женских органов размножения могут влиять на репродуктивную функцию. Эндометриоз, миома матки, полипы эндометрия, внутриматочные перегородки могут препятствовать имплантации эмбриона в полости матки. Подобные заболевания составляют от 15 до 25% общего числа случаев женского бесплодия.
- Психогенное бесплодие. Конфликтные и стрессовые ситуации в семье, на работе могут привести к нарушениям в работе организма, имитирующим гормональное бесплодие. Бесплодие может быть также связано с неудовлетворенностью половой жизнью, настойчивым желанием иметь ребенка или, наоборот, боязнью беременности.
- Иммунное бесплодие. Данный вид бесплодия встречается редко (составляет около 2% случаев). Он заключается в образовании у женщины антител против сперматозоидов в шейке матки, эндометрии, маточных трубах.
Причины бесплодия у мужчин
Мужское бесплодие в 40 – 50% случаев становится причиной бесплодного брака. Функционирование мужской репродуктивной системы отличается от женской, поэтому в мужском бесплодии преобладают другие этиологические (причинные) факторы. Мужское бесплодие чаще всего связано с качественным и количественным изменением сперматозоидов или с аномалиями семявыносящих путей. В соответствии с этим выделяют секреторную и обструктивную (экскреторную) форму мужского бесплодия.Главными причинами мужского бесплодия являются:
- Заболевания яичек. В результате различных заболеваний яички не производят необходимое количество сперматозоидов, из-за чего оплодотворение яйцеклетки становится невозможным. Функция яичек может нарушаться в результате варикоцеле (варикозного расширения вен яичек), водянке яичек, крипторхизме (неопущении яичек в мошонку), паховой грыже и других заболеваниях.
- Инфекционные заболевания (эпидемический паротит, сифилис, туберкулез, брюшной тиф). Возбудители перечисленных инфекционных заболеваний поражают сперматогенный эпителий яичек, что может существенно снизить репродуктивную функцию мужчины и даже привести к бесплодию.
- Эндокринные нарушения. Для диагностики данной причины необходимо определение уровня основных гормонов, участвующих в репродуктивной функции мужчины, а именно тестостерона, пролактина, фолликулостимулирующего и лютеинизирующего гормона.
- Гиповитаминоз, злоупотребление алкоголем и курением. Плохое питание, а также вредные привычки (курение и алкоголизм) уменьшают количество сперматозоидов и их подвижность.
- Стрессовые факторы. Психологические факторы могут вызвать эякуляторные расстройства (проблемы с семяизвержением) и эректильную дисфункцию.
- Травмы яичек и паховой области. Могут привести к снижению производства сперматозоидов или к повреждению семявыносящих путей.
- Воздействие токсических веществ или высоких температур. Данные факторы снижают активность сперматогенного эпителия.
- Сдавливание семявыносящих каналов (кистой, опухолью, воспалительными процессами). При наличии подобной проблемы движение сперматозоидов по семявыносящим каналам невозможно из-за закупорки. Лечение в подобном случае хирургическое, подразумевает иссечение участка непроходимости и формирование нового пути.
Женское эндокринное (гормональное) бесплодие
Эндокринное (гормональное) бесплодие чаще всего встречается у женщин и является самой распространенной причиной бесплодного брака. Гормональное бесплодие характеризуется двумя признаками, а именно нарушениями менструального цикла и отсутствием беременности. При эндокринном бесплодии пациентки жалуются на задержки менструаций (от 7 дней до 6 месяцев), на боль внизу живота или боль пояснице. Также пациенток может беспокоить чувство тяжести в молочных железах, выпадение волос и изменения веса. Эндокринное бесплодие связано с недостаточным производством определенных гормонов, регулирующих сложный репродуктивный цикл женщин.Эндокринное (гормональное) бесплодие у женщин подразумевает следующие механизмы:
- Ановуляция. Возникает при нарушении селекции, роста и созревания доминантного фолликула (будущей) яйцеклетки. Она связана с нарушениями гормональной регуляции в системе «гипоталамус – гипофиз – яичники». Чаще всего ановуляция связана с низким уровнем фолликулостимулирующего и лютеинизирующего гормона, эстрогенов, высоким уровнем пролактина или тестостерона. Ановуляция может быть вызвана нарушениями работы надпочечников и щитовидной железы, лишним весом, обменными нарушениями.
- Недостаточность лютеиновой фазы. Это нарушение функции яичника, которое характеризуется дефицитом образования прогестерона желтым телом. Желтое тело образуется из клеток фолликула после овуляции. Прогестерон необходим для перестройки эндометрия матки с целью имплантации оплодотворенной яйцеклетки. При низком уровне прогестерона беременность не наступает.
- патология гипоталамо-гипофизарной области;
- патология яичников (поликистоз, истощение яичников);
- эндокринные заболевания (надпочечников и щитовидной железы);
- эндометриоз (разрастание клеток внутреннего слоя матки);
- тяжелые соматические заболевания;
- заболевания, связанные с аномалиями половых хромосом (синдром Шерешевского-Тернера).
Мужское эндокринное (гормональное) бесплодие
Гормональные нарушения в качестве основной причины бесплодия у мужчин встречаются реже, чем у женщин. Недостаток определенных гормонов в организме мужчины приводит к секреторному бесплодию, при котором количество и подвижность сперматозоидов существенно снижены. Процесс сперматогенеза регулируется гипоталамо-гипофизарной системой. Фолликулостимулирующий и лютеинизирующий гормоны гипофиза стимулируют активность яичек в производстве тестостерона и дифференциации сперматозоидов. Уровень гормонов постоянный, в норме имеются лишь незначительные колебания.Эндокринное бесплодие у мужчин может быть первичным или вторичным. При первичном бесплодии происходит поражение непосредственно яичек, а при вторичном бесплодии страдает центральная нервная система, гипоталамо-гипофизарная область. Специфические симптомы бесплодия у мужчин встречаются редко. Диагностика эндокринного бесплодия проводится на основании изучения уровня тестостерона, фолликулостимулирующего и лютеинизирующего гормона в плазме крови.
Выделяют следующие симптомы низкого уровня тестостерона у мужчин:
- эректильная дисфункция;
- потеря волос;
- уменьшение костной массы, хрупкость костей;
- уменьшение мышечной массы;
- снижение полового влечения;
- снижение уровня энергии;
- увеличение жировых отложений;
- гинекомастия (рост грудных желез);
- перепады настроения.
Лечение бесплодия гормонами
Лечение бесплодия – сложная задача, средняя частота наступления беременности после лечения составляет 40% в зависимости от характера нарушения репродуктивной функции. Восстановление фертильности у пациентов с гормональным бесплодием проводится только после компенсации основного заболевания (травмы, опухоли, инфекционного поражения репродуктивных органов). Основным способом лечения эндокринного бесплодия является заместительная терапия. Длительность обследования не должна превышать 2 - 3 месяца, а лечения – 1 – 3 года.Заместительная гормональная терапия у женщин подразумевает применение гонадотропинов, стимулирующих овуляцию. К ним относятся фолликулостимулирующий гормон, лютеинизирующий гормон, хорионический гонадотропин. Те же препараты могут быть использованы и в лечении мужчин. Мужчинам также может быть назначен тестостерон. Помимо использования гормональных препаратов необходимо увеличивать физическую активность (при ожирении), выполнять физиотерапию.
Иногда практикуется блокирующий метод лечения эндокринного бесплодия. При данном способе мужчинам назначают на несколько месяцев препараты, подавляющие сперматогенез. После их отмены качественные и количественные характеристики сперматозоидов улучшаются. Подобный способ используется и у женщин. Им назначают эстроген-гестагенные гормональные контрацептивы в течение последовательных менструальных циклов. После прекращения их использования происходит восстановление овуляции в яичниках. Подобное явление хорошо известно в медицине под названием «синдрома отмены».
Как выполняют исследование?
Для выполнения анализов на гормоны необходим забор венозной крови из локтевой вены. Он выполняется в положении сидя или лежа. Стандартное взятие крови осуществляют утром натощак с соблюдением правил асептики и антисептики. Комплексные исследования, включающие несколько исследований в одной пробе, являются более информативными. Для достоверности анализов их рекомендуется проводить в динамике. Повторные исследования всегда проводятся в одно и то же время суток через 2 – 3 недели.Кровь из локтевой вены забирает медицинская сестра процедурного кабинета. Перед взятием крови обрабатывается место локтевого сгиба ватными шариками, смоченными 70% раствором спирта. Жгут накладывается выше локтевого сустава на 10 см, затем в наиболее наполненную вену вводится игла срезом вверх под углом 45 градусов. Набор крови осуществляется без снятия жгута в количестве, достаточном для выполнения всех исследований. Затем кровь из шприца переводят в пробирку, куда добавляют противосвертывающее вещество (например, гепарин) и отправляют в лабораторию. Для остановки кровотечения нужно согнуть руку в локтевом суставе вместе с шариком и держать ее в таком положении от 3 до 10 минут.
Уровни гормонов в крови определяют с помощью иммуноферментного анализа (ИФА). Гормоны содержатся в крови в очень небольшом количестве, поэтому для их определения необходим этот высокочувствительный метод. В основе иммуноферментного анализа лежит специфическая реакция антиген-антитело. Также для данного анализа требуется специальная аппаратура, регистрирующая световое излучение определенной длины волны или энергию люминесценции (свечения).
Особенности различных форм исследований
При бесплодии следует сдать кровь на уровень гормонов несколько раз, так как несколько гормонов может влиять на репродуктивную функцию как мужчин, так и женщин. Все подобные анализы сдаются только натощак, так как попадание некоторых видов пищи в организм может спровоцировать выброс биологически активных веществ в кровь и результат анализа будет неверным.Итак, на фолликулостимулирующий гормон сдается кровь с третьего по восьмой или с девятнадцатого по двадцать первый день цикла. Представители сильного пола могут сдавать кровь в любое удобное для себя время. При недостатке этого вещества в организме у женщины не происходит овуляция, а у мужчин неправильно формируется половой аппарат, не вырабатывается тестостерон, не созревают спермии.
Анализ на лютеинизирующий гормон женщинами сдается в те же сроки, что и на предыдущий. Под его влиянием в организме происходят обязательные для оплодотворения процессы. А в организме представителей сильного пола он необходим для выработки глобулина.
Анализ на пролактин сдается в первой половине дня, до завтрака. До сдачи анализа желательно посидеть или даже полежать полчаса.
Сдавать анализы на уровень эстрадиола можно в любой день цикла. При этом врачи уделяют большое внимание сочетанию эстрадиол-тестостерон.
Анализ на тестостерон женщинам можно сдавать в любой день цикла. В случае бесплодия этот анализ обязательно следует сдать обоим супругам.
Кроме вышеперечисленных, при бесплодии нередко определяют и уровень гормонов щитовидной железы, так как эти вещества напрямую влияют на функцию воспроизводства.
Где можно сдать анализ крови на гормоны при бесплодии?
Анализ крови на гормоны при бесплодии можно сдать как в государственных поликлиниках, так и частных лабораториях. Также данная услуга предлагается различными клиниками, занимающимися планированием семьи. Эндокринолог (записаться), акушер-гинеколог (записаться), терапевт (записаться), андролог (записаться), репродуктолог (записаться) могут дать направление на прохождение этого исследования. Для проведения полноценного лечения при наблюдении уровня гормонов в динамике желательно выполнять исследования в одной и той же лаборатории.Как подготовиться к исследованию?
Для проведения качественной диагностики крови на гормоны необходимо правильно подготовиться к исследованию. Уровень гормонов в крови постоянно меняется в течение дня, поэтому рекомендуется все анализы сдавать в утренние часы с 9.00 до 11.00. Большинство референсных лабораторных показателей ориентируются именно это время сдачи крови.За день до сдачи крови необходимо прекратить прием алкоголя, физические нагрузки. Прием лекарственных средств, непосредственно влияющих на гормональный фон, должен быть прекращен за 48 часов до исследования или даже раньше. Если исследование проводится в период медикаментозного лечения, то в результатах дополнительно указывается название лекарственного препарата и время его последнего приема. Последний прием пищи должен быть осуществлен, как минимум, за 2 – 3 часа до исследования. При этом не рекомендуется употреблять острую или жирную пищу. За 2 часа до сдачи крови необходимо воздержаться от курения.
При лабораторных исследованиях половых гормонов женщинам необходимо сдавать анализ именно в тот день менструального цикла, который был назначен врачом. Желательно выполнять лабораторные анализы крови до рентгенографии, УЗИ, инструментального обследования, массажа или физиотерапии.
Диагностические исследования у женщин
Проведение анализа на гормоны у женщин требуется, в основном, при эндокринном бесплодии, вызванном нарушениями работы желе внутренней секреции. Тем не менее, подобные исследования могут быть выполнены и в случае бесплодия, вызванного другими причинами. Данная процедура необходима для дифференциальной диагностики. Проблемы с уровнем гормонов можно исключить только после подобного обследования.
Анализ на гормоны у женщин включает определенный список параметров. У женщин определяют уровень большего количества гормонов, чем у мужчин, поскольку регуляция женского репродуктивного цикла более сложная. Кроме того, уровень гормонов у женщин проверяют несколько раз в течение одного или двух последовательных менструальных циклов. Это обусловлено тем, что содержание гормонов в плазме крови у женщин подвержено физиологическим колебаниям, в то время как у мужчин он практически постоянный.
При бесплодии у женщин определяют уровень следующих гормонов:
- лютеинизирующий гормон;
- фолликулостимулирующий гормон;
- пролактин;
- эстрадиол;
- прогестерон;
- тестостерон;
- тиреотропный гормон;
- тироксин;
- антимюллеров гормон.
В какие дни менструального цикла женщины сдают анализ?
Существуют разные подходы к частоте выполнения анализов на гормоны при бесплодии у женщин. В некоторых случаях рекомендуется выполнять исследование основных гормонов (лютеинизирующего гормона, фолликулостимулирующего гормона, прогестерона, пролактина, эстрадиола) трижды в течение одного цикла, а именно на 7, 14 и 21 день. Другая схема предполагает выполнение анализов всех гормонов однократно, но также с разделением на три этапа.Согласно одному из графиков анализа на гормоны рекомендуется следующая последовательность их сдачи:
- на 2 – 3 день менструального цикла определяют уровень пролактина, лютеинизирующего и фолликулостимулирующего гормона;
- на 8 – 10 день – тестостерона;
- на 19 – 21 день – прогестерона и эстрадиола.
Фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ) гормоны
Фолликулостимулирующий и лютеинизирующий гормоны являются одними из важнейших эндокринных показателей, определяемых в случае бесплодия у женщин. Оба гормона вырабатываются гипофизом и напрямую влияют на рост и созревание фолликулов (будущих яйцеклеток), яичников и молочных желез. Их уровень контролируется по принципу обратной связи, он обратно пропорционален содержанию в крови прогестерона и эстрадиола.В первую (фолликулярную) фазу менструального цикла фолликулостимулирующий гормон стимулирует развитие доминантного фолликула (овоцита). Первая фаза длится, в среднем, 14 дней. Затем наступает вторая фаза (лютеиновая, фаза желтого тела). Она длится 48 часов, в течение которых высвобождается яйцеклетка, а фолликул превращается в желтое тело. Желтое тело функционирует, в среднем, 12 – 14 дней. Овуляция и существование желтого тела происходят и поддерживаются благодаря действию лютеинизирующего гормона. Наибольшие значения ФСГ и ЛГ регистрируются в момент так называемого овуляторного пика, соответствующего выходу яйцеклетки из яичника. В первую половину менструального цикла в крови обнаруживается большее количество ФСГ, в то время как во второй фазе преобладает уровень ЛГ. Во время постменопаузы уровень обоих гормонов в крови возрастает.
Нормальный уровень фолликулостимулирующего гормона составляет:
- первая фаза менструального цикла (1 – 13 день) – 3,5 – 12,5 мЕд/мл;
- овуляторный пик (13 – 15 день) - 4,7 - 21,5 мЕд/мл;
- вторая фаза менструального цикла (от 15-го дня до начала менструации) - 1,7 - 7,7 мЕд/мл.
- первая фаза менструального цикла (1 – 13 день) – 2,4 - 12,6 мЕд/мл;
- овуляторный пик (13 – 15 день) – 14 - 96 мЕд/мл;
- вторая фаза менструального цикла (от 15-го дня до начала менструации) – 1 - 14 мЕд/мл.
Пролактин
Пролактин – это один из гормонов гипофиза, отвечающий за процессы роста организма мужчин и женщин, а также размножения. Пролактин необходим для развития молочных желез, лактации. Он контролирует секрецию прогестерона и тормозит секрецию фолликулостимулирующего гормона. Уровень пролактина повышается во время беременности и кормления грудью. У женщин старше 18 лет вне беременности уровень пролактина в норме составляет 102 – 496 мкЕд/мл. В течение суток уровень пролактина в крови меняется и достигает максимального значения в утренние часы.При повышенном уровне пролактина у женщин нарушается менструальный цикл, а именно в первой фазе, проходящей под контролем фолликулостимулирующего гормона. Высокий уровень пролактина приводит к бесплодию, фригидности, низкому сексуальному влечению, увеличению размеров молочных желез. Высокий уровень пролактина связан, как правило, с опухолями гипофиза и гипоталамуса, но может встречаться и при гипотиреозе, почечной недостаточности, синдроме поликистозных яичников и других заболеваниях. Сниженный уровень пролактина редко связан с бесплодием, он встречается при переношенной беременности, приеме некоторых лекарственных препаратов, апоплексии гипофиза (синдроме Шихана).
Прогестерон и 17-гидроксипрогестерон
Прогестерон – это важный стероидный гормон, основной функцией которого является подготовка женского организма к беременности. Прогестерон вырабатывается желтым телом яичников, его синтез стимулируется эстрогенами. Роль прогестерона связана с развитием эмбриона. Прогестерон подготавливает матку к имплантации эмбриона. Во время имплантации и беременности он уменьшает иммунную реакцию, чтобы организм мог принять эмбрион. После имплантации прогестерон вырабатывается плацентой. Прогестерон снижает сократительную способность матки. Если овуляция не происходит и желтое тело не образуется, уровень прогестерона остается низким. Это проявляется ановуляторными маточными кровотечениями.Анализ на прогестерон необходимо сдавать во второй фазе цикла, на 21 – 23 день. В первой фазе менструального цикла нормальное содержание прогестерона в крови составляет 0,18 – 2,84 нмоль/л, в то время как во второй фазе его количество составляет в норме 5,82 – 75,9 нмоль/л. В дальнейшем при развитии беременности уровень прогестерона только возрастает. Если концентрация прогестерона у женщины не меняется в течение каждого месяца, то можно подозревать отсутствие овуляции и нарушение менструальных циклов. Это может также говорить о пониженной функциональной активности яичников. Низкий уровень прогестерона на ранних сроках беременности говорит о внематочной беременности или об угрозе выкидыша.
17-гидроксипрогестрон является предшественником кортизола. Уровень данного гормона в крови определяется при бесплодии, нерегулярности менструального цикла, маскулинизации. 17-гидроксипрогестерон превращается в кортизол с помощью специальных ферментов. При их недостатке он становится сырьем для производства андрогенов, нарушающих нормальный репродуктивный цикл женщины. Анализ на 17-гидроксипрогестерон выполняется на 3 – 5 день менструального цикла. Нормальное значение этого гормона в крови составляет 0,4 – 1,51 нг/л. Высокий уровень 17-гидроксипрогестерона указывает на адреногенитальный синдром, при котором в организме женщины повышен тестостерон и не наступает овуляция.
Эстрадиол и другие эстрогены
Эстрадиол – наиболее активный женский половой гормон. Он вырабатывается фолликулярным аппаратом яичников. Он также вырабатывается корой надпочечников, но в гораздо меньших количествах. Нормальный уровень эстрадиола позволяет обеспечить своевременную овуляцию, оплодотворение и имплантацию яйцеклетки. Эстрадиол очень важен в поддержании беременности, в обеспечении здоровья костей и для нормального уровня холестерина. Помимо эстрадиола организм женщин вырабатывает большое количество других эстрогенов.При необходимости может быть определен уровень следующих эстрогенов у женщин:
- эстрон;
- эстриол;
- 2-гидроксиэстрон;
- 4-гидроксиэстрон;
- 2-метоксиэстрон;
- прегнандиол и другие.
Низкий уровень эстрадиола встречается при следующих заболеваниях:
- синдром Шерешевского-Тернера (хромосомное генетическое заболевание);
- гипопитуитаризм (сниженная функция гипофиза, которая впоследствии вызывает недостаточность щитовидных желез, надпочечников и яичников);
- недоразвитие яичников (гипогонадизм);
- поликистоз яичников;
- психологический дисбаланс;
- экстремальные физические нагрузки;
- постменопауза.
Тестостерон у женщин
Тестостерон считается мужским половым гормоном. На самом деле, он вырабатывается и у женщин надпочечниками и в небольшом количестве яичниками. Тестостерон очень важен как для мужчин, так и для женщин. Он играет важную роль в определении соотношения мышечной и жировой ткани, обеспечивает сексуальное влечение (либидо), влияет на прочность костей, повышает работоспособность.Для женского организма нормой содержания тестостерона является 0,29 – 1,67 нмоль/л. С возрастом уровень тестостерона у женщин снижается и к 40 годам он составляет 50% от привычных значений. В то же время, тестостерон в женском организме может играть отрицательную роль. Так, при повышенном уровне тестостерона у женщины может нарушаться чередование менструальных циклов, а также наступать бесплодие. При высоком тестостероне повышается риск преждевременных родов, а также снижается возможность кормления грудью.
Уровень тестостерона у женщин обычно низкий. Он повышается при синдроме поликистозных яичников, опухоли яичников, гиперплазии коры надпочечников. Прием эстрогенов также может способствовать повышению уровня тестостерона у женщин. Для нормализации уровня тестостерона женщинам рекомендуется нормализовать диету, режим дня, ограничить жирные продукты. В некоторых случаях необходимо медикаментозное или даже хирургическое лечение для нормализации уровня гормона.
Гормоны щитовидной железы и беременность
Основными гормонами щитовидной железы являются тироксин и трийодтиронин. В случае бесплодия чаще всего определяется содержание в крови свободного тироксина, не связанного с белками крови. Гормоны щитовидной железы регулируют обмен веществ и интенсивность потребления энергии организмом. Именно тироксин составляет 90% от общего количества гормонов, выделяемых щитовидной железой.Уровень тироксина у женщин старше 20 лет составляет в норме 10 – 22 пмоль/л. Дефицит гормонов щитовидной железы является одной из причин бесплодия у женщин. Уровень тироксина косвенно связан с гормонами гипофиза и яичников. В результате дефицита тироксина яйцеклетка не созревает вовремя, менструальные циклы становятся нерегулярными. Дефицит тироксина также проявляется прибавкой в весе даже при условии достаточной физической нагрузки, ощущается недостаток энергии. По статистике, женщинам с низким уровнем тироксина в три раза сложнее забеременеть, чем женщинам с нормальной работой щитовидной железы.
Уровень тироксина снижается при различных заболеваниях щитовидной железы, например, при аутоиммунном тиреоидите, гипотиреозе, эндемическом зобе. Это также может быть связано с недостатком йода в продуктах питания. Белковая недостаточность, истощение, различные отравления могут также снизить активность щитовидной железы. Чаще всего для решения подобной проблемы врачи назначают заместительную терапию Л-тироксином.
Хорионический гонадотропин
Хорионический гонадотропин представляет собой гормон, который вырабатывается тканью хориона после имплантации эмбриона уже на 7 день после оплодотворения яйцеклетки. Хорионический гонадотропин не может быть определен при бесплодии, так как наличие имплантированного эмбриона исключает подобный диагноз. Тем не менее, хорионический гонадотропин является важным диагностическим параметром для благополучного развития беременности. Роль хорионического гонадотропина заключается в поддержании активности и существовании желтого тела.У небеременных женщин хорионический гонадотропин содержится в крови в количестве до 2 нг/мл. В период от 2 до 11 недели беременности содержание хорионического гонадотропина в крови увеличивается и находится в пределах 26 – 181 нг/мл. Впоследствии его количество в крови постепенно снижается. Повышение хорионического гонадотропина у небеременных женщин свидетельствует о новообразованиях легких, почек, матки, желудочно-кишечного тракта, о пузырном заносе. Повышенный уровень этого гормона у беременных женщин связан с многоплодной беременностью, неправильным определением срока беременности или с хромосомными аномалиями у плода. Низкий уровень хорионического гонадотропина связан с серьезными нарушениями (внематочной беременностью, задержкой в развитии плода, хронической плацентарной недостаточностью). Стоит отметить, что тесты на беременность, продающиеся в любой аптеке, определяют результат на основании содержания уровня хорионического гонадотропина в моче.
Антимюллеров гормон
Антимюллеров гормон – это особый гормон, который обеспечивает дифференцировку пола у эмбриона, а также отвечает за созревание фолликулов. Он синтезируется зернистыми клетками растущих фолликулов, тормозит развитие соседних фолликулов и уменьшает их чувствительность к фолликулостимулирующему гормону гипофиза. Благодаря этому за месяц лишь один фолликул становится яйцеклеткой.Учитывая то, что производство антимюллерова гормона осуществляется растущими фолликулами, его общее количество зависит от резерва фолликулов. Хорошо известно, что количество фолликулов в яичниках ограничено, и их истощение приводит к естественному бесплодию (инфертильности). Это нередко происходит еще до наступления менопаузы. Благодаря определению уровня антимюллерова гормона можно оценить функциональный резерв яичников и установить вероятность зачатия. В то же время, пациентки со сниженным функциональным резервом яичников хуже отвечают на лечение бесплодия. Антимюллеров гормон также может быть использован как маркер опухолей яичников, образованных из зернистых клеток фолликулов.
Уровень антимюллерова гормона для женщин в возрасте 18 – 26 лет находится в пределах 1 – 13 нг/мл и постепенно снижается. В возрасте старше 40 лет он составляет от 0 до 3,27 нг/мл. При полном истощении резерва яичников для лечения бесплодия возможно только экстракорпоральное оплодотворение (ЭКО).
Диагностические пробы у женщин при эндокринном бесплодии
При эндокринном бесплодии врачи нередко не ограничиваются лабораторными анализами, позволяющими определить уровень гормонов в крови. Для постановки диагноза и определения точной причины нарушений репродуктивной функции иногда требуется выполнение дополнительных тестов или проб с применением различных гормональных препаратов.Существуют следующие диагностические пробы эндокринного бесплодия у женщин:
- прогестероновая проба;
- циклическая эстроген-гестагенная проба;
- проба с дексаметазоном;
- проба с гонадолиберинами и некоторые другие.
Циклическая проба подразумевает прием эстрогенов в течение 10 дней, после чего их заменяют на прогестерон (или другие гестагены). Прием гестагенов также длится 10 дней. Если эндометрий чувствителен к препаратам, то результатом пробы является менструальноподобная реакция. Отсутствие кровотечения свидетельствует об изменениях матки, эндометрия или наличия спаечного процесса.
Проба с дексаметазоном выполняется пациенткам с гиперандрогенией для определения источника выработки мужских стероидных гормонов (надпочечников или яичников). Она позволяет установить это на основании динамики изменения содержания тестостерона на фоне приема пациенткой препарата дексаметазона.
Диагностические исследования у мужчин
Мужское бесплодие встречается несколько реже, чем женское, однако в случае бесплодного брака обследование в большинстве случаев начинают с мужчины. У мужчин репродуктивная система устроена несколько проще, чем у женщин, так как показатели сперматогенеза, как и уровни основных репродуктивных гормонов, остаются сравнительно постоянными во времени. Обследование мужчин выполняется в несколько этапов, при этом анализы на гормоны мужчины сдают только при необходимости.
Первым этапом в обследовании репродуктивной функции мужчин является выявление аномалий или заболеваний наружных половых органов (например, крипторхизма, гипогонадизма, уретрита, водянки яичка, опухолей). Обязательно исключают инфекции, передающиеся половым путем. Также оценивается состояние предстательной железы. Затем оценивается состояние эякулята с помощью спермограммы. Данный метод позволяет оценить количество, подвижность и жизнеспособность сперматозоидов.
При наличии каких-либо отклонений и при наличии показаний обследование дополняют анализами на гормоны. Эндокринные расстройства (гипогонадизм, гиперпролактинемия и другие) могут приводить к нарушениям сперматогенеза. Для диагностики этой причины бесплодия необходимо определение гормонов - пролактина, тестостерона, фолликулостимулирующего и лютеинизирующего гормонов. В моче определяют уровень кетостероидов, являющихся продуктами обмена веществ стероидных половых гормонов.
Спермограмма
Спермограмма представляет собой анализ эякулята мужчины для установления его фертильности и выявления возможных заболеваний половой системы. Представления о нормальных характеристиках спермы меняются со временем. Последние тенденции заключаются в ослаблении норм фертильного эякулята. В 2010 Всемирная Организация Здравоохранения (ВОЗ) внесла изменения в параметры оценки спермы, в методику обработки и исследования.На сегодняшний день общеприняты следующие нормальные показатели спермограммы:
- объем эякулята – более 1,5 мл;
- общее количество сперматозоидов – не менее 40 миллионов;
- концентрация сперматозоидов - 15 миллионов в 1 мл;
- общая подвижность сперматозоидов – более 40%;
- жизнеспособность – более 58%;
- количество нормальных морфологических форм – более 4%.
Перед сдачей спермы на анализ рекомендуется воздержаться от половой жизни в течение 3 – 7 дней. Также не следует употреблять спиртные напитки, а также посещать сауны, парные, термальные ванны и другие посещения с высокой температурой, так как это снижает подвижность сперматозоидов. Выполнение спермограммы дает достаточно большую диагностическую информацию и указывает на необходимость дальнейших исследований уровня гормонов.
Фолликулостимулирующий и лютеинизирующий гормоны
Данные гормоны производятся в гипофизе и играют большую роль в нормальном развитии и функционировании репродуктивной системы. Фолликулостимулирующий гормон у мужчин влияет на развитие семенных канальцев яичек, увеличивает концентрацию тестостерона, стимулирует образование и созревание сперматозоидов. Анализ на фолликулостимулирующий гормон у мужчин рекомендуют проводить при олигозооспермии или азооспермии с целью диагностики гипофункции половых желез. Увеличение количества фолликулостимулирующего гормона указывает на первичную недостаточность яичек, в то время как низкий уровень фолликулостимулирующего гормона свидетельствует о дисфункции гипоталамуса или гипофиза. Уровень фолликулостимулирующего гормона у мужчин является относительно постоянным после завершения полового созревания, он составляет 1,5 – 12,5 мЕд/мл.Лютеинизирующий гормон в мужском организме стимулирует клетки Лейдига, вырабатывающие тестостерон. Тестостерон – самый важный мужской половой гормон. По принципу обратной связи увеличение содержания тестостерона в крови способствует снижению производства фолликулостимулирующего и лютеинизирующего гормонов гипофизом. Норма содержания лютеинизирующего гормона в крови мужчин составляет 1,7 – 8,6 мЕд/мл. Его количество может изменяться при дисфункции гипофиза, при опухолях яичек, при атрофии гонад у мужчин вследствие свинки, бруцеллеза, гонореи и других заболеваний.
Тестостерон
Тестостерон – основной мужской половой гормон, который синтезируется из холестерина клетками Лейдига, находящимися в яичках. Тестостерон участвует в развитии половых органов, регулирует производство спермы и половое поведение, влияет на обмен веществ. Тестостерон позволяет набирать мышечную массу и силу, он влияет на состояние кожи и костной структуры. Секреция гормона возрастает до 30 лет, а после 50 лет постепенно начинает снижаться. Нормой содержания тестостерона в крови у мужчин в возрасте 20 – 40 лет является 9 – 32 пг/мл. Низкий уровень тестостерона довольно часто связан с мужским бесплодием.Существует несколько причин снижения уровня тестостерона у мужчин. В первую очередь, это врожденная или приобретенная патология яичек (крипторхизм, травма, вирусный паротит). Также на уровень тестостерона влияет патология гипоталамо-гипофизарной системы, в особенности недостаток лютеинизирующего гормона. Наконец, существуют некоторые генетические нарушения полового развития и производства тестостерона (например, синдром Клайнфельтера). Низкий уровень тестостерона в настоящее время успешно корректируется заместительной терапией с помощью синтетических препаратов этого гормона.
Пролактин и гиперпролактинемия
Пролактин синтезируется гипофизом и играет важную роль в репродуктивной функции, особенно у женщин. Пролактин обеспечивает лактацию, отвечает за половое возбуждение и обеспечение оргазма после полового акта. Пролактин уменьшает производство тестостерона у мужчин и эстрогенов у женщин. Нормой содержания пролактина в крови является 86 – 324 мкЕд/мл. Бесплодие мужчин сочетается с высоким уровнем пролактина (гиперпролактинемией) в 30% случаев.Гиперпролактинемия вызывает снижение потенции и полового влечения, уменьшение вторичных половых признаков, олигоспермию, гинекомастию. Гистологические исследования показывают, что гиперпролактинемия нарушает микроскопическое строение семенных канальцев и клеток Лейдига. Помимо репродуктивных нарушений данное состояние связано с массой метаболических проблем, таких как ожирение, атеросклероз, возрастание риска ишемической болезни сердца. Уровень пролактина возрастает, как правило, по причине опухоли гипофиза или гипоталамуса, при гипотиреозе, заболеваниях почек.
Для лечения гиперпролактинемии применяется медикаментозное, хирургическое или лучевое лечение в зависимости от причины повышения уровня этого гормона. Основным методом лечения является медикаментозный, при котором применяют агонисты дофамина (дофаминомиметики) – бромокриптин, каберголин, хинаголид.
Гормоны надпочечников
Надпочечники – парный орган внутренней секреции, играющий важную роль в регуляции обмена веществ и реакции организма на стрессовые условия. Надпочечники имеют в своем составе несколько зон, каждая из которых производит различные гормоны. Сетчатая зона коркового вещества надпочечников производит андрогены – половые гормоны, которые играют у мужчин важную роль в развитии органов размножения. Они выполняют несколько другую функцию, чем тестостерон и андрогены, вырабатываемые яичками.Андрогены надпочечников активны до полового созревания, влияют на развитие вторичных половых признаков. Надпочечниковая недостаточность у детей ведет к недоразвитию половых органов и яичек и может привести к бесплодию. Недостаточность андрогенов надпочечников у взрослых проявляется сниженным половым влечением и импотенцией. Для исследования уровня андрогенов надпочечников используют не кровь, а суточную мочу.
Основными андрогенами надпочечников являются:
- андростендион;
- дегидроэпиандростерон;
- андростерон;
- эпиандростерон;
- тестостерон.
Определение кетостероидов в моче
Кетостероиды – это продукты метаболизма стероидных половых гормонов, которые выделяются с мочой и отражают уровень секреции андрогенов в организме. Уровень метаболитов андрогенов в моче достаточно стабильный, в то время как сами гормоны выделяются импульсно в зависимости от суточных ритмов. Именно поэтому определение кетостероидов позволяет оценить функциональную активность надпочечников и мужских половых желез.Уровень кетостероидов в моче составляет 10 – 25 мг/сутки. Увеличение их концентрации в моче отражает избыточную секрецию андрогенов, а снижение – недостаток мужских половых гормонов, что отрицательно сказывается на репродуктивной функции. Это помогает в диагностике эндокринных дисфункций и определении опухолей желез внутренней секреции, особенно яичек и надпочечников.

- Катаболизм и анаболизм
- Влияние физической нагрузки на уровень гормонов
- Кортизол
- Инсулин
- Соматомедин С
- Гормоны и восстановление мышц после физических нагрузок
- Допинг
Катаболизм – это процесс метаболического распада клеток и тканей, а также разложения сложных структур с выделением энергии в виде тепла или в виде аденозинтрифосфата. Катаболическим процессом является ферментация больших молекул сахаридов, жиров, протеинов и фосфорных макроэргов. Катаболические процессы обеспечивают высвобождение большого количества энергии.
 В человеческом организме данный вещества вырабатываются щитовидной железой, половыми органами и другими частями тела. Давайте рассмотрим некоторые из них.
В человеческом организме данный вещества вырабатываются щитовидной железой, половыми органами и другими частями тела. Давайте рассмотрим некоторые из них.Тиреотропный гормон, который в анализе крови встречается как ТТГ – это вещество, от которого зависит правильное функционирование щитовидной железы. Вырабатывается оно гипофизом.
Тироксин, или Т4 является самым главной пресекрецией щитовидной железы. Это вещество отвечает за многие функции в нашем организме: метаболизм, энергетический обмен, выработку и расщепление белков, углеводов и жиров, рост, размножение, развитие, обмен кислородом и температуру тела.
Трийодтиронин, или Т3 – это также препсекреция, вырабатываемая щитовидной железой. Отвечает за рост и развитие, обмен веществ и энергии, выработку белков.
Паратгормон является пресекреция паращитовидных желез и отвечает за обмен кальция.
Пресекрецией гипофиза ФСГ – фолликулостимулирующее вещество – отвечает за работу половых желез, образование и созревание мужских и женских половых клеток.
Еще один гормон гипофиза, который влияет на работу половых желез, - это лютеинизирующая пресекреция которая отвечает за синтез половых гормонов. У женщин это прогестерон, у мужчин – тестостерон.
Еще одно подобное вещество - пролактин отвечает за рост и развитие молочных желез, а также за выработку молока в период лактации.
Эстрадиол – пресекреция, которая синтезируется в яичниках женщин и яичках мужчин. Это вещество отвечает за сексуальную функцию, способность к зачатию, за половое созревание и нормальное развитие вторичных половых признаков. Другими половыми пресекрециями являются прогестерон и тестостерон.
Важным гормоном поджелудочной железы является инсулин, благодаря которому глюкоза проникает из крови в клетки нашего организма.
Помимо вышеуказанных пресекреций, в организме человека имеется ряд других важных гормонов, отвечающих за различные функции.

- Нарушение гормонального баланса – что это?
- Причины гормональных нарушений
- Как проявляются гормональные нарушения?
- Гормональные нарушения у женщин
- Гормональные нарушения у женщин - видео
- Нарушение гормонального фона у мужчин
- Гормональные нарушения у подростков
- Гормональные нарушения у детей
- Возрастные гормональные нарушения
- Как лечить гормональные нарушения
- Диета
- Как похудеть при гормональных нарушениях?
- Последствия гормональных сбоев
Нарушение гормонального баланса – что это?
Нарушением гормонального баланса называется разлад деятельности эндокринной системы. Данная система, состоящая из многих желез, вырабатывает гормоны (вещества, влияющие буквально на все процессы, происходящие в организме).Деятельность желез, составляющих эндокринную систему, и всех гормонов, синтезируемых этими железами, находится у здорового человека в состоянии равновесия, баланса. Но это равновесие хрупкое: стоит нарушиться синтезу всего одного (любого) гормона, как возникает разлад работы всей эндокринной системы - т.е. нарушение гормонального баланса, проявляющееся ухудшением здоровья человека.
Нарушения гормонального равновесия могут возникать в следующих случаях:
- при синтезе железой слишком большого количества гормона;
- при синтезе недостаточного количества гормона;
- при нарушениях в процессе синтеза, вызывающих изменение химического состава гормона;
- при нарушениях в процессе транспортировки гормона по организму;
- при одномоментном сбое в работе сразу нескольких эндокринных желез.
Симптомы гормональных нарушений весьма разнообразны, и в большинстве случаев распознать заболевание эндокринной системы очень трудно.
Нарушение гормонального баланса чаще встречается у женщин, но могут страдать от него и мужчины, и дети любого возраста.
Причины гормональных нарушений
Причины недостаточной выработки гормонов:- инфекционные или воспалительные заболевания эндокринных желез;
- врожденные аномалии в виде недоразвития эндокринных желез;
- операции на эндокринных железах (при травме или при развитии опухоли);
- кровоизлияния в ткань железы;
- нарушение кровотока и недостаточное кровоснабжение железы;
- недостаток поступления с пищей витаминов и микроэлементов;
- иммунодефицитные состояния.
Причины избыточной выработки гормонов:
- травмы головы и органов брюшной полости;
- воспалительные заболевания;
- прием гормональных препаратов.
Сбалансированная деятельность эндокринной системы также может нарушиться под влиянием таких факторов, как:
- стрессы;
- хроническое недосыпание;
- малоподвижный образ жизни;
- вредные привычки;
- слишком ранние половые связи - или, напротив, отсутствие сексуальных контактов у взрослого человека.

- Что такое гормоны счастья и как они работают?
- Удовольствие от стремления к цели
- Эйфория
- Влюбленность
- Половое влечение
- Оргазм
- Любовь
- Любовь к ребенку и материнский инстинкт
- Доверие и привязанность
- Азарт
- Тревога, страх и злость
- Депрессия
- Как создавать эмоции?
- Источники и используемые материалы
- Тироксин общий (Т4)
- Тироксин свободный (Т4 свободный)
- Трийодтиронин общий (Т3)
- Трийодтиронин свободный (Т3 свободный)
- Антитела к тиреопероксидазе (АТ-ТПО, анти-ТПО)
- Антитела к тиреоглобулину (АТТГ, анти-ТГ)
- Тиреоглобулин (ТГ)
- Тиреотропный гормон (ТТГ)
- Повышение уровня ТТГ
- Антитела к ТТГ-рецепторам
- Антимикросомальные антитела (АТ-МАГ)
- Тироксин-связывающий глобулин
- Кальцитонин
- Щитовидная железа: анализы на гормоны, уровень ТТГ, заболевания, полезные и вредные продукты, препараты йода – видео
- Гипотиреоз: нужно ли пожизненно принимать гормоны щитовидной железы – видео
- Гипертиреоз: признаки, диагностика (анализы на гормоны щитовидной железы), лечение – видео
Тироксин общий (Т4)
 Также называется тетрайодтиронином, так как содержит 4 молекулы йода, и представляет собой показатель функциональной активности щитовидной железы, то есть ее работы. Тироксин синтезируется щитовидной железой из аминокислоты тирозина путем присоединения к ней молекул йода. Активность процесса синтеза тироксина в щитовидке контролируется тиреотропным гормоном (ТТГ), и, соответственно, уровни тироксина и ТТГ взаимосвязаны между собой. Когда уровень тироксина в сыворотке крови повышается, это воздействует на клетки аденогипофиза, и тогда уменьшается секреция ТТГ, вследствие чего щитовидная железа не стимулируется, и выработка ею тироксина также снижается. А если уровень тироксина в крови падает, то это вызывает усиление секреции ТТГ аденогипофизом, вследствие чего щитовидная железа получает стимул и начинает вырабатывать больше тироксина, чтобы вернуть его концентрацию в кровотоке к норме.
Также называется тетрайодтиронином, так как содержит 4 молекулы йода, и представляет собой показатель функциональной активности щитовидной железы, то есть ее работы. Тироксин синтезируется щитовидной железой из аминокислоты тирозина путем присоединения к ней молекул йода. Активность процесса синтеза тироксина в щитовидке контролируется тиреотропным гормоном (ТТГ), и, соответственно, уровни тироксина и ТТГ взаимосвязаны между собой. Когда уровень тироксина в сыворотке крови повышается, это воздействует на клетки аденогипофиза, и тогда уменьшается секреция ТТГ, вследствие чего щитовидная железа не стимулируется, и выработка ею тироксина также снижается. А если уровень тироксина в крови падает, то это вызывает усиление секреции ТТГ аденогипофизом, вследствие чего щитовидная железа получает стимул и начинает вырабатывать больше тироксина, чтобы вернуть его концентрацию в кровотоке к норме.Определение концентрации общего тироксина используется, главным образом, для диагностики гипертиреоза и гипотиреоза, а также для контроля за эффективностью терапии заболеваний щитовидки. Однако даже нормальный уровень тироксина в крови не означает того, что с щитовидной железой все в порядке. Ведь нормальные концентрации тироксина могут наблюдаться при эндемическом зобе, скрытой форме гипотиреоза или гипертиреоза.
Под концентрацией общего тироксина в крови подразумевают определение суммы свободной (активной) и связанной (неактивной) с белками фракций тироксина. Большая часть общего тироксина – это связанная с белками фракция, которая является функционально неактивной, то есть не действует на органы и ткани, а циркулирует в системном кровотоке. Неактивная фракция тироксина попадает в печень, почки и мозг, где из нее образуется второй гормон щитовидной железы – трийодтиронин (Т3), который поступает из тканей обратно в кровоток. А небольшая фракция активного тироксина воздействует на органы и ткани и, тем самым, обеспечивает эффекты гормонов щитовидки. Но при определении общего тироксина производится определение концентрации обеих фракций.
Концентрация тироксина в крови в течение суток и года неодинакова, она колеблется, но в пределах нормы. Так, максимальная концентрация общего тироксина в крови отмечается в период с 8 до 12 часов утра, а минимальная – с 23 до 3 часов. Кроме того, своих максимумов содержание Т4 в крови достигает в сентябре-феврале, а минимумов – летом. В период беременности у женщин концентрация тироксина в крови постоянно увеличивается, достигая максимума в третьем триместре (27 – 42 неделя).
В норме уровень общего тироксина в крови у взрослых мужчин составляет 59 – 135 нмоль/л, у взрослых женщин – 71 – 142 нмоль/л, у детей до 5 лет – 93 – 213 нмоль/л, у детей 6 – 10 лет – 83 – 172 нмоль/л, а у подростков старше 11 лет – 72 – 150 нмоль/л. У беременных женщин уровень тироксина в крови повышается до 117 – 181 нмоль/л.
- Введение
- Роль гормонов в жизнедеятельности человека
- Эндокринная система
- Гормональный дисбаланс
- Определение уровня гормонов в крови. Анализы на гормоны
- Гормоны различных эндокринных желез:
- Лечение гормонами
Введение
Гормонами называются биологически активные вещества, которые вырабатываются в человеческом организме так называемыми железами внутренней секреции. С их помощью осуществляется поддержание нормальной деятельности всего организма, и отдельных его систем. По химическому составу гормоны могут быть белками (например: инсулин, пролактин, соматотропин), аминокислотами (тироксин, трийодтиронин, адреналин и др.) или стероидами (гормоны коры надпочечников и половых желез).Роль гормонов в жизнедеятельности человека
Гормоны участвуют в регуляции всех процессов, жизненно важных для организма человека. Они оказывают воздействие на рост, развитие, на функции размножения, на обмен веществ и многие другие процессы.Влияние гормонов распространяется на следующие сферы:
- поддержание стабильности организма и всех его систем;
- адаптация к условиям внешней среды;
- повышение иммунитета (защитных сил организма);
- организация психической деятельности;
- контроль генетического аппарата;
- активность репродуктивной функции;
- определение роста, веса, пропорций фигуры человека и т.д.
Эндокринная система
Совокупность желез внутренней секреции, вырабатывающих гормоны, называется эндокринной системой.В эту систему входят следующие органы:
- гипофиз;
- гипоталамус;
- надпочечники;
- щитовидная железа;
- паращитовидные (околощитовидные) железы;
- яичники у женщин;
- яички у мужчин;
- печень;
- почки;
- поджелудочная железа;
- плацента (у беременных);
- желудочно-кишечный тракт.
Гормоны, выделяемые этими железами, находятся в тонком взаимодействии друг с другом, поддерживая в равновесии гормональный баланс организма.
Гормональный дисбаланс
В случае, когда по какой-либо причине увеличивается или уменьшается выработка того или иного гормона, гормональное равновесие нарушается. Это и называется гормональным дисбалансом.Причиной этого явления могут стать травмы, опухоли, аллергические реакции, воспалительные заболевания. Гормональный сбой может быть также следствием стресса, хронического недосыпания, неумеренного курения, злоупотребления спиртными напитками.
Симптомы гормонального дисбаланса могут быть самыми разнообразными, в зависимости от того, какой орган эндокринной системы затронут. В общих чертах – это нарушение функции различных органов и систем, и вследствие этого – возникновение заболеваний.
Определение уровня гормонов в крови. Анализы на гормоны
Нарушения гормонального баланса, избыточную или недостаточную выработку того или иного гормона, может определить врач-эндокринолог по анализу крови.Для каждого гормона существует норма его содержания в крови. Эти нормы различны для мужчин, женщин и детей; они меняются с возрастом, поэтому здесь приведены не будут. Обычно в лабораторном бланке анализа рядом с цифрой, обозначающей содержание гормона в крови, приводятся и цифровое значение его нормы для человека данного возраста и пола. У женщин, к тому же, уровень половых гормонов в крови изменяется во время менструации, беременности, в климактерическом периоде.
Определение гормональных нарушений по анализу крови поможет врачу-эндокринологу правильно установить диагноз заболевания, и назначить эффективное лечение.
Гормоны различных эндокринных желез:
Гипофиз
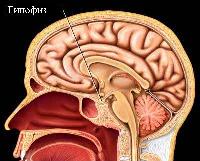 Гипофиз можно назвать главным органом эндокринной системы: эта железа, расположенная на нижней поверхности головного мозга, влияет на работу всех остальных эндокринных желез. Гипофиз состоит из двух долей, и каждая доля вырабатывает свои гормоны.
Гипофиз можно назвать главным органом эндокринной системы: эта железа, расположенная на нижней поверхности головного мозга, влияет на работу всех остальных эндокринных желез. Гипофиз состоит из двух долей, и каждая доля вырабатывает свои гормоны.Гормоны передней доли гипофиза
Передняя доля гипофиза – место выработки следующих гормонов:
- соматотропин (гормон роста) – способствует росту и развитию организма, увеличению энергетических запасов во всех тканях;
- тиреотропный гормон (ТТГ) – регулирует деятельность щитовидной железы по выработке гормонов;
- фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ) гормоны – влияют на деятельность яичников;
- меланоцитостимулирующий гормон (МСГ) – усиливает выработку темного пигмента отдельными клетками кожи;
- пролактин (ПРЛ) – гормон, активизирующий развитие молочных желез у девочек-подростков, и выработку грудного молока (лактацию) у рожениц. Содержание пролактина в крови возрастает при психологических стрессах и физическом переутомлении. При длительном стрессовом состоянии этот гормон может вызвать мастопатию – дисгормональное заболевание молочной железы.
Гормоны задней доли гипофиза
1. Вазопрессин - влияет на водный обмен, уменьшает выделение мочи. Также вызывает сужение просвета кровеносных сосудов и повышение артериального давления.
2. Окситоцин – способствует сокращению матки и появлению грудного молока у рожениц.
Щитовидная железа
Щитовидная железа вырабатывает 2 основных гормона: трийодтиронин (Т3) и тироксин (Т4). Такие названия связаны с количеством молекул йода, содержащихся в этих гормонах: Т3 – 3 молекулы йода, Т4 – 4 молекулы. Поэтому для нормальной деятельности щитовидной железы необходимо достаточное количество йода в пище.Гормоны щитовидной железы способствуют:
- росту и развитию центральной нервной системы у детей;
- росту и созреванию всего организма;
- нормальному формированию половых органов;
- образованию красных клеток крови – эритроцитов;
- уменьшению жировых отложений (похудению).
Недостаточная выработка гормонов щитовидной железой сопровождается развитием следующих симптомов:
- появление избыточного веса тела;
- развитие чрезмерной утомляемости, мышечной слабости;
- понижение артериального давления и частоты пульса;
- понижение температуры тела, постоянная зябкость, чувство холода;
- мышечные и суставные боли;
- бесплодие, сбои менструального цикла;
- депрессия, сниженное настроение;
- ухудшение памяти;
- сухость и зуд кожи;
- появление отеков на лице и на ногах;
- ухудшение двигательной функции кишечника – запоры.
При подозрении на снижение или усиление деятельности щитовидной железы назначают анализ крови на ее гормоны. Наиболее показательным является анализ крови на Т4 И ТТГ (тиреотропный гормон гипофиза, регулирующий деятельность железы).
Половые гормоны
Женские гормоны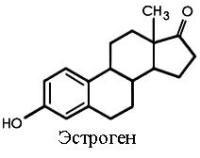 К женским гормонам относятся эстроген и прогестерон.
К женским гормонам относятся эстроген и прогестерон. Эстроген вырабатывается в яичниках. Он активно участвует в процессе полового созревания девушки, влияет на регулярность цикла менструаций. При нормальном содержании эстрогена в организме женщина сохраняет хорошее самочувствие, ее кожа и волосы выглядят здоровыми и красивыми.
Кроме того, эстроген улучшает память, обладает седативными (успокаивающими) свойствами и стимулирует отложение подкожных жировых запасов. Кстати, показателем высокого содержания эстрогена в организме женщины (а, значит, и высокой способности к зачатию и рождению детей) является светлый цвет волос.
Прогестерон синтезируется в надпочечниках, плаценте беременной женщины, и в желтом теле (временной железе внутренней секреции, образующейся в яичнике при наступлении беременности). Прогестерон способствует зачатию и нормальному протеканию беременности. Также он вызывает изменения в молочных железах, связанные с подготовкой к лактации.
Уровень женских гормонов резко падает при наступлении климакса. Гормональные изменения в организме влекут за собой изменения в психике и самочувствии женщины. Появляется подавленность настроения, раздражительность, плаксивость, повышенная утомляемость и др. Часто отмечается подъем артериального давления и головные боли; иногда – боли в области сердца и в животе. Ухудшается состояние волос и кожи. Характерны "приливы" - чувство жара, покраснение кожи лица и верхней половины тела, повышенное потоотделение.
Похожая, но менее выраженная картина наблюдается во время менструации, и за день до ее начала. В это время количество женских гормонов в организме также уменьшается, хотя и не столь сильно, как при климаксе.
Гормоны при беременности
После оплодотворения яйцеклетки в организме женщины происходит гормональная перестройка, в которой участвуют те же гормоны – эстроген и прогестерон. Уровень их в крови женщины значительно возрастает: в яичнике образуется желтое тело, вырабатывающее эти гормоны в первые 12-16 недель беременности. Затем желтое тело, как временная железа, рассасывается, а функция выработки женских гормонов переходит к плаценте.
Ближе к сроку родов нарастает выработка гипофизом окситоцина - гормона, способствующего сокращению матки.
После родов уровень женских гормонов в организме роженицы быстро снижается до нормальных значений. Главная роль в этот период принадлежит гормонам гипофиза пролактину и окситоцину, ответственным за лактацию.
Мужские гормоны
 Основным мужским гормоном (андрогеном) является тестостерон. Продуцируется он яичками и надпочечниками. У маленьких мальчиков уровень тестостерона в организме незначителен. Усиленная выработка этого гормона начинается в периоде полового созревания.
Основным мужским гормоном (андрогеном) является тестостерон. Продуцируется он яичками и надпочечниками. У маленьких мальчиков уровень тестостерона в организме незначителен. Усиленная выработка этого гормона начинается в периоде полового созревания.Под влиянием тестостерона появляется способность к оплодотворению; появляются вторичные половые признаки – голос становится низким, начинает расти борода и волосы на груди, на лобке и в подмышках. Чем ниже голос у мужчины, тем выше уровень тестостерона в его крови (у мужчин, кастрированных в детстве, голос на всю жизнь остается высоким).
Тестостерон влияет и на психику: он повышает агрессивность мужчины.
У алкоголиков и заядлых курильщиков уровень тестостерона в крови снижается; уменьшается он и в период мужского климакса (в возрасте 50-60 лет). Пожилые люди становятся менее агрессивными, чем мужчины "в расцвете сил".
"Общие" гормоны
Нельзя считать, что женские гормоны вырабатываются только в женском организме, а мужские – только в мужском. У людей обоего пола присутствуют оба вида половых гормонов, но в разных количествах.
Так, в мужском организме продуцируется женский гормон эстроген, но уровень его в 10 раз ниже, чем у женщин. В таком количестве он способствует поддержанию гормонального баланса. Но если по каким-то причинам концентрация эстрогена в крови мужчины значительно повышается, это может привести к импотенции и нарушению созревания сперматозоидов.
Точно так же в организме женщины в норме вырабатывается небольшое количество тестостерона. При нарушении гормонального равновесия, при повышении уровня тестостерона в крови - у женщины развиваются мужские вторичные половые признаки: голос становится низким, могут появиться волосы на теле, усы, и даже борода.
При наступлении климакса, вследствие снижения уровня эстрогена, в женском организме нарастает уровень тестостерона. Поэтому в климактерическом возрасте женщина может обрести мужскую решительность, и склонность к самостоятельным решениям. Однако появление таких черт характера сопровождается ростом волос на теле и лице, а также возрастанием риска возникновения инсульта.
Антимюллеров гормон (АМГ)
Этот гормон в норме присутствует в организме взрослой женщины; вырабатывают его яичники. Анализ крови на данный гормон проводят для определения способности женщины к выработке яйцеклеток, к зачатию. Снижение уровня этого гормона обычно наступает при климаксе, и означает старение яичников, их неспособность продуцировать яйцеклетки.
У мужчин антимюллеров гормон присутствует в организме только до начала полового созревания, т.е. у мальчиков. При наступлении полового созревания уровень АМГ резко падает. В крови взрослого мужчины высокий уровень АМГ указывает на задержку полового развития. Низкий же уровень антимюллерова гормона у мальчиков – показатель преждевременного полового развития.
Надпочечники
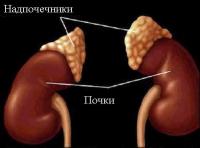 Надпочечники – крошечные парные железы, расположенные на верхушках почек. Несмотря на миниатюрные размеры, надпочечники вырабатывают большое количество очень важных для организма гормонов. В каждом надпочечнике имеется корковый и мозговой слой, и каждый слой выделяет различные вещества.
Надпочечники – крошечные парные железы, расположенные на верхушках почек. Несмотря на миниатюрные размеры, надпочечники вырабатывают большое количество очень важных для организма гормонов. В каждом надпочечнике имеется корковый и мозговой слой, и каждый слой выделяет различные вещества.Регуляция выработки гормонов надпочечниками осуществляется гипофизом с помощью АКТГ (адренокортикотропного гормона).
Гормоны коркового слоя надпочечников называются кортикостероидами. К ним относятся:
1. Глюкокортикоиды (кортикостерон, кортизон, гидрокортизон). Они контролируют углеводный обмен в организме, подавляют развитие воспалительных заболеваний, защищают ткани от вредоносного влияния микробов.
2. Минералокортикоиды (дезоксикортикостерон, альдостерон). Эти гормоны регулируют минеральный и водный обмены веществ, в частности, обмен натрия и калия.
Кроме кортикостероидов, корковый слой надпочечников выделяет еще и половые гормоны (у женщин – тестостерон в малых количествах, а у мужчин – микродозы эстрогена).
Гормоны мозгового слоя надпочечников – это адреналин и норадреналин. Они регулируют деятельность сердечно-сосудистой системы. При этом функция норадреналина заключается лишь в повышении артериального давления путем сосудосуживающего действия, а влияние адреналина значительно шире. Адреналин увеличивает частоту сердечных сокращений, тормозит пищеварение, стимулирует деятельность мозга.
Недостаточная выработка гормонов коры надпочечников (в связи с различными заболеваниями) сопровождается следующими симптомами:
- снижение артериального давления;
- мышечная слабость;
- повышенная утомляемость;
- потеря аппетита, отвращение к пище;
- потеря веса;
- нарушение пигментации кожи (появление темных пятен или общее потемнение кожи).
При усилении деятельности коры надпочечников появляются следующие болезненные признаки:
- повышение артериального давления;
- общая слабость;
- избыточный рост волос;
- жировые отложения на шее;
- похудение верхних и нижних конечностей с атрофией мышц;
- снижение потенции у мужчин;
- возможно даже развитие сахарного диабета.
Поджелудочная железа
Поджелудочная железа в организме человека выполняет двойную функцию: она вырабатывает пищеварительные ферменты, и одновременно гормоны – инсулин и глюкагон.Инсулин понижает уровень сахара в крови. При дефиците этого гормона развивается тяжелое заболевание – сахарный диабет.
Глюкагон - напротив, повышает концентрацию сахара в крови.
Выполняя противоположные функции, в норме эти гормоны поддерживают в кровяном русле нужный уровень сахара (3,3 – 5,5 ммоль/л).
"Гормоны счастья"
 Гормонов, вызывающих чувство радости, удовольствия, веселья - одним словом, "гормонов счастья" - довольно много. Но чаще всего называют этими словами два гормона - эндорфин и серотонин. Они вырабатываются гипофизом при определенных условиях: во время занятий спортом, сексом; при смехе, ярком солнечном свете, при получении удовольствия от вкусной еды, от беседы с приятным человеком и т.д.
Гормонов, вызывающих чувство радости, удовольствия, веселья - одним словом, "гормонов счастья" - довольно много. Но чаще всего называют этими словами два гормона - эндорфин и серотонин. Они вырабатываются гипофизом при определенных условиях: во время занятий спортом, сексом; при смехе, ярком солнечном свете, при получении удовольствия от вкусной еды, от беседы с приятным человеком и т.д.У мужчин имеется еще один "гормон счастья" - допамин, вырабатывающийся в экстремальных ситуациях, требующих максимального напряжения всех сил организма. На женщин допамин действует иначе, вызывая у них чувство страха.
Лечение гормонами
Гормональные препараты широко применяются в современной медицине.Сфера применения гормональных препаратов
Гормоны используются при заболеваниях желез эндокринной системы, когда их уровень в организме снижается. Такое применение гормонов называется заместительной терапией. Пример – назначение женских половых гормонов в таблетках при климаксе.Используются гормональные препараты и для подавления излишне активной деятельности других эндокринных желез. Пример – гормональные противозачаточные таблетки.
Некоторые гормоны применяются в качестве узкоспецифических лекарственных средств. Пример – адреналин снимает приступ бронхиальной астмы, расслабляя мускулатуру бронхов.
Особенно часто при лечении многих заболеваний используются гормоны надпочечников – кортикостероиды. Они применяются в следующих сферах:
Половые гормоны могут затормозить развитие рака половых же органов: у мужчин для этого используются женские половые гормоны, а у женщин – мужские.
С помощью гормонотерапии можно значительно уменьшить возрастные изменения, происходящие в человеческом организме. Грамотно назначенная гормональная мультитерапия (лечение несколькими гормонами одновременно) может повысить продолжительность жизни, поднять уровень иммунитета, улучшить память и внешний вид человека.
Приём гормональных препаратов
 Гормональные препараты нельзя использовать для самолечения. Назначать их должен только врач. Даже очень низкие дозы гормонов оказывают сильное воздействие на организм.
Гормональные препараты нельзя использовать для самолечения. Назначать их должен только врач. Даже очень низкие дозы гормонов оказывают сильное воздействие на организм.Принимать гормональные препараты в таблетках нужно строго по времени. Если назначен прием таблеток 1 раз в сутки - выберите час, удобный для вас, и пейте лекарство постоянно в это время (например, в 8 утра ежедневно). Нельзя пропускать назначенный час: уровень гормона в крови начнет снижаться, что отразится на вашем самочувствии.
Нерегулярный прием гормонов также должен быть исключен, иначе лечение вместо пользы принесет вред.
Человек, принимающий гормональные препараты, должен наблюдаться врачом, который сможет при необходимости корректировать дозу лекарства.
Отмена гормональных препаратов также должна проходить под врачебным контролем, постепенно. Нельзя просто прекратить принимать гормоны - их дозу нужно понемногу уменьшать.
Где и как купить гормоны
Купить гормональные препараты можно в обычных аптеках, и в интернет-аптеках. Однако для покупки большей части таких медикаментов необходим рецепт врача. В первую очередь это относится к гормонам надпочечников.Женские гормональные таблетки (противозачаточные средства) продаются без рецепта, но чтобы выбрать средство, подходящее именно вам, нужна консультация врача-гинеколога.
Часть гормональных препаратов выпускается в виде порошка во флаконах для подкожных или внутримышечных инъекций (эти средства применяются обычно при стационарном лечении, в больнице). Есть в продаже и гормоны в таблетках для амбулаторного лечения. В таблетках выпускаются гормоны надпочечников, щитовидной железы, женские половые гормоны.
- Анализы на гормоны щитовидной железы – что это такое?
- Какие и сколько имеется анализов на гормоны щитовидной железы
- В каких случаях нужно сдавать анализы на гормоны щитовидной железы
- Подготовка к анализам на гормоны щитовидной железы (как правильно сдать анализ крови на гормоны щитовидной железы)
- Анализ на гормоны щитовидной железы – натощак или нет?
- Нормы анализов на гормоны щитовидной железы
- Какие лекарственные препараты понижают и повышают уровень гормонов щитовидной железы
- Где сдать анализы на гормоны щитовидной железы?
- Сколько делается анализ на гормоны щитовидной железы?
- Цена анализов на гормоны щитовидной железы
- Причины и симптомы гипотиреоза (недостаток гормонов щитовидной железы) – видео
- Щитовидная железа, гормоны и беременность – видео
- Продукты для щитовидной железы – видео
Анализы на гормоны щитовидной железы – что это такое?
Анализы на гормоны щитовидной железы – это совокупность нескольких лабораторных тестов, которые позволяют определить концентрацию различных биологически активных веществ в крови, тем или иным способом отражающих функциональную активность и состояние щитовидной железы. Строго говоря, под термином "анализы на гормоны" щитовидной железы подразумевают определение в крови концентрации не только гормонов, вырабатываемых данным органом, но также и других биологически активных веществ, которые используются для диагностики функций и состояния железы. Поэтому, можно сказать, что в обиходе под "анализами на гормоны щитовидной железы" понимают совокупность тестов, отражающих работу и состояние данного органа. В дальнейшем тексте под термином "анализы на гормоны щитовидной железы" мы также будет подразумевать расхожее обиходное понятие, то есть всю совокупность тестов, использующихся для диагностики заболеваний щитовидки.
Щитовидная железа представляет собой орган внутренней секреции, иными словами, относится к эндокринной системе и, соответственно, вырабатывает целый ряд гормонов, которые участвуют в регуляции обмена веществ в организме, а также в обеспечении нормальной работы сердечно-сосудистой, половой и пищеварительной систем. Кроме того, гормоны щитовидной железы обеспечивают нормальное состояние и функционирование центральной нервной системы и психики.
При психоэмоциональных перегрузках, дефиците йода или витаминов, длительно текущих хронических или инфекционных заболеваниях, неблагоприятной экологической обстановке, вредных условия труда, а также при приеме некоторых лекарственных препаратов работа щитовидной железы нарушается, вследствие чего возникает недостаток или избыток ее гормонов в организме, что проявляется расстройствами со стороны сердечно-сосудистой, половой, пищеварительной и нервной систем.
В зависимости от того, какое количество гормонов вырабатывает щитовидная железа, все ее заболевания условно подразделяются на три большие группы:
- Заболевания с гипотиреозом, когда уровень гормонов щитовидной железы в крови снижен;
- Заболевания с гипертиреозом (тиреотоксикозом), когда уровень гормонов щитовидной железы в крови повышен;
- Заболевания с эутиреозом, когда уровень гормонов щитовидной железы в крови в норме, несмотря на имеющуюся патологию органа.
Анализы на гормоны щитовидной железы позволяют диагностировать различные заболевания этого органа и контролировать эффективность проводимой терапии.
Анализы на гормоны щитовидной железы обычно назначаются в двух случаях – либо у человека имеются признаки гипотиреоза/гипертиреоза, либо в рамках профилактического обследования при проживании в регионах с эндемическим дефицитом йода. В первом случае анализы необходимы для точной диагностики имеющегося заболевания, а во втором – для раннего выявления патологий щитовидной железы, протекающих бессимптомно.
 Женская половая система и ее способность к репродукции напрямую зависит от уровня содержания в организме определенных гормонов. Некоторые из них отвечают за работу половых органов из нашей головы – пресекреции гипофиза, а другие вещества вырабатываются непосредственно половыми железами.
Женская половая система и ее способность к репродукции напрямую зависит от уровня содержания в организме определенных гормонов. Некоторые из них отвечают за работу половых органов из нашей головы – пресекреции гипофиза, а другие вещества вырабатываются непосредственно половыми железами.Гормоны отвечают за весь процесс беременности – от зачатия до родов. Яйцеклетка созревает благодаря именно этим вещесвам, а оплодотворенная яйцеклетка имеет возможность прикрепиться к стенкам матки также благодаря им.
Если нарушен гормональный баланс, это сразу отражается на способности женщины зачать ребенка. При проблемах с зачатием необходимо пройти обследование на уровень всех пресекреций, при этом необходимо учитывать, что анализ на одни гормоны можно сдавать в любой день, а на другие – в строго определенные дни менструального цикла.
При анализе крови и/или мочи на эти вещества, прежде всего, необходимо узнать уровень следующих гормонов.
Вырабатываемые гипофизом:
• фолликостимулирующий – отвечает за рост яйцеклетки
• лютеинизурующий – отвечает за овуляцию
• пролактин – отвечает за созревание молочных желез и за выработку молока
• тиреотропный – отвечает за нормальное функционирование щитовидной железы.
Пресекреции щитовидной железы:
• тироксин
• трийодтиронин. Оба эти вещества участвуют в работе яичников, поэтому часто патологии щитовидной железы идут нога в ногу с бесплодием.
Гормон надпочечников – ДЭА-С. В женском организме это вещество присутствует в незначительных количествах, поскольку относится к мужским гормонам. Однако, если его уровень в организме женщины повышен, это может причиной проблем, возникающих при зачатии ребенка.
Вещества, образующиеся в яичниках:
• эстрадиол – отвечает за развитие половых органов и подготовку матки к беременности
• прогестерон – отвечает за прикрепление оплодотворенной яйцеклетки к стенкам матки и за нормальное протекание и развитие беременности
• тестостерон – мужской гормон, избыток которого отрицательно сказывается на работе яичников, что приводит к бесплодию.