
- Листериоз у людей и животных – краткая характеристика и эпидемиология
- Фото
- Возбудитель листериоза
- Пути передачи инфекции
- Симптомы
- Листериоз у детей
- Врожденный (внутриутробный) листериоз
- Диагностика
- Лечение
- Профилактика
- Листериоз: пути заражения листериями (продукты питания), признаки и симптомы, лечение и профилактика инфекции – видео
- Листериоз в России
Листериоз у людей и животных протекает тяжело и характеризуется весьма вариабельными клиническими проявлениями, среди которых нет специфичных именно для этой инфекции симптомов, вследствие чего диагностика заболевания затруднена. Несмотря на тяжесть течения у взрослых людей и детей старше года листериоз в большинстве случаев заканчивается выздоровлением.
Листериоз у людей и животных – краткая характеристика и эпидемиология
Листериоз – это инфекционное заболевание, развивающееся у животных и людей при попадании в организм патогенных палочковидных бактерий, которые называются листериями. Данная инфекция имеет широкий спектр источников и способов передачи возбудителя, а также характеризуется разнообразными неспецифичными клиническими симптомами, бурным и тяжелым течением и большим количеством смертельных исходов у новорожденных и людей, страдающих сниженной активностью иммунной системы (например, пожилые, страдающие тяжелыми хроническими заболеваниями, злокачественными опухолями, ВИЧ-инфицированные и т.д.).Источники и резервуар инфекции представляют собой различные субстраты внешней среды (почва, вода), а также животных и птиц, которые питаются и пьют на территориях, зараженных листериями. Это означает, что переносить листерии могут крысы, мыши, кролики, свиньи, коровы, овцы, собаки, кошки, куры, индюки, гуси и другие животные, контактирующие с человеком. Причем сами животные инфицируются листериями при питье воды, поедании травы, силоса и кормов, а также при проглатывании пыли, в которой содержатся листерии.
Животные, заразившиеся листериозом, выделяют патогенные микробы с калом, мочой, слюной, спермой и потом. Когда данные биологические жидкости попадают на почву, траву, корм или в воду, то происходит ее загрязнение листериями, которые, в свою очередь, могут стать источником инфекции для любых других животных, питающихся и пьющих в пределах зараженной территории. Люди, которые употребляют воду из естественных водоемов или травы, собранные на полях, также могут заражаться листериозом непосредственно из субстратов внешней среды, а не от животных.
Кроме того, при приготовлении мясокостной муки из биологического материала зараженных или больных листериозом животных, она также является источником инфекции. Если здоровые животные будут есть такую инфицированную мясокостную муку, то они заразятся листериозом.
Человек инфицируется главным образом от больных листериозом животных, с которыми тесно контактирует. Например, домашний скот (козы, овцы, коровы и др.), птица (гуси, утки, куры и др.), кошки, собаки или грызуны (мыши, крысы) могут заразиться листериозом, выпив воды из водоема, в котором имеются листерии. Затем эти животные сами начинают выделять листерий через пот, мочу, фекалии, слюну и другие биологические жидкости. Человек, соприкасаясь с данными зараженными биологическими секретами животного, переносит их на собственный кожный покров, с которого они попадают в организм и вызывают развитие инфекционного заболевания.
Кроме того, листерий можно съесть с зараженным и термически необработанным мясом или молоком, а также вдохнуть в процессе обработки кож, выщипывании перьев у птиц или интенсивном трении шкуры зараженного животного. В этом случае в воздух поднимается облако мелкой пыли, состоящей из волосков шкуры животного или частиц перьев птиц, в которых имеются также и листерии. Если человек вдохнет это облако, то произойдет инфицирование листериями.
Листериоз является профессиональной патологией людей, работающих на животноводческих и птицеводческих фермах, а также в цехах, где производится первичная обработка мяса и шкур. Кроме того, в родильных домах и акушерско-гинекологических отделениях также периодически фиксируются вспышки листериоза, связанные с тем, что в них могут находиться больные беременны женщины без клинической симптоматики, являющиеся источником инфекции для персонала и других пациенток. Наиболее часто вспышки листериоза фиксируются весной и летом.
Развитие листериоза происходит не всегда при попадании листерий в организм человека, поскольку данные бактерии не являются высокопатогенными. Листериоз развивается только в том случае, если у человека на момент инфицирования ослаблен иммунитет. Именно поэтому данной инфекции подвержены беременные женщины, новорожденные дети, пожилые люди, а также страдающие тяжелыми хроническими заболеваниями, злокачественными опухолями, ВИЧ-инфицированные и т.д. Данные люди входят в группу риска по листериозу.
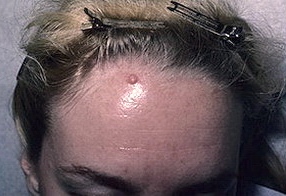
Листериоз – фото
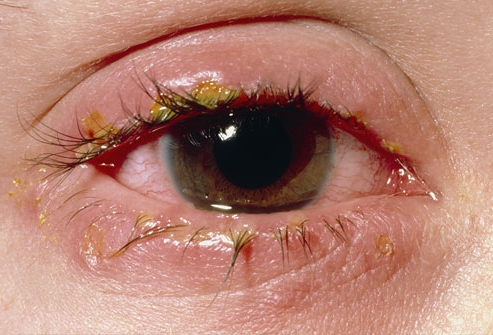
На данной фотографии изображен листериоз глаз.
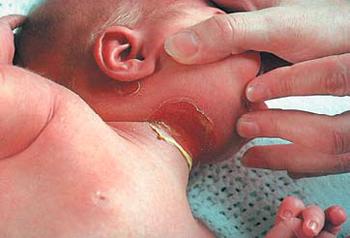
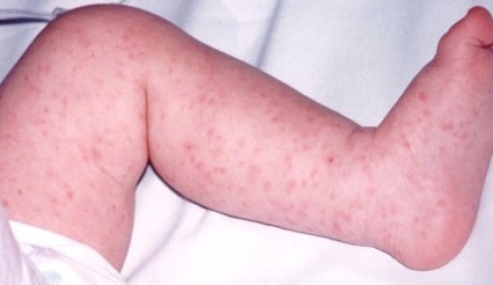
На данных фотографиях видны кожные проявления врожденного листериоза младенцев.
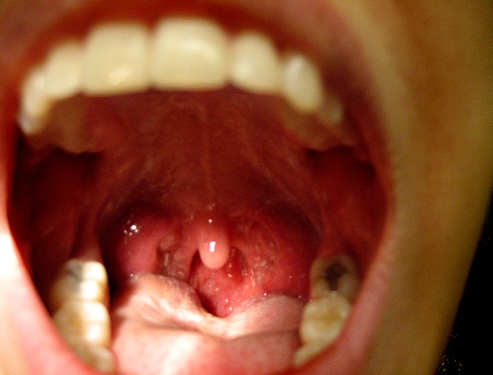
На данной фотографии изображены мелкие белесо-серые гранулемы на слизистой оболочке зева при ангинозно-септической форме листериоза у взрослых людей.
Возбудитель листериоза
Возбудителями листериоза являются два вида бактерий рода Listeria, такие, как Listeria monocytogenes и Listeria ivanovii. Причем наиболее часто возбудителем листериоза у человека является вид бактерий Listeria monocytogenes.Оба вида листерий, способных вызывать заболевание у человека и животных, являются грамположительными подвижными палочками правильной формы, не способными образовывать споры. Отнесение листерий к группе грамположительных бактерий означает, что при окраске по Грамму они окрашиваются в сине-фиолетовый цвет. Данное свойство бактерий используется только для их идентификации и никоим образом не соотносится с особенностями их жизнедеятельности. Неспособность к спорообразованию означает, что листерии не могут трансформироваться в устойчивые к негативным условиям внешней среды споры и в таком виде сохраняться годами. Внешняя форма бактерий представляет собой вытянутую палочку, если рассматривать их в световой микроскоп. Если же изучать листерии в микроскоп, дающий трехмерное изображение (3D), то они выглядят, как цилиндры (см. рисунок 1).
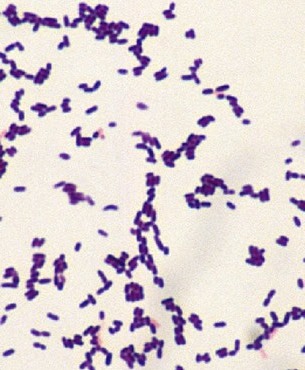
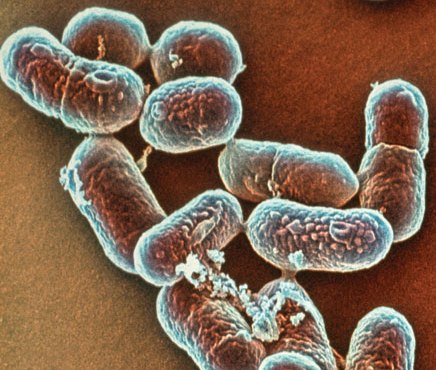
Рисунок 1 – Листерии в трехмерном изображении (слева) и в световом микроскопе (справа). Читать далее...

- Общая характеристика заболевания
- Симптомы и признаки
- Симптомы шизофрении у мужчин, женщин, детей и подростков
- Первые симптомы (начальные,ранние)
- Симптомы различных видов шизофрении
- Параноидальная (параноидная) шизофрения
- Кататоническая шизофрения
- Гебефреническая шизофрения
- Простая (легкая) шизофрения
- Недифференцированная шизофрения
- Остаточная шизофрения
- Постшизофреническая депрессия
- Маниакальная шизофрения (маниакально-депрессивный психоз)
- Острая шизофрения (приступы)
- Непрерывная шизофрения
- Вялотекущая (скрытая) шизофрения
- Неврозоподобная шизофрения
- Алкогольная шизофрения
- Симптомы гебефренической, параноидной, кататонической и других типов шизофрении - видео
- Шизофрения: причины и предрасполагающие факторы, признаки, симптомы и проявления болезни - видео
- Причины и симптомы шизофрении - видео
- Признаки шизофрении (как распознать заболевание, диагностика шизофрении) - видео
- Что такое шизофрения, каковы её симптомы, признаки и проявления - видео
Общая характеристика шизофрении
Шизофрения представляет собой заболевание, относящееся к группе эндогенных психозов, поскольку ее причины обусловлены различными изменениями в функционировании организма, то есть, не связаны с какими-либо внешними факторами. Это означает, что симптомы шизофрении возникают не в ответ на внешние раздражители (как при неврозах, истериях, психологических комплексах и др.), а сами по себе. Именно в этом кардинальное отличие шизофрении от других психических расстройств.По своей сути – это хроническое заболевание, при котором развивается расстройство мышления и восприятия любых явлений окружающего мира на фоне сохранного уровня интеллекта. То есть, человек, больной шизофренией, не является обязательно умственно отсталым, его интеллект, как и у всех остальных людей, может быть и низким, и средним, и высоким, и даже очень высоким. Причем в истории имеется немало примеров гениальных людей, страдавших шизофрений, например, Бобби Фишер – чемпион мира по шахматам, математик Джон Нэш, получивший Нобелевскую премию и т.д. История жизни и болезни Джона Нэша была блестяще рассказана в фильме "Игры разума".
То есть, шизофрения – это не слабоумие и простая ненормальность, а специфическое, совершенно особое расстройство мышления и восприятия. Сам термин "шизофрения" состоит из двух слов: шизо – раскалывать и френия – ум, рассудок. Итоговый перевод термина на русский язык может звучать, как "расколотое сознание" или "расщепленное сознание". То есть, шизофрения – это когда человек имеет нормальную память и интеллект, все его органы чувств (зрение, слух, обоняние, вкус и осязание) работают правильно, даже мозг воспринимает всю информацию об окружающей среде так, как нужно, но вот сознание (кора головного мозга) обрабатывает все эти данные неправильно.
Например, глаза человека видят зеленые листья деревьев. Эта картинка передается в мозг, усваивается им и передается в кору, где происходит процесс осмысления полученной информации. В итоге, нормальный человек, получив информацию о зеленых листьях на дереве, осмыслит ее и сделает вывод о том, что дерево живое, на улице лето, под кроной тень и т.д. А при шизофрении человек не способен осмыслить информацию о зеленых листьях на дереве, сообразно нормальным, свойственным для нашего мира, законам. Это означает, что, увидев зеленые листья, он подумает, что их кто-то красит, или что это какой-то сигнал для инопланетян, или что нужно их все сорвать и т.д. Таким образом, очевидно, что при шизофрении наблюдается расстройство именно сознания, которое не в состоянии из имеющейся информации составить объективную картину на основании закономерностей нашего мира. В результате у человека появляется искаженная картина мира, созданная именно его сознанием из изначально правильных сигналов, поступивших в мозг от органов чувств.
Именно из-за подобного специфического нарушения сознания, когда у человека имеются и знания, и представления, и правильная информация от органов чувств, но итоговый вывод сделан с хаотическим применением своих функционалов, заболевание было названо шизофренией, то есть, расщеплением сознания.
Шизофрения – симптомы и признаки
 Указывая признаки и симптомы шизофрении, мы будем не просто перечислять их, но и подробно разъяснять, в том числе на примерах, что именно подразумевается под той или иной формулировкой, поскольку для человека, далекого от психиатрии, именно правильное понимание специфических терминов, применяемых для обозначения симптомов, является краеугольным камнем для получения адекватного представления о предмете разговора.
Указывая признаки и симптомы шизофрении, мы будем не просто перечислять их, но и подробно разъяснять, в том числе на примерах, что именно подразумевается под той или иной формулировкой, поскольку для человека, далекого от психиатрии, именно правильное понимание специфических терминов, применяемых для обозначения симптомов, является краеугольным камнем для получения адекватного представления о предмете разговора.Во-первых, следует знать, что для шизофрении характерны симптомы и признаки. Под симптомами понимают строго определенные, характерные для заболевания проявления, такие, как бред, галлюцинации и т.д. А признаками шизофрении считают четыре направления деятельности мозга человека, в которых имеются нарушения.
Признаки шизофрении
Итак, к признакам шизофрении относят следующие эффекты (тетрада Блёйлера, четыре А):Ассоциативный дефект – выражается в отсутствии логического мышления в направлении какой-либо конечной цели рассуждений или диалога, а также в обусловленной этим бедности речи, в которой нет дополнительных, спонтанных компонентов. В настоящее время данный эффект называют коротко – алогия. Рассмотрим этот эффект на примере, чтобы четко представлять себе, что подразумевают психиатры под данным термином.
Итак, представьте себе, что женщина едет в троллейбусе и на одной из остановок входит ее знакомая. Завязывается беседа. Одна из женщин спрашивает другую: "Куда ты едешь?". Вторая отвечает: "Хочу навестить сестру, она немного приболела, еду к ней в гости". Это является примером ответа нормального человека, не страдающего шизофренией. В данном случае, в ответе второй женщины фразы "хочу навестить сестру" и "она немного приболела" являются примером дополнительных спонтанных компонентов речи, которые были сказаны в соответствии с логикой дискуссии. То есть, только ответом на вопрос о том, куда она едет, является часть "к сестре". Но женщина, логически домысливая другие вопросы дискуссии, сразу же отвечает, почему она едет к сестре ("хочу навестить, потому что она заболела").
Если бы вторая женщина, к которой обращен вопрос была шизофреником, то диалог был бы следующим:
- Куда ты едешь?
- К сестре.
- Зачем?
- Хочу навестить.
- У нее что-то случилось или просто так?
- Случилось.
- Что случилось? Что-то серьезное?
- Заболела.
Подобный диалог с односложными и неразвернутыми ответами является типичным для участников дискуссии, среди которых один болен шизофренией. То есть, при шизофрении человек не додумывает в соответствии с логикой дискуссии следующие возможные вопросы и не отвечает на них сразу в одном предложении, как бы опережая их, а дает односложные ответы, которые требуют дальнейших многочисленных уточнений.
Аутизм – выражается в отвлечении от реального окружающего мира и погружении в свой внутренний мирок. У человека резко ограничиваются интересы, он совершает одинаковые действия и не отвечает на различные стимулы из окружающего мира. Кроме того, человек не взаимодействует с окружающими и не в состоянии строить нормальную коммуникацию.
 Амбивалентность – выражается в наличии совершенно противоположных мнений, переживаний и чувств касательно одного и того же предмета или объекта. Например, при шизофрении человек может одновременно любить и ненавидеть мороженое, бег и т.д.
Амбивалентность – выражается в наличии совершенно противоположных мнений, переживаний и чувств касательно одного и того же предмета или объекта. Например, при шизофрении человек может одновременно любить и ненавидеть мороженое, бег и т.д.В зависимости от природы амбивалентности выделяют три ее разновидности – эмоциональную, волевую и интеллектуальную. Так, эмоциональная амбивалентность выражается в одновременном наличии противоположного чувства к людям, событиям или предметам (например, родители могут любить и ненавидеть детей и т.д.). Волевая амбивалентность выражается в наличии бесконечного колебания при необходимости совершить выбор. Интеллектуальная амбивалентность заключается в наличии диаметрально противоположных и взаимоисключающих идей.
Аффективная неадекватность – выражается в совершенно неадекватной реакции на различные события и действия. Например, увидев тонущего, человек смеется, а при получении какого-либо радостного известия – плачет и т.д. Вообще, аффект – это внешнее выражение внутреннего переживания настроения. Соответственно, аффективные нарушения – это не соответствующие внутренним чувственным переживаниям (страх, радость, грусть, боль, счастье и т.д.) внешние проявления, такие как: смех в ответ на переживание страха, веселье при горе и т.д.
Данные патологические эффекты являются признаками шизофрении и вызывают изменения личности человека, который становится нелюдимым, замкнутым, теряет интерес к ранее волновавшим его предметам или событиям, совершает нелепые поступки и т.д. Кроме того, у человека могут появиться новые увлечения, которые ранее были для него совершенно нетипичны. Как правило, такими новыми увлечениями при шизофрении становятся философские или ортодоксальные религиозные учения, фанатизм в следовании какой-либо идее (например, вегетарианству и т.д.). В результате перестройки личности у человека существенно снижается работоспособность и степень его социализации.
Помимо указанных признаков существуют еще и симптомы шизофрении, к которым относят одиночные проявления болезни. Вся совокупность симптомов шизофрении подразделяется на следующие большие группы:
- Позитивные (продуктивные) симптомы;
- Негативные (дефицитарные) симптомы;
- Дезорганизованные (когнитивные) симптомы;
- Аффективные (настроенческие) симптомы.

- Принципы лечения шизофрении
- Шизофрения – методы лечения (способы лечения)
- Современное лечение шизофрении в период приступа
- Лечение психотического расстройства (бреда, галлюцинаций, иллюзий и другой продуктивной симптоматики)
- Лечение психомоторного возбуждения и уменьшение эмоциональной насыщенности переживаний, связанных с бредом и галлюцинациями
- Лечение депрессивного компонента в эмоциональных расстройствах
- Лечение маниакального компонента в эмоциональных расстройствах
- Лечение психоза, резистентного к лекарствам
- Стабилизирующее лечение шизофрении
- Поддерживающее (противорецидивное) лечение шизофрении
- Препараты для лечения шизофрении
- Новые препараты для лечения шизофрении
- Характеристика некоторых альтернативных методов лечения шизофрении
- Лечение шизофрении в домашних условиях
- Лечение параноидной, вялотекущей, шубообразной и простой шизофрении
- Что собой представляет шизофрения, и как ее лечить - видео
- Компьютерная программа для лечения шизофрении - видео
- Лечение шизофрении у детей
- Прогноз лечения
Принципы лечения шизофрении
Шизофрения является хроническим психическим расстройством, излечить которое полностью невозможно, однако вполне реально добиться длительной и стойкой ремиссии, в течение которой у человека не будет эпизодов психоза с галлюцинациями и бредом, и он сможет нормально работать и находиться в социуме. Именно достижение стойкой ремиссии и предупреждение психозов являются основной целью терапии шизофрении. Для достижения этой цели проводят длительное лечение, состоящее из трех этапов:1. Купирующая терапия, направленная на устранение эпизода психоза и подавление продуктивной симптоматики (бреда, галлюцинаций, кататонии, гебефрении и др.);
2. Стабилизирующая терапия, направленная на закрепление эффекта купирующего лечения и полное устранение продуктивной симптоматики;
3. Поддерживающая противорецидивная терапия, направленная на профилактику очередного психоза или на максимальное его отодвигание во времени.
Все три этапа лечения шизофрении обязательны, поскольку только при их соблюдении можно достичь стойкой ремиссии и социальной реабилитации человека. Для проведения различных этапов лечения шизофрении применяют различные методы, такие, как лекарственные препараты, воздействующие на головной мозг, шоково-коматозные способы, латеральную терапию, социальную реабилитацию, психотерапию, цитокинотерапию, детоксикацию организма, стволовые клетки, а также иммуномодуляторы.
Начинать купирующее лечение следует до развития полной клинической картины, уже при появлении предвестников психоза, поскольку в этом случае оно будет короче и эффективнее, а кроме того, выраженность изменений личности на фоне негативной симптоматики также окажется минимальной, что позволит человеку работать или заниматься какими-либо домашними делами. Госпитализация в стационар необходима только на период купирования приступа, все остальные этапы терапии могут производиться амбулаторно, то есть, в домашних условиях. Однако если удалось достичь длительной ремиссии, то один раз в год все равно следует госпитализировать человека в стационар для обследования и коррекции поддерживающей противорецидивной терапии.
После приступа шизофрении лечение длится минимум год, поскольку от 4 до 10 недель уйдет на полное купирование психоза, еще 6 месяцев на стабилизацию достигнутого эффекта, и 5 – 8 месяцев на формирование устойчивой ремиссии. Поэтому близким людям или опекунам больного шизофренией необходимо морально подготовиться к столь длительному лечению, необходимому для формирования устойчивой ремиссии. В дальнейшем больной должен принимать лекарственные препараты и проходить другие курсы лечения, направленные на предупреждение очередного рецидива приступа психоза.
Шизофрения – методы лечения (способы лечения)
Вся совокупность методов лечения шизофрении подразделяется на две большие группы:1. Биологические методы, к которым относят все медицинские манипуляции, процедуры и лекарственные препараты, такие как:
- Прием лекарственных препаратов, воздействующих на ЦНС;
- Инсулинокоматозная терапия;
- Электроконвульсивная терапия;
- Краниоцеребральная гипотермия;
- Латеральная терапия;
- Парнополяризационная терапия;
- Дезинтоксикационная терапия;
- Транскраниальная микрополяризация мозга;
- Транскраниальная магнитная стимуляция;
- Фототерапия;
- Хирургическое лечение (лоботомия, лейкотомия);
- Лишение сна.
- Психотерапия;
- Когнитивно-поведенческая терапия;
- Семейная терапия.
Биологические и социальные методы в лечении шизофрении должны дополнять друг друга, поскольку первые позволяют эффективно устранить продуктивную симптоматику, купировать депрессию и нивелировать расстройства мышления, памяти, эмоций и воли, а вторые эффективны в возвращении человека в социум, в обучении его элементарным навыкам практической жизни и т.д. Именно поэтому в развитых странах Психосоциальную терапию рассматривают в качестве обязательного необходимого дополнительного компонента в комплексном лечении шизофрении различными биологическими методами. Было показано, что эффективная психосоциальная терапия позволяет существенно сократить риск рецидива шизофренического психоза, продлить ремиссии, снизить дозировки лекарств, укоротить время пребывания в стационаре, а также уменьшить затраты на уход за больным.
Однако несмотря на всю важность психосоциальной терапии основными в лечении шизофрении остаются биологические методы, поскольку только они позволяют купировать психоз, устранить нарушения мышления, эмоций, воли и достичь стойкой ремиссии, в ходе которой человек может вести нормальный образ жизни. Рассмотрим характеристику, а также правила применения методов лечения шизофрении, принятые на международных конгрессах и зафиксированные в рекомендациях Всемирной организации здравоохранения.
В настоящее время наиболее важным и эффективным биологическим методом лечении шизофрении являются лекарственные препараты (психофармакология). Поэтому остановимся на их классификациях и правилах применения подробно.
Современное лечение шизофрении в период приступа
 Когда у человека начинается приступ шизофрении (психоз), нужно как можно скорее обратиться к врачу, который начнет необходимое купирующее лечение. В настоящее время для купирования психоза в первую очередь используются различные лекарственные препараты из группы нейролептиков (антипсихотиков).
Когда у человека начинается приступ шизофрении (психоз), нужно как можно скорее обратиться к врачу, который начнет необходимое купирующее лечение. В настоящее время для купирования психоза в первую очередь используются различные лекарственные препараты из группы нейролептиков (антипсихотиков).Наиболее эффективными препаратами первой линии для купирующей терапии шизофренического психоза являются атипичные антипсихотики, поскольку они способны устранять и продуктивные симптомы (бред и галлюцинации) и, одновременно, минимизировать нарушения речи, мышления, эмоций, памяти, воли, мимики и паттернов поведения. То есть, препараты данной группы способы не только купировать продуктивную симптоматику шизофрении, но и устранять негативные симптомы заболевания, что очень важно для реабилитации человека и поддержания его в состоянии ремиссии. Кроме того, атипичные антипсихотики эффективны в случаях, когда человек не переносит других нейролептиков или обладает устойчивостью к их эффектам.
Лечение психотического расстройства (бреда, галлюцинаций, иллюзий и другой продуктивной симптоматики)
Итак, лечение психотического расстройства (бреда, галлюцинаций, иллюзий и другой продуктивной симптоматики) проводится атипичными антипсихотиками с учетом того, при каких вариантах клинической картины каждый из препаратов наиболее эффективен. Другие препараты группы нейролептиков назначают только при неэффективности атипичных антипсихотиков.Наиболее сильным препаратом группы является Оланзапин, который можно назначать всем больным шизофренией в период приступа.
Амисульприд и Рисперидон наиболее эффективны в подавлении бреда и галлюцинаций, сочетающихся с депрессией и выраженными негативными симптомами. Поэтому данный препарат применяют для купирования повторных эпизодов психоза.
Кветиапин назначается при галлюцинациях и бреде, сочетающимися с нарушениями речи, маниакальным поведением и сильным психомоторным возбуждением.
Если Оланзапин, Амисульприд, Рисперидон или Кветиапин оказываются неэффективными, то их заменяют конвенциональными нейролептиками, которые действенны при затяжных психозах, а также при слабо поддающихся терапии кататонической, гебефренной и недифференцированной форм шизофрении.
Мажептил является наиболее эффективным средством при кататонической и гебефренной шизофрении, а Триседил – при параноидной.
Если же Мажептил или Триседил оказались неэффективными, или человек их не переносит, то для купирования продуктивной симптоматики применяют конвенциональные нейролептики с избирательным действием, основным представителем которых является Галоперидол. Галоперидол подавляет речевые галлюцинации, автоматизмы, а также любые разновидности бреда.
Трифтазин используется при несистематизированном бреде на фоне параноидной шизофрении. При систематизированном бреде используют Метеразин. Модитен применяют при параноидной шизофрении с выраженными негативными симптомами (нарушением речи, эмоций, воли, мышления).
Помимо атипичных антипсихотиков и конвенциональных нейролептиков в лечении психоза при шизофрении используют атипичные нейролептики, которые по своим свойствам занимают промежуточное положение между двумя первыми указанными группами препаратов. В настоящее время среди атипичных нейролептиков наиболее активно используют Клозапин и Пипортил, которые часто применяют в качестве лекарств первой линии вместо атипичных антипсихотиков.
Все препараты для лечения психоза применяют в течение 4 – 8 недель, после чего переводят человека на поддерживающую дозировку или заменяют лекарственное средство. Дополнительно к основному препарату, купирующему бред и галлюцинации, могут назначаться 1 – 2 лекарства, действие которых направлено на подавление психомоторного возбуждения. Читать далее...
- Краткая характеристика и локализация
- Кератома кожи
- Кератома на лице
- Множественные кератомы
- Фото
- Виды
- Причина кератом
- Опасны ли кератомы?
- Лечение
- Методы лечения кератоза: удаление радиоволновым методом, удаление кератомы лазером - видео
- Удаление кератомы лица методом радиоволновой хирургии - видео операции
- Удаление роговой кератомы (кожного рога) лазером - видео операции
- Кератома после удаления
- Где удалить кератому?
- Лечение народными средствами
Термин "кератома" образован из двух частей: первая – "кератос", которая представляет собой греческое название клеток поверхностного рогового слоя кожи (ороговевающего эпителия), и вторая – суффикс "–ома", обозначающий опухоль. То есть, прямой перевод слова "кератома" – это опухоль из клеток ороговевающего эпителия кожи. Можно сказать, что термин "кератома" по своему значению эквивалентен понятиям "миома", "липома" и другим подобным общим названиям больших групп доброкачественных опухолей, происходящих из одного и того же типа клеток и включающих в себя несколько конкретных видов новообразований.
Кератома – краткая характеристика и локализация
Любая кератома вне зависимости от разновидности формируется из клеток эпителия кожи, который является наружным слоем и непосредственно контактирует с окружающей средой. Данный эпителий по структуре является многослойным ороговевающим, а образующие его клетки называются кератиноцитами. Многослойный ороговевающий эпителий состоит из нескольких слоев клеток, лежащих друг на друге. Причем клетки наружного слоя, находящиеся на поверхности, постепенно отмирают, превращаясь в роговые чешуйки, которые отслаиваются и удаляются с поверхности кожи при умывании.Когда чешуйки отслаиваются, на их место поднимаются новые эпителиальные клетки из более глубоких слоев, которые сами через некоторое время начинают отмирать и превращаться в чешуйки. Таким образом, происходит процесс постоянного обновления клеток эпителия кожи – поверхностные отмирают и отшелушиваются, а их место занимают другие, ранее находившиеся в нижележащем слое. На базальной мембране эпителия, в свою очередь, постоянно формируются новые эпителиальные клетки, которые постепенно продвигаются к поверхности, чтобы, в конце концов, стать чешуйками и отслоиться.
В норме скорость процессов образования новых клеток на базальной мембране и отслаивания роговых чешуек сбалансирована. То есть, вновь образуется только такое количество клеток, которое необходимо для замещения превратившихся в роговые чешуйки. Если же процессы отшелушивания чешуек и образования новых эпителиальных клеток не сбалансированы, то это приводит к развитию различных заболеваний кожи. Именно таким образом формируются кератомы – доброкачественные опухоли из кератиноцитов.
Кератома образована из неизмененных клеток эпителия кожи, склонных к избыточному ороговению. То есть, опухоль состоит из большого количества обычных кератиноцитов – точно таких же клеток, которые образуют и нормальные слои эпителия. Поскольку кератомы формируются из нормальных клеток, они относятся к доброкачественным опухолям.
Однако кератомы склонны к перерождению в рак. Согласно статистике озлокачествление кератом происходит в 8 – 20% случаев, в зависимости от вида опухоли, общего состояния организма человека, а также наличия негативных факторов, способствующих образованию раковых клеток. Именно из-за относительно высокой вероятности перерождения кератом в злокачественные опухоли, данные новообразования относят к предраку. Однако бояться этого не следует, ведь в большинстве случаев кератомы не озлокачествляются.
Поскольку кератомы образованы из клеток кожного эпителия, данные опухоли локализуются только на различных участках кожи. Кератомы могут образовываться на лице, шее, туловище, руках и верхней части ног. Причем наиболее редкой локализацией данных новообразований являются нижние конечности, а чаще всего кератома появляется на участках кожи, подверженных воздействию солнечных лучей, таких, как например лицо, шея, руки, грудь и т.д. Одновременно может появляться одна или несколько кератом.
Любая кератома на начальном этапе выглядит, как слегка выступающее над кожей пятно, окрашенное в серый или кофейный цвета. Поверхность кератом, как правило, шелушится, что происходит из-за образования и отслаивания большого количества роговых чешуек. По мере развития площадь кератомы увеличивается, и пятно начинает сильнее выступать над поверхностью кожи. На достаточно больших кератомах образуется плотная корка из роговых чешуек, которую можно сорвать случайно или намеренно. При травматизации кератомы она может кровоточить и болеть, доставляя человеку неприятные ощущения. В остальном данные опухоли, как правило, представляют собой только косметическую проблему, никак не беспокоя человека.
Кератома кожи
Поскольку кератома образуется из неизменных клеток ороговевающего эпителия, который имеется только в структуре кожи, то единственной возможной локализацией данных доброкачественных опухолей является кожный покров. Иными словами, кератомы могут образовываться только на коже. В этом аспекте кератомы являются примером доброкачественных опухолей с детерминированной (обусловленной) локализацией – то есть, могут образовываться только на коже и нигде больше.Соответственно, термин "кератома кожи" является некорректным, поскольку в нем присутствует избыточное уточнение, которое в полной мере отражает ситуацию, описываемую известной поговоркой "масло масляное". Ведь любая кератома может находиться только на коже.
Кератома на лице
Кератома на лице формируется достаточно часто и обычно бывает единичной. На лице, как и на других частях тела, могут образовываться кератомы любого вида. Причем их течение ничем не отличается от опухолевых образований, локализованных на других участках кожного покрова, например, на спине, ноге и т.д. Поэтому рассматривать кератомы на лице отдельно от таких же опухолевых образований других участков тела нецелесообразно, ведь каких-либо принципиальных различий между ними не существует.Множественные кератомы
Под термином "множественные кератомы" обычно подразумевают наличие на небольшом участке кожи (примерно 5 Х 5 см) более 3 образований. Множественные кератомы, как и единичные, могут быть опасными и неопасными, что зависит от промежутка времени, в течение которого они появились, а также от скорости увеличения их размеров.Как правило, на коже различных частей тела появляется несколько кератом в течение относительно короткого промежутка времени (несколько месяцев), и такое явление считается нормальным. Если за несколько лет у человека сформировалось большое количество кератом, то это также является вариантом возрастной нормы. В таких случаях опухоли не рекомендуется удалять, следует просто регулярно (1 – 2 раза в полгода) проходить профилактический осмотр у врача-дерматолога, который сможет контролировать рост и состояние кератом.
Если же в течение короткого промежутка времени (1 – 3 месяца) у человека появились множественные кератомы на каком-либо одном или на нескольких участках тела, то это считается опасным состоянием, поскольку может быть признаком рака во внутренних органах. В остальном множественные кератомы ничем не отличаются от единичных, поскольку для них характерно такое же клиническое течение, подходы к терапии и возможные причинные факторы.
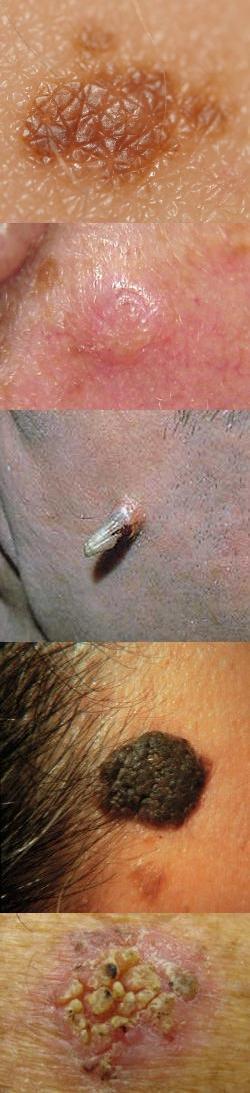
Фото кератом
Поскольку существует несколько видов кератом, которые внешне отличаются друг от друга, то приведем их фотографии в отдельных разделах.Старческая (себорейная, возрастная) кератома – фото
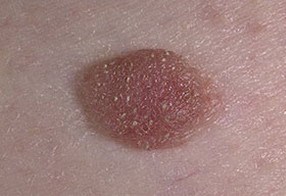
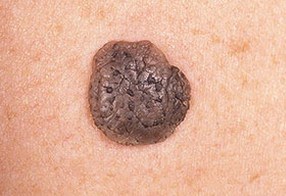
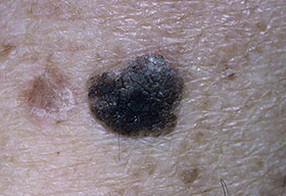
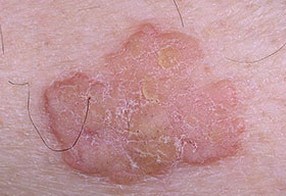
На данных фотографиях видны различные клинические варианты себорейных кератом.
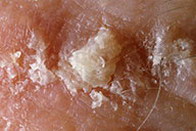
Фолликулярная кератома – фото
На данной фотографии изображена фолликулярная кератома.
Солнечная (актиническая) кератома – фото
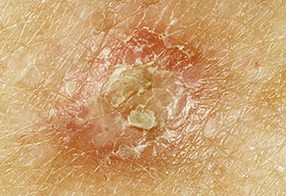
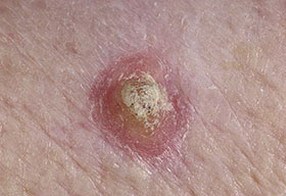
На данных фотографиях изображены различные варианты солнечной кератомы.
Кожный рог – фото
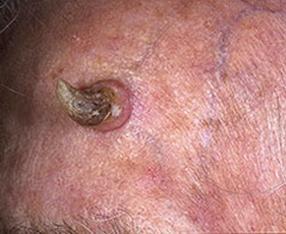
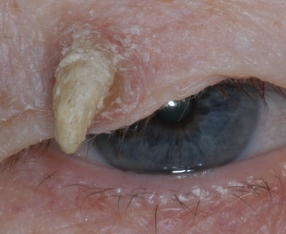
На данных фотографиях изображены кожные рога различной формы и размера. Читать далее...

- Заболевания крови и заболевания системы крови
- Заболевания крови – список
- Виды
- Симптомы
- Синдромы заболеваний крови
- Анемический синдром
- Геморрагический синдром
- Язвенно-некротический синдром
- Интоксикационный синдром
- Оссалгический синдром
- Синдром белковой патологии
- Сидеропенический синдром
- Плеторический синдром
- Желтушный синдром
- Синдром лимфаденопатии
- Синдром гепато-спленомегалии
- Синдром кровопотери
- Лихорадочный синдром
- Гематологический и костномозговой синдромы
- Синдром энтеропатии
- Синдром артропатии
- Анализы (показатели крови)
- Определение некоторых часто встречающихся заболеваний крови
- Причины
- Лечение
- Профилактика
- Часто встречающиеся заболевания крови, их лечение и профилактика - видео
- Заболевания крови: описание, признаки и симптомы, течение и последствия, диагностика и лечение - видео
- Болезни крови (анемия, геморрагический синдром, гемобластозы): причины, признаки и симптомы, диагностика и лечение - видео
- Полицитемия (многокровие), повышенный уровень гемоглобина в крови: причины и симптомы заболевания, диагностика и лечение – видео
Заболевания крови и заболевания системы крови
Сущность заболеваний крови заключается в изменении количества, строения или функций эритроцитов, тромбоцитов или лейкоцитов, а также нарушениях свойств плазмы при гаммапатиях. То есть, заболевание крови может состоять в увеличении или в уменьшении числа эритроцитов, тромбоцитов или лейкоцитов, а также в изменении их свойств или строения. Кроме того, патология может заключаться в изменении свойств плазмы за счет появления в ней патологических белков или же уменьшения/увеличения нормального количества компонентов жидкой части крови.Характерными примерами заболеваний крови, обусловленных изменением количества клеточных элементов, являются, например, анемия или эритремия (увеличенное количество эритроцитов в крови). А примером заболевания крови, обусловленным изменением строения и функций клеточных элементов, является серповидно-клеточная анемия, синдром "ленивых лейкоцитов" и т.д. Патологиями, при которых изменяется и количество, и строение, и функции клеточных элементов, являются гемобластозы, которые в обиходе называют раком крови. Характерное заболевание крови, обусловленное изменением свойств плазмы – это миеломная болезнь.
Заболевания системы крови и заболевания крови представляют собой разные варианты названий одной и той же совокупности патологий. Однако термин "заболевания системы крови" является более точным и правильным, поскольку вся совокупность патологий, включенных в данную группу, касается не только самой крови, но и кроветворных органов, таких, как костный мозг, селезенка и лимфатические узлы. Ведь заболевание крови представляет собой не просто изменение качества, количества, структуры и функций клеточных элементов или плазмы, но и определенные нарушения в органах, ответственных за выработку клеток или белков, а также за их разрушение. Поэтому, по сути, при любом заболевании крови за изменением ее параметров стоит нарушение работы какого-либо органа, непосредственно участвующего в синтезе, поддержании и разрушении кровяных элементов и белков.
Кровь является весьма лабильной по своим параметрам тканью организма, поскольку реагирует на различные факторы окружающей среды, а также потому, что именно в ней протекает широкий спектр биохимических, иммунологических и обменных процессов. Вследствие такого относительно "широкого" спектра чувствительности, параметры крови могут изменяться при различных состояниях и заболеваниях, что не свидетельствует о патологии самой крови, а лишь отражает протекающую в ней реакцию. После выздоровления от заболевания параметры крови возвращаются к норме.
А вот заболевания крови представляют собой патологию ее непосредственных составляющих, таких, как эритроциты, лейкоциты, тромбоциты или плазма. Это означает, что для приведения параметров крови в норму необходимо вылечить или нейтрализовать имеющуюся патологию, по возможности максимально приблизив свойства и количество клеток (эритроцитов, тромбоцитов и лейкоцитов) к нормальным показателям. Однако поскольку изменение показателей крови может быть одинаковым как при соматических, неврологических и психических заболеваниях, так и при патологиях крови, то требуется некоторое время и дополнительные обследования для выявления последних.
Заболевания крови – список
В настоящее время врачи и ученые выделяют следующие заболевания крови, входящие в перечень Международной классификации болезней 10-ого пересмотра (МКБ-10):1. Железодефицитная анемия;
2. В12-дефицитная анемия;
3. Фолиеводефицитная анемия;
4. Анемия вследствие недостаточности белков;
5. Анемия вследствие цинги;
6. Неуточненная анемия, обусловленная неправильным питанием;
7. Анемия вследствие недостаточности ферментов;
8. Талассемия (альфа-талассемия, бета-талассемия, дельта-бета-талассемия);
9. Наследственное персистирование фетального гемоглобина;
10. Серповидно-клеточная анемия;
11. Наследственный сфероцитоз (анемия Минковского-Шоффара);
12. Наследственный эллиптоцитоз;
13. Аутоиммунная гемолитическая анемия;
14. Медикаментозная неаутоиммунная гемолитическая анемия;
15. Гемолитико-уремический синдром;
16. Пароксизмальная ночная гемоглобинурия (болезнь Маркиафавы-Микели);
17. Приобретенная чистая красноклеточная аплазия (эритробластопения);
18. Конституциональная или медикаментозная апластическая анемия;
19. Идиопатическая апластическая анемия;
20. Острая постгеморрагическая анемия (после острой кровопотери);
21. Анемия при новообразованиях;
22. Анемия при хронических соматических заболеваниях;
23. Сидеробластная анемия (наследственная или вторичная);
24. Врожденная дизэритропоэтическая анемия;
25. Острый миелобластный недифференцированный лейкоз;
26. Острый миелобластный лейкоз без созревания;
27. Острый миелобластный лейкоз с созреванием;
28. Острый промиелоцитарный лейкоз;
29. Острый миеломонобластный лейкоз;
30. Острый монобластный лейкоз;
31. Острый эритробластный лейкоз;
32. Острый мегакариобластный лейкоз;
33. Острый лимфобластный Т-клеточный лейкоз;
34. Острый лимфобластный В-клеточный лейкоз;
35. Острый панмиелолейкоз;
36. Болезнь Леттерера-Сиве;
37. Миелодиспластический синдром;
38. Хронический миелолейкоз;
39. Хронический эритромиелоз;
40. Хронический моноцитарный лейкоз;
41. Хронический мегакариоцитарный лейкоз;
42. Сублейкемический миелоз;
43. Тучноклеточный лейкоз;
44. Макрофагальный лейкоз;
45. Хронический лимфолейкоз;
46. Волосатоклеточный лейкоз;
47. Истинная полицитемия (эритремия, болезнь Вакеза);
48. Болезнь Сезари (лимфоцитома кожи);
49. Грибовидный микоз;
50. Лимфосаркома Беркитта;
51. Лимфома Леннерта;
52. Гистиоцитоз злокачественный;
53. Злокачественная тучноклеточная опухоль;
54. Истинная гистиоцитарная лимфома;
55. MALT-лимфома;
56. Болезнь Ходжкина (лимфогранулематоз);
57. Неходжкинские лимфомы;
58. Миеломная болезнь (генерализованная плазмоцитома);
59. Макроглобулинемия Вальденстрема;
60. Болезнь тяжёлых альфа-цепей;
61. Болезнь гамма-тяжелых цепей;
62. Диссеминированное внутрисосудистое свертывание (ДВС-синдром);
63. Геморрагическая болезнь новорожденных;
64. Дефицит К-витаминзависимых факторов свертываемости крови;
65. Дефицит I фактора свертываемости и дисфибриногенемия;
66. Дефицит II фактора свертываемости;
67. Дефицит V фактора свертываемости;
68. Дефицит VII фактора свертывания крови (наследственная гипопроконвертинемия);
69. Наследственный дефицит VIII фактора свертываемости крови (болезнь Виллебранда);
70. Наследственный дефицит IX фактора свертываемости крови (болезнь Кристамаса, гемофилия В);
71. Наследственный дефицит X фактора свертываемости крови (болезнь Стюарта-Прауэра);
72. Наследственный дефицит XI фактора свертываемости крови (гемофилия С);
73. Дефицит XII фактора свертывания крови (дефект Хагемана);
74. Дефицит XIII фактора свертываемости;
75. Дефицит плазменных компонентов калликреин-кининовой системы;
76. Дефицит антитромбина III;
77. Наследственная геморрагическая телеангиэктазия (болезнь Рандю-Ослера);
78. Тромбастения Гланцманна;
79. Синдром Бернара-Сулье;
80. Синдром Вискотта-Олдрича;
81. Синдром Чедиака-Хигаси;
82. Синдром TAR;
83. Синдром Хегглина;
84. Синдром Казабаха – Меррита;
85. Геморрагический васкулит (болезнь Шейнлейна-Геноха);
86. Синдром Элерса-Данло;
87. Синдром Гассера;
88. Аллергическая пурпура;
89. Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа);
90. Имитационная кровоточивость (синдром Мюнхгаузена);
91. Агранулоцитоз;
92. Функциональные нарушения полиморфно-ядерных нейтрофилов;
93. Эозинофилия;
94. Метгемоглобинемия;
95. Семейный эритроцитоз;
96. Эссенциальный тромбоцитоз;
97. Гемофагоцитарный лимфогистиоцитоз;
98. Гемофагоцитарный синдром, обусловленный инфекцией;
99. Цитостатическая болезнь.
Приведенный перечень болезней включает в себя большую часть известных на сегодняшней день патологий крови. Однако некоторые редко встречающиеся заболевания или формы одной и той же патологии в список не включены. Читать далее...
- Названия и виды
- Заболевания кожи – фото
- Заболевания кожи лица – фото
- Грибковые заболевания кожи – фото
- Заболевания кожи головы – фото
- Причины
- Симптомы (признаки)
- Характеристика некоторых видов заболеваний
- Заболевания кожи у детей и новорожденных
- Лечение кожных болезней
- Лечение грибковых заболеваний кожи
- Особенности лечения грибковых заболеваний кожи - видео
- Заболевания кожи: симптомы, лечение и профилактика чесотки - видео
- Заболевания кожи атопический дерматит и псориаз: причины, симптомы и проявления, обострения и ремиссии, уход за кожей и лечение, диета - видео
Кожа выполняет целый ряд очень важных функций, таких, как барьерная, защитная, выделительная, дыхательная и т.д. Выполнение данных функций обеспечивается структурой кожи, а также теми "командами", которые поступают к ее клеткам от нервной и эндокринной систем, а также от отдельных органов. Поскольку кожа тесно связана со всеми внутренними органами, то какие-либо патологические процессы в них вполне могут провоцировать заболевания кожного покрова. Например, расстройства пищеварения, хронические инфекционные заболевания, нарушение обмена веществ, дефицит витаминов и многие другие патологии внутренних органов вызывают реакцию кожи, проявляющуюся в развитии того или иного заболевания кожного покрова.
В зависимости от вида общепатологического процесса или функционального нарушения, протекающего во внутренних органах, развивающиеся в ответ на них заболевания кожи могут проявляться различно, например, воспалениями, кровоподтеками, нарушением пигментации и т.д.
А поскольку кожа еще и непосредственно контактирует с окружающей средой, то весьма подвержена влиянию всех негативных факторов, имеющихся в ней. Данные факторы могут также стать причиной развития кожных заболеваний, которые проявляются различными патологическими процессами, например, воспалением, образованием кровоизлияний или высыпаний, шелушением, зудом и т.д.
Выявить заболевания кожи довольно просто, поскольку они всегда проявляются видимыми глазу симптомами, такими, как сыпи, изменение цвета или структуры кожного покрова, кровоизлияния и т.д.
Заболевания кожи – названия и виды
В настоящее время врачи и ученые выделяют следующие заболевания кожи:- Абсцесс кожи;
- Акне;
- Акродерматит атрофический;
- Актиническая гранулема;
- Актинический кератоз;
- Актинический ретикулоид;
- Амилоидоз кожи;
- Ангидроз;
- Ангиоретикулез Капоши;
- Анетодермия Швеннингера-Буцци;
- Анетодермия Ядассона-Пеллизари;
- Аньюм;
- Атрофодермия Пазини-Пьерини;
- Атерома;
- Атопический дерматит (в том числе почесуха Бернье);
- Атрофический полосы (стрии, растяжки);
- Базалиома;
- Болезнь Гужеро-Дюппера;
- Бородавки;
- Буллезный эпидермолиз;
- Васкулит Рейтера;
- Веснушки;
- Винные пятна;
- Витилиго;
- Герпетиформный дерматит (дерматит Дьюринга);
- Герпес кожи;
- Гидраденит;
- Гипергидроз;
- Гиперкератоз;
- Гранулема кольцевидная;
- Декубитальная язва;
- Дерматит пеленочный, аллергический, себорейный, контактный, эксфолиативный, раздражительный контактный, инфекционный, лучевой;
- Дерматомиозит;
- Дисгидроз (помфоликс);
- Импетиго;
- Ихтиоз;
- Кальциноз кожи;
- Карбункулы;
- Келоидный рубец;
- Киста эпидермальная, триходермальная;
- Кожа ромбическая в области затылка;
- Контагиозный моллюск;
- Крапивница идиопатическая, аллергическая, дерматографическая, вибрационная, контактная, холинергическая, солнечная;
- Красная волчанка;
- Красный плоский лишай;
- Красный монолиформный лишай;
- Ксероз;
- Крауроз;
- Лентиго;
- Лепра;
- Ливедоаденит;
- Лимфатоидный папулез;
- Линия Фуска (синдром Андерсена-Верно-Гакстаузена);
- Липоидный некробиоз кожи;
- Липома;
- Лихен блестящий и линейный;
- Лишай атрофический;
- Меланома;
- Мигрирующая эритема Афцелиуса-Липшютца;
- Микозы (трихофития, микроспория, кандидозное поражение кожи и др.);
- Мозоли и омозоленности;
- Монетовидная экзема;
- Муциноз кожи;
- Недержание пигментации (синдром Блоха-Сульцбергера);
- Нейродермит;
- Нейрофиброматоз (болезнь Реклингхаузена);
- Ожоги;
- Отморожения;
- Папулы Готтрона;
- Парапсориаз;
- Паронихии;
- Пилонидальная киста;
- Пламенеющий невус;
- Пигментная хроническая пурпура;
- Пиодермия (стрептодермия или стафилодермия);
- Питириаз белый и розовый;
- Пемфигоид;
- Периоральный дерматит;
- Пинта;
- Пойкилодермия Сиватта;
- Полиморфная световая сыпь;
- Полиморфный дермальный ангиит;
- Потница глубокая, кристаллическая, красная;
- Почесуха;
- Приобретенный фолликулярный кератоз;
- Преходящий акантолитический дерматоз;
- Простой хронический лишай;
- Псориаз;
- Пятнистая лихорадка скалистых гор;
- Пузырчатка;
- Рак кожи плоскоклеточный;
- Ретикулез;
- Ринофима;
- Розацеа;
- Синдром Стивенса-Джонсона;
- Склеродермия;
- Склерема и склередема;
- Солнечный ожог;
- Старческая атрофия кожи;
- Субкорнеальный пустулезный дерматит;
- Токсический эпидермальный некролиз (синдром Лайелла);
- Туберкулез кожи;
- Угри;
- Флегмона;
- Фототоксическая реакция лекарственная;
- Фотодерматоз;
- Фрамбезия;
- Фурункулы;
- Хейлиты;
- Хлоазма;
- Чесотка;
- Эластоз;
- Экзема;
- Эозинофильный целлюлит Уэлса;
- Эритема токсическая, узловатая, маргинальная, кольцевидная центробежная, узорчатая, ожоговая, септическая, многоформная буллезная и небуллезная;
- Эритематозная опрелость;
- Эритразма;
- Эритроз (болезнь Лане);
- Язва бурули.
В список включено большинство известных и идентифицированных в настоящее время заболеваний кожи, однако редкие болезни, которые практически не встречаются в практике дерматолога первичного звена (обычной многопрофильной поликлиники или частного медицинского центра) не приведены.
В данном списке приведены официальные названия заболеваний кожи, которыми они обозначаются в международной классификации болезней (МКБ-10). Рядом с некоторыми официальными названиями в скобках приведены другие, исторически принятые и по-прежнему использующиеся в настоящее время.
Поскольку заболеваний кожи довольно много, и они различаются по причинам возникновения, по особенностям течения, а также по типу патологического процесса, имеющего превалирующее влияние в развитии клинических проявлений, то их делят на несколько больших групп. Группы заболеваний кожи можно условно назвать видами, поскольку они выделяются на основании одновременно трех очень важных признаков – характера причинного фактора, типа патологического процесса и ведущего клинического симптома. Читать далее...
- Формы выпуска, разновидности и названия
- Состав
- Дозировка Аугментина (для взрослых и детей)
- Терапевтические эффекты
- Показания к применению
- Инструкция по применению
- Общие правила приема всех форм и разновидностей Аугментина
- Выбор лекарственной формы препарата
- Правила приготовления суспензии Аугментин и Аугментин ЕС
- Правила приготовления раствора для инъекций Аугментин
- Суспензия Аугментин (Аугментин 125, Аугментин 200 и Аугментин 400) – инструкция по применению детям (с расчетом дозировок)
- Аугментин таблетки – инструкция по применению (с выбором дозировок)
- Раствор для инъекций (Аугментин 500 и Аугментин 1000) – инструкция по применению (с расчетом дозировок)
- Применение при беременности и лактации
- Особые указания
- Влияние на способность управлять механизмами
- Взаимодействие с другими лекарствами
- Передозировка
- Побочные эффекты
- Противопоказания к применению
- Аналоги
- Отзывы
- Цена
Формы выпуска, разновидности и названия Аугментина
В настоящее время Аугментин выпускается в трех следующих разновидностях:1. Аугментин;
2. Аугментин ЕС;
3. Аугментин СР.
Все три указанные разновидности Аугментина представляют собой коммерческие варианты одного и того же антибиотика с совершенно одинаковыми эффектами, показаниями и правилами применения. Единственным отличием между коммерческими разновидностями Аугментина является дозировка активного вещества и форма выпуска (таблетки, суспензия, порошок для приготовления раствора для инъекций). Данные различия позволяют подобрать оптимальный вариант лекарственного препарата для каждого конкретного случая. Например, если взрослый человек по каким-либо причинам не в состоянии проглатывать таблетки Аугментина, он может использовать суспензию Аугментин ЕС и т.д.
Обычно все разновидности препарата называют просто "Аугментин", а для уточнения того, что конкретно имеется ввиду, просто добавляют название лекарственной формы и дозировку, например, Аугментин суспензия 200, Аугментин таблетки 875 и т.д.
Разновидности Аугментина выпускаются в следующих лекарственных формах:
1. Аугментин:
- Таблетки для приема внутрь;
- Порошок для приготовления суспензии для приема внутрь;
- Порошок для приготовления раствора для инъекций.
- Порошок для приготовления суспензии для приема внутрь.
- Таблетки с модифицированным высвобождением и длительным действием.
В обиходе для обозначения разновидностей и различных форм Аугментина обычно используют укороченные варианты, состоящие из слова "Аугментин" и указания лекарственной формы или дозировки, например, суспензия Аугментин, Аугментин 400 и т.д.
Состав Аугментина
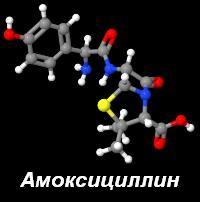 В состав всех разновидностей и лекарственных форм Аугментина в качестве активных компонентов входит два следующих вещества:
В состав всех разновидностей и лекарственных форм Аугментина в качестве активных компонентов входит два следующих вещества:- Амоксициллин;
- Клавулановая кислота.
Амоксициллин и клавулановая кислота в различных формах Аугментина содержатся в разных дозировках и соотношениях друг к другу, что позволяет выбирать оптимальное количество активных веществ для каждого конкретного случая и возраста человека.
Амоксициллин представляет собой антибиотик, относящийся к группе пенициллинов, обладающий широким спектром действия и губительно действующий на большое количество патогенных бактерий, вызывающих инфекционные заболевания различных органов и систем. Кроме того, амоксициллин хорошо переносится и редко вызывает побочные эффекты, что делает данный антибиотик безопасным, эффективным и разрешенным к применению даже у беременных женщин и грудных детей.
Однако он имеет один недостаток – к амоксициллину у многих бактерий через несколько дней применения формируется устойчивость, поскольку микробы начинают продуцировать особые вещества – лактамазы, разрушающие антибиотик. Данный недостаток ограничивает использование амоксициллина в лечении бактериальных инфекций.
Однако недостаток амоксициллина устраняется клавулановой кислотой, являющейся вторым компонентом Аугментина. Клавулановая кислота представляет собой вещество, инактивирующее вырабатываемые бактериями лактамазы и, соответственно, делает амоксициллин эффективным даже в отношении микробов, которые ранее были нечувствительными к его действию. То есть, клавулановая кислота делает амоксициллин эффективным в отношении бактерий, которые были устойчивы к его действию, что существенно расширяет спектр применения комбинированного препарата Аугментин.
Таким образом, комбинация амоксициллин + клавулановая кислота делает антибиотик более эффективным, расширяет его спектр действия и предотвращает развитие устойчивости со стороны бактерий.
Дозировка Аугментина (для взрослых и детей)
 Каждая лекарственная форма Аугментина содержит два действующих вещества – амоксициллин и клавулановую кислоту, поэтому дозировка препарата указывается не одной цифрой, а двумя, например, 400 мг + 57 мг и т.д. Причем первая цифра всегда обозначает количество амоксициллина, а вторая – клавулановой кислоты.
Каждая лекарственная форма Аугментина содержит два действующих вещества – амоксициллин и клавулановую кислоту, поэтому дозировка препарата указывается не одной цифрой, а двумя, например, 400 мг + 57 мг и т.д. Причем первая цифра всегда обозначает количество амоксициллина, а вторая – клавулановой кислоты.Так, Аугментин в форме порошка для приготовления раствора для инъекций выпускается в дозировках 500 мг + 100 мг и 1000 мг + 200 мг. Это означает, что после разведения порошка водой получается раствор, в котором содержится по 500 мг или по 1000 мг амоксициллина и, соответственно, по 100 мг и 200 мг клавулановой кислоты. В обиходе данные лекарственные формы обозначают обычно просто "Аугментин 500" и "Аугментин 1000", используя цифру, отражающую содержание амоксициллина и опуская количество клавулановой кислоты.
Аугментин в форме порошка для приготовления суспензии для приема внутрь выпускается в трех дозировках: 125 мг + 31,25 мг на 5 мл; 200 мг + 28,5 мг на 5 мл и 400 мг + 57 мг на 5 мл. В обиходе обозначение количества клавулановой кислоты обычно опускается, а указывается только содержание амоксициллина, поскольку расчет дозировок производится именно по антибиотику. Благодаря этому короткие обозначения суспензии различных дозировок выглядят так: "Аугментин 125", "Аугментин 200" и "Аугментин 400".
Дозировка суспензий Аугментин произведена в расчете на 5 мл: то есть, 125 мг на 5 мл, 200 мг на 5 мл и 400 мг на 5 мл. Содержание активного вещества в пересчете на 5 мл означает, что после приготовления суспензии из порошка, именно в 5 мл (а не в 1 мл) готового раствора будет содержаться по 125 мг, 200 мг или 400 мг амоксициллина.
Поскольку суспензия Аугментин применяется у детей младше 12 лет, то ее часто называют "детский Аугментин". Соответственно, дозировки суспензии также называют детскими. На самом деле дозировки суспензии стандартные и вполне могут использоваться и у взрослых с низкой массой тела, но из-за преимущественного применения данной формы препарата для детей, их называют детскими.
Таблетки Аугментин выпускаются в трех дозировках: 250 мг + 125 мг; 500 мг + 125 мг и 875 мг + 125 мг, различающихся только содержанием амоксициллина. Поэтому в обиходе таблетки обычно обозначают укороченно с указанием только дозировки амоксициллина: "Аугментин 250", "Аугментин 500" и "Аугментин 875". Указанное количество амоксициллина содержится в одной таблетке Аугментина.
Аугментин ЕС выпускается в форме порошка для приготовления суспензии в единственной дозировке – 600 мг + 42,9 мг на 5 мл. Это означает, что в 5 мл готовой суспензии содержится по 600 мг амоксициллина и по 42,9 мг клавулановой кислоты.
Аугментин СР выпускается в форме таблеток с единственной дозировкой активных веществ – 1000 мг + 62,5 мг. Это означает, что в одной таблетке содержится 1000 мг амоксициллина и 62,5 мг клавулановой кислоты.
Терапевтические эффекты Аугментина
 Аугментин обладает одним терапевтическим эффектом – антибактериальным, поскольку губительно действует на широкий спектр различных патогенных микробов, вызывающих инфекционно-воспалительные заболевания органов мочеполового и дыхательного трактов, кожи и подкожной клетчатки, а также остеомиелит, сепсис и перитонит. То есть, Аугментин уничтожает бактерии, провоцирующие инфекции указанных органов и, соответственно, излечивает инфекционно-воспалительные заболевания.
Аугментин обладает одним терапевтическим эффектом – антибактериальным, поскольку губительно действует на широкий спектр различных патогенных микробов, вызывающих инфекционно-воспалительные заболевания органов мочеполового и дыхательного трактов, кожи и подкожной клетчатки, а также остеомиелит, сепсис и перитонит. То есть, Аугментин уничтожает бактерии, провоцирующие инфекции указанных органов и, соответственно, излечивает инфекционно-воспалительные заболевания.Наличие клавулановой кислоты в Аугментине делает препарат высокоэффективным, поскольку позволяет расширить спектр действия амоксициллина и сделать его эффективным в отношении бактерий, которые при изолированном применении данного антибиотика обладают к нему устойчивостью. Читать далее...

- Рододендрон весной - фото
- Рододендрон золотистый
- Рододендрон даурский (багульник)
- Рододендрон Адамса (саган-дали, саган-дайля)
- Рододендрон кавказский (альпийская роза)
- Азалия
- Сбор и хранение листьев растения
- Состав
- Свойства
- Какие болезни лечит
- Лечение рододендроном
- Рододендрон в народной медицине
- Настой рододендрона золотистого
- Отвар листьев рододендрона золотистого
- Настойка рододендрона золотистого
- Настой листьев рододендрона кавказского
- Настойка листьев и цветков рододендрона кавказского
- Настой листьев рододендрона даурского
- Настой листьев рододендрона Адамса (саган-дайли)
- Настой листьев и цветков рододендрона Адамса
- Сок из лепестков рододендрона даурского
- Рододендрон кавказский: полезные свойства и сфера применения; приготовление чая из рододендрона кавказского - видео
- Мёд рододендрона (азалии)
- Противопоказания к применению
- Гомеопатический препарат Рододендрон (Rhododendron)
- Садовый рододендрон (азалия): посадка и уход
- Где купить рододендроны?
- Каталог лекарственных растений
В переводе с латинского Rhododendron означает "дерево роз". Такое название растению дал британский ботаник Джозеф Гукер.
Рододендрон популярен в восточной медицине, в частности в медицине народов Тибета. В народной медицине это растение применяется в качестве противогрибкового, противовоспалительного, тонизирующего, мочегонного и бактерицидного средства. Кроме того, широко известны целебные свойства рододендрона при сердечно-сосудистых заболеваниях.
Не все виды рододендрона обладают лекарственными свойствами. Наиболее часто в качестве лекарственных растений применяются четыре вида, свойства которых будут описаны ниже. Это:
- Рододендрон золотистый;
- Рододендрон кавказский;
- Саган-дайля (рододендрон Адамса);
- Рододендрон даурский.
Рододендрон весной - фото

Рододендрон золотистый

Рододендрон даурский

Рододендрон кавказский

Рододендрон Адамса
Рододендрон золотистый
 Лат.: Rhododendron aureum
Лат.: Rhododendron aureumОписание растения
Рододендрон золотистый - это вечнозелёный кустарник, достигающий в высоту 0,8 м. Ствол и ветви покрыты тёмно-коричневой корой. Ветви низко нависают над почвой, сильно искривлены.Листья кустарника плотные, кожистые, коротко-черешковые, очередные, цельнокрайние, овальной или яйцевидной формы. Каждый листочек достигает в длину 35 - 70 мм, в ширину 10 - 25 мм.
Цветки довольно крупные, жёлтые, собраны по 5-10 штук в зонтики на концах ветвей.
Плод - пятигнездная удлинённая коробочка, внутри которой образуется множество мелких семян.
Рододендрон золотистый произрастает в Западной, Восточной Сибири и на Дальнем Востоке.
Растёт по склонам гор, в каменистых россыпях, в высокогорных тундрах, у края леса. Читать далее...

Титановые браслеты Тяньши являются новым средством для укрепления здоровья и поддержания организма в хорошей форме. Их действие основано на создании небольших магнитных полей и влиянии на ряд веществ в организме человека. Кроме того, браслеты созданы согласно канонам традиционной китайской медицины. Они взаимодействуют с потоками энергии, о существовании которой современная западная наука имеет лишь самые общие данные.
Читать далее...
Наматрасник «Здоровый сон» Тяньши является надежным средством для профилактики различных заболеваний и улучшения общего состояния здоровья. Благодаря уникальной многослойной структуре ткани он способен оказывать на организм комплексное воздействие во время сна. Так как человек проводит во сне почти треть своей жизни (в среднем 7 – 8 часов в сутки), особых указаний по применению данный продукт не требует. Лечебный и профилактический эффект оказывается прямо во время сна.
Читать далее...
Массажер Ишоукан представляет собой модификацию другого известного аппарата – расческа Тяньши. Как и у его предшественника, действие Ишоукана направлено в первую очередь на электромассаж волосистой части головы. Разница заключается в том, что новый аппарат обладает более широким спектром действия на организм. Он призван стимулировать не только поверхностные анатомические структуры (непосредственно кожу и волосяные луковицы), но также влиять на работу центральной нервной системы и сосуды. Все это достигается путем физического воздействия, которое проводится согласно основным канонам традиционной китайской медицины.
Читать далее...
Акупунктурный электромассажер Исюэтун является результатом сочетания прогрессивных технологий в современной медицине и традиционных восточных методов лечения. В основе работы препарата лежит бесконтактное воздействие на энергетически активные точки организма. В отличие от традиционного иглоукалывания массажер не предполагает введения игл в тело человека.
Читать далее...
- Разновидности, названия и формы выпуска
- Состав
- Чем отличаются детский и взрослый Тенотен
- Терапевтические эффекты
- Показания к применению
- Инструкция по применению
- Тенотен для детей
- Побочные эффекты
- Противопоказания к применению
- Аналоги
- Отзывы о препарате
- Тенотен или Афобазол?
- Что лучше Тенотен?
- Цена препарата
- Как купить препарат?
Разновидности, названия и формы выпуска
В настоящее время выпускается две разновидности Тенотена – взрослый и детский, отличающиеся друг от друга только дозировкой активного вещества. Во всех остальных аспектах взрослый и детский Тенотен совершенно одинаковы. Обе разновидности лекарственного препарата выпускаются в одной лекарственной форме – таблетки для рассасывания в полости рта. Для обозначения разновидностей препарата в обиходе используют уточнение "детский" или "взрослый", и практически никогда не указывают дозировку активного компонента, поскольку указания на то, для кого предназначено лекарственное средство, достаточно для четкого понимания, о каком именно варианте Тенотена идет речь, и врачом, и фармацевтом, и самим человеком.Таблетки детского и взрослого Тенотена окрашены в белый или практически белый цвет и имеют форму цилиндра, уплощенного с двух сторон. На одной из плоских сторон таблетки имеется риска, а на другой - фаска. Рядом с риской и фаской на таблетках детского Тенотена нанесены надписи "MATERIA MEDICA" и "TENOTEN KID", а взрослого – "MATERIA MEDICA" и просто "TENOTEN".
Именно надписи "TENOTEN KID" и "TENOTEN" позволяют всегда точно знать (даже если упаковка утеряна), таблетка какой разновидности – взрослой или детской, оказалась в руках. Таблетки детского Тенотена выпускаются в паковках по 20, 40 и 100 штук, а взрослого – по 20 и 40 штук.
Тенотен – состав
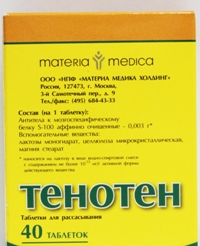 В состав Тенотена в качестве активного компонента входит водно-спиртовая смесь аффинно очищенных антител к мозгоспецифическому белку S-100. Подобное название активного вещества часто непонятно, поэтому рассмотрим детально, что это означает.
В состав Тенотена в качестве активного компонента входит водно-спиртовая смесь аффинно очищенных антител к мозгоспецифическому белку S-100. Подобное название активного вещества часто непонятно, поэтому рассмотрим детально, что это означает.Во-первых, непосредственным активным компонентом взрослого и детского Тенотена являются антитела к мозгоспецифическому веществу S-100, а водно-спиртовая смесь – это только их физическое состояние, в котором они используются в качестве действующего вещества.
Вещество S-100 в структурах головного мозга осуществляет регуляцию интегративной деятельности (соединения информации различного характера, передача сигналов от одних структур мозга к другим и т.д.). То есть, именно благодаря белку S-100 внутри головного мозга сигналы могут быстро передаваться от одного отдела к другому, например, от области, отвечающей за восприятие изображения от глаза, к коре больших полушарий, обрабатывающих полученную информацию и т.д. Кроме того, белок S-100 защищает клетки мозга при повреждающих воздействиях и снижает негативное влияние стресса. Поскольку этот белок имеется только в структурах головного мозга, то он называется мозгоспецифическим.
Однако в таблетках детского и взрослого Тенотена содержится не сам белок S-100, а антитела к нему, для получения которых используются биотехнологии. В процессе их получения сначала образуется смесь из нескольких видов антител. И для того, чтобы выделить из них только одну разновидность, применяют особую технологию, основанную на свойстве аффинности антител, под которой понимают прочность связывания антител с антигенами (в данном случае с S-100). Разные виды антител к одному и тому же белку S-100 обладают различной аффинностью, то есть связываются с ним с неодинаковой прочностью. В результате особой технологии можно выделить антитела с различной аффинностью, что и делают для получения активного вещества Тенотена.
Итак, аффинно очищенные антитела к мозгоспецифическому веществу S-100 – это особые белки, обладающие сродством и способностью прочно связываться с белками S-100, находящимися в структурах головного мозга.
Готовые аффинно очищенные антитела к мозгоспецифическому белку S-100 в определенном количестве добавляют в водно-спиртовую смесь, поскольку именно в ней они смогут быть стабильными и не распадаться. В детский Тенотен добавляют антитела в концентрации 10-16 нг/г, а во взрослый – 10-15 нг/г.
Затем в готовую водно-спиртовую смесь с антителами к мозгоспецифическому белку S-100 добавляют вспомогательные вещества, которые позволяют сформировать таблетки (наподобие того, как к воде добавляют муку, чтобы получить тесто). На каждую таблетку приходится по 3 мг водно-спиртовой смеси антител, то есть, итоговая масса активного вещества в детском Тенотене составляет 3*10-16 нг, а во взрослом – 3*10-15 нг. Таким образом, масса активного вещества в детском Тенотене в 10 раз меньше, чем во взрослом.
В качестве вспомогательных веществ в детский и взрослый Тенотен входят следующие вещества:
- Лактоза;
- Микрокристаллическая целлюлоза;
- Стеарат магния.
Чем отличаются детский и взрослый Тенотен
Основное и единственное отличие между взрослым и детским Тенотеном – это дозировка активного вещества (антитела к мозгоспецифическому веществу S-100). Многим людям кажется, что доза активного вещества в детском и взрослом препаратах одинакова, однако это не так. А подобное заблуждение возникает из-за того, что инструкция читается неправильно.Итак, в инструкции по применению указано, что в каждой таблетке и детского, и взрослого Тенотена содержится по 3 мг активного вещества, что и наводит человека на мысль об их идентичности. Однако над цифрой 3 мг стоит значок звездочки, означающий, что следует смотреть сноску, в которой указывается, какова на самом деле концентрация действующего компонента в этих трех миллиграммах. Для детского Тенотена концентрация активного вещества равна 10-16 нг/г, а для взрослого – 10-15 нг/г. То есть, в детском Тенотене содержится 3 миллиграмма смеси, концентрация активного вещества в которой равна 10-16 нг/г (10-19 нг/мг). Соответственно, во взрослом Тенотене содержится 3 миллиграмма смеси с концентрацией активного вещества 10-15 нг/г (10-18 нг/мг). Таким образом, активного вещества во взрослом Тенотене в 10 раз больше, чем в детском.
Терапевтические эффекты
 В экспериментальных исследованиях было выявлено, что сверхмалые дозировки (ниже 10-12 нг/г) антител к мозгоспецифическому белку S-100 нормализуют нарушенную способность мембран клеток мозга находиться в возбужденном состоянии и быстро передавать сигналы. Именно на основании этих экспериментальных данных был создан препарат Тенотен, в состав которого включены именно антитела к белку S-100 в сверхмалых дозах.
В экспериментальных исследованиях было выявлено, что сверхмалые дозировки (ниже 10-12 нг/г) антител к мозгоспецифическому белку S-100 нормализуют нарушенную способность мембран клеток мозга находиться в возбужденном состоянии и быстро передавать сигналы. Именно на основании этих экспериментальных данных был создан препарат Тенотен, в состав которого включены именно антитела к белку S-100 в сверхмалых дозах.Благодаря способности нормализовывать скорость и активность передачи сигналов между клетками и структурами головного мозга, Тенотен оказывает следующие терапевтические эффекты:
- Успокаивающее действие (препарат уменьшает нервное напряжение);
- Противотревожное действие (препарат купирует тревожность, избавляя человека от необоснованной и чрезмерно сильной тревоги по различным поводам);
- Стрессопротекторное действие (препарат уменьшает негативное воздействие стресса на головной мозг, тем самым не давая человеку потерять контроль над собой, здравость и четкость рассуждений, а также эмоциональную устойчивость в периоды потрясений);
- Антидепрессивное действие (препарат способствует излечению депрессии, поскольку обладает действием, сходным с современными антидепрессантами);
- Ноотропное действие (препарат улучшает память, внимание, скорость и четкость рассуждений, а также помогает человеку усваивать и перерабатывать большие объемы информации за короткий промежуток времени);
- Антиамнестическое действие (препарат профилактирует ухудшение памяти и амнезию);
- Антигипоксическое действие (препарат увеличивает количество кислорода, поступающего в структуры головного мозга, вследствие чего зона повреждения при острых нарушениях мозгового кровообращения существенно уменьшается);
- Нейропротекторное действие (препарат защищает головной мозг от негативного воздействия различных факторов, улучшая выживаемость и жизнестойкость его клеток);
- Антиастеническое действие (препарат купирует астению).
Благодаря своим эффектам Тенотен нормализует психическое состояние человека, купируя депрессию, снимая тревожность и устраняя возбуждение, и одновременно улучшает процесс обучения и усвоения новой разнообразной информации.
Показания к применению
Детский Тенотен показан к применению для детей 3 – 18 лет с целью лечения следующих состояний и заболеваний:- Неврозы;
- Невротические и неврозоподобные расстройства, протекающие с повышенной возбудимостью, раздражительностью, тревожностью, ухудшением памяти и внимания;
- Вегето-сосудистая дистония (в составе комплексной терапии).
Взрослый Тенотен показан к применению для взрослых людей старше 18 лет для лечения следующих состояний или заболеваний:
- Неврозы и неврозоподобные состояния;
- Психосоматические заболевания (стрессовые кровотечения, боли в животе и другие проявления болезней, которых на самом деле нет);
- Повышенная нервная напряженность;
- Стресс, вызывающий раздражительность, тревожность и вегетативные реакции (потливость, приливы крови к лицу, головные боли и т.д.);
- Легкие или среднетяжелые органические поражения центральной нервной системы, вызванные травмами или нарушениями кровообращения и сопровождающиеся неустойчивостью эмоций, раздражительностью, ухудшением памяти и вегетативными реакциями (потливость, приливы и т.д.).
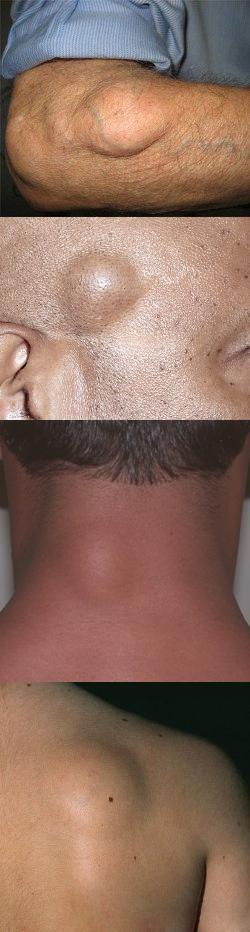
- Общая характеристика
- Классификация
- Липома у ребенка
- Фото
- Причины развития липомы
- Симптомы
- Болит ли липома?
- Диагностика
- Лечение
- Липома (жировик): описание, виды и симптомы, диагностика и методы лечения (удаление методом липосакции), профилактика (диета) - видео
- Удаление липомы (жировика) щеки - видео операции
- Существует ли эффективное лечение липом медикаментами?
- Когда нужна операция по удалению липомы?
- Техника операции по удалению липомы
- После удаления липомы
- Где удалить липому?
- Отзывы
- Цена операции
Липомы могут быть единичными или множественными, причем в настоящее время они считаются различными заболеваниями. Так, классической доброкачественной опухолью является единичная липома. А множественные липомы называются липоматозом и представляют собой последствия нарушений липолиза (разрушения постаревших жировых клеток), то есть, не являются опухолями по своему генезу и свойствам. Именно поэтому в настоящее время липомы и липоматоз относят к разным заболеваниям. В настоящей статье рассмотрим исключительно вопросы, касающиеся единичных липом.
Липомы, как правило, окружены капсулой, растут медленно, не прорастают ткани, не болят и не поражают окружающие органы. Липомы практически никогда не озлокачествляются, поэтому с точки зрения риска превращения в рак они довольно безопасны. В общем-то липомы не опасны для жизни, поэтому можно отложить их удаление на некоторое время, если опухоль не мешает, не сдавливает окружающие органы и ткани и не увеличивается в размерах. Несмотря на безопасность липом, опухоли следует удалять, поскольку они могут сдавливать нервы, органы и ткани, вызывая клинические симптомы, сходные с заболеваниями органных структур, потревоженных новообразованием. Удаление липом производится в ходе хирургической операции, при помощи лазера или радиоволновой хирургии.
Липома – общая характеристика
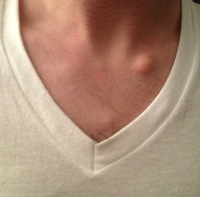 Все опухоли также называются новообразованиями и подразделяются на две большие категории – доброкачественные и злокачественные. Доброкачественные опухоли имеют оболочку, растут медленно, не нарушают структуру окружающих тканей и органов, в которых они локализованы, а также никогда не дают метастазов. Подобные свойства, не приводящие к довольно быстрой смерти человека, делают доброкачественные опухоли относительно безопасными, из-за чего они и получили свое название.
Все опухоли также называются новообразованиями и подразделяются на две большие категории – доброкачественные и злокачественные. Доброкачественные опухоли имеют оболочку, растут медленно, не нарушают структуру окружающих тканей и органов, в которых они локализованы, а также никогда не дают метастазов. Подобные свойства, не приводящие к довольно быстрой смерти человека, делают доброкачественные опухоли относительно безопасными, из-за чего они и получили свое название.Злокачественные опухоли не имеют оболочки, растут быстро и дают метастазы в другие органы и ткани. В процессе роста злокачественная опухоль буквально прорастает сквозь встретившуюся ей на пути ткань, необратимо разрушая ее структуру, что и вызывает стойкое нарушение работы поврежденного органа. По сути, злокачественная опухоль сращивает и превращает разные, близко расположенные органы и ткани в единое месиво, в котором просто невозможно различить, где и что было. Соответственно, подобное образование просто не может выполнять какие-либо функции, что приводит к недостаточности пораженного органа и относительно скорой смерти человека.
Чтобы быстро понимать и различать, о какой именной опухоли идет речь, были установлены правила номенклатуры. Так, для обозначения доброкачественных опухолей используется суффикс "ома", который добавляется к латинскому названию ткани, из которой сформировалось новообразование. Например, фиброма – опухоль из соединительной ткани (фибра – волокна соединительной ткани и ома – суффикс доброкачественных опухолей), миома – опухоль из мышечной ткани и т.д. Соответственно, липома представляет собой доброкачественную опухоль из жировой ткани.
Липома обладает всеми свойствами доброкачественной опухоли, то есть, медленно растет, не дает метастазов, имеет оболочку, не прорастает ткани и органы с нарушением их структуры. Это позволяет относить липому к относительно безопасным опухолям.
Липома образована зрелыми, нормальными жировыми клетками, заключенными в капсулу. То есть, опухоль отграничена от окружающих тканей тонкой оболочкой. Липома растет внутри этой оболочки, раздвигая или сдавливая органы, но никогда не прорастая их с необратимым нарушением структуры. Именно оболочка делает рост липомы неагрессивным, то есть, не прорастающим ткани.
Липомы образуются в тех органах и тканях, в которых имеется жировая ткань. Поэтому локализация липом может быть различной, ведь жировая ткань имеется во многих органах и структурах организма. Наиболее часто опухоль локализуется в следующих структурах с относительно большим процентом жировой ткани:
- Кожный покров и подкожная жировая клетчатка;
- Участки жировой ткани между пучками мышц;
- Жировая сумка, окружающая почки;
- Забрюшинный жир (слой жира в животе у тучных мужчин и женщин);
- Молочная железа;
- Кишечник;
- Средостение (область середины грудной клетки в непосредственной близости от сердца).
Реже липомы образуются в следующих органах и анатомических структурах:
- Миокард (сердечная мышца);
- Мозговые оболочки;
- Легкие;
- Нервные стволы;
- Кости.
Липомы всех перечисленных выше частых и редких локализаций являются топическими, то есть, образуются из той жировой ткани, которая имеется в органе.
Помимо топических имеются, так называемые, гетеротопические липомы, встречающиеся крайне редко в полости черепа, матке или печени. Такие липомы образуются не из жировых клеток органа (в печени, матке и полости черепа таковых нет), а из эмбриональных зачатков жировой ткани, которые в процессе внутриутробного развития ребенка попали не в свои органы.
Тучность не играет большой роли в развитии липом, поскольку данные опухоли жировой ткани с одинаковой частотой встречаются у худых и тучных людей. Кроме того, при соблюдении жесткой диеты, даже если человек худеет, липома остается такой же, как и была или растет согласно своей средней скорости, отмечавшейся до резкого ограничения пищи.
Липомы могут формироваться у людей любого возраста, в том числе у детей. Однако наиболее часто данные опухоли развиваются у людей 30 – 50 лет. У женщин липомы появляются несколько чаще, чем у мужчин.
Клинические проявления зависят от размеров, разновидности и локализации липомы. Так, подкожные липомы не проявляются какой-либо симптоматикой, поскольку не болят, не нагнаиваются и т.д. Единственным признаком являются ее внешние характеристики.
При расположении липом во внутренних органах они также часто протекают бессимптомно и почти всегда являются случайными диагностическими находками, обнаруженными при выполнении обследований по другому поводу. Однако если опухоль становится слишком большой и сильно давит на ткани, то она будет проявляться различными симптомами нарушений работы органа, подвергшегося сдавливанию. Наиболее частым симптомом липом является боль в области ее локализации. Липомы на шее сдавливают мягкие ткани и вызывают трудности дыхания, поскольку воздух не может проходить по передавленным бронхам с нормальной скоростью.
При расположении больших липом подкожной жировой клетчатки в местах, где они могут травмироваться, например, подмышечные впадины, область пояса брюк, пах, воротниковая зона и другие, опухоль может воспаляться, кровоточить, болеть и изъязвляться.
Классификация липом
Существует несколько классификаций липом, которые используются как в клинической практике, так и для сугубо научных исследований.В зависимости от гистологического строения и особенностей роста липомы подразделяются на узловатые и диффузные. Узловатая липома представляет собой заключенный в капсулу узел, состоящий из долек различного размера. Дольки опухоли состоят из жировых клеток различного размера – от очень мелких до буквально гигантских, различаемых невооруженным глазом. Подавляющее большинство липом имеют именно такое узловатое строение.
Диффузная липома не имеет оболочки, встречается крайне редко и всегда формируется из жировых клеток, разрастающихся в любое свободное пространство между органами и тканями. Диффузная форма опухолей характерна только для липоматозов (болезнь Деркума, шея Маделунга) – системных заболеваний жировой ткани, при которых формируются новообразования и нарушен баланс процессов образования и разрушения жировых клеток.
В зависимости от наличия или отсутствия других тканей в опухоли, все липомы подразделяются на следующие разновидности:
- Липома классическая, состоящая исключительно из жировой ткани;
- Фибролипома, состоящая из жировой и соединительной ткани;
- Миолипома, состоящая из жировой и мышечной ткани;
- Ангиолипома, состоящая из жировой ткани и большого количества кровеносных сосудов;
- Миксолипома, состоящая из жировой и слизистой ткани;
- Миелолипома, состоящая из жировой ткани и компонентов костного мозга;
- Гибернома, состоящая из особого бурого жира, который имеется у новорожденных и накапливается у животных, впадающих в спячку.
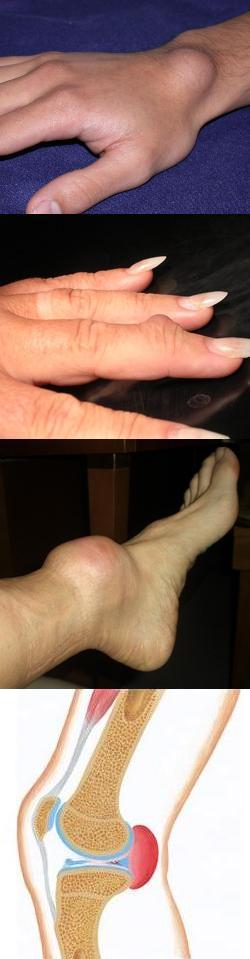
- Общая характеристика и разновидности
- Анатомия лучезапястного сустава и других суставов
- Фото
- Гигрома у детей
- Причины
- Симптомы
- Краткая характеристика гигром различной локализации
- Диагностика
- Лечение...
- Пункция гигромы запястья - видео
- Гигрома коленного сустава (киста Бейкера): описание, симптомы и диагностика, лечение (пункция, удаление) - видео
- После удаления гигромы
- Народные средства
- Отзывы
- Цена удаления гигромы
Сумка гигромы может состоять из участка выпятившейся синовиальной оболочки сустава или из соединительной ткани, образовавшейся из влагалища сухожилия, укрепляющего сустав. Это означает, что гигрома всегда образуется в непосредственной близости от сустава и представляет собой органоспецифическую кисту, которая не встречается в каких-либо других органах или тканях. Внутри сумки скапливается жидкость, содержащая белки, слизь, фибрин и некоторые другие компоненты. В зависимости от того, какие компоненты преобладают в жидкости, заполняющей сумку гигромы, она может иметь различную консистенцию – от жидкой до киселеобразной.
В развитии гигромы большую роль играет воспаление суставной сумки или ее частей (бурсит, синовит и др.), а также травматизация и растяжение сухожилий, фиксирующих и удерживающих различные мышцы в области сустава. Именно воспаление или растяжение анатомических структур, относящихся к суставу, вызывает локальное нарушение их свойств с формированием выпячивания, которое образует капсулу гигромы. Постепенно эта капсула заполняется жидкостью, которая пропитывается из окружающих тканей или продуцируется клетками внутренней части капсулы, и формируется гигрома.
Гигрома – общая характеристика и разновидности
Гигрома имеет вид округлого плотного шарика, который можно немного сместить в сторону под кожей. Наощупь киста имеет эластичную структуру. Кожа над гигромой имеет неизменный рисунок, но, как правило, утолщенная и шелушащаяся. Если гигрома небольшая, то кожа над ней часто бывает совершенно нормальной.По анатомической структуре гигрома представляет собой кисту, образованную из синовиальной сумки сустава или из влагалища сухожилия, при помощи которого мышцы прикрепляются к костям в области суставов. То есть, гигрома формируется из тканей, находящихся либо в структуре сустава, либо в непосредственной близости от него. Именно этим объясняется то, что данные кисты всегда локализуются в области суставов.
Гигрома может образовываться двумя основными способами. Первый возможный механизм формирования гигромы заключается в следующем – в плотной фиброзной капсуле сустава, изолирующей его от окружающих тканей, образуется трещина или маленький разрыв. Через образовавшееся отверстие начинает выпячиваться синовиальная оболочка, покрывающая плотную фиброзную капсулу изнутри. Когда через трещинку в фиброзной капсуле сустава выпятится достаточно большая часть синовиальной оболочки, образуется свободная полость, которая постепенно заполнится жидкостью. Как правило, жидкость поступает из сустава. Когда все выпячивание заполнится жидкостью, гигрома окажется полностью сформировавшейся и станет выбухать под кожей в виде округлого плотного шарика в области сустава. Подобные гигромы называются синовиальными кистами и формируются рядом с крупными суставами, такими, как коленный, локтевой и др.
Второй механизм образования гигром связан с образованием капсулы из соединительной ткани, имеющейся на костях в непосредственной близости от суставов. Дело в том, что мышцы прикрепляются к костям при помощи сухожилий. Причем каждое сухожилие в области непосредственного соединения с костью имеет влагалище, образованное соединительной тканью. Именно эти соединительнотканные влагалища сухожилий являются субстратом для образования кистозной полости гигромы.
Влагалища сухожилий могут травмироваться, воспаляться и разрушаться, вследствие чего появляются свободные кусочки соединительной ткани. Данные кусочки формируют полость, в которую проникает жидкость из кровеносных и лимфатических сосудов. Также жидкость продуцируется некоторыми клетками, выстилающими внутреннюю поверхность кистозной полости. Когда полость оказывается полностью заполнена жидкостью, появляется сформировавшаяся гигрома. Такие разновидности гигром называются миксоидными кистами и формируются в области мелких суставов, таких, как запястный, межфаланговые и т.д.
Таким образом, имеется две разновидности гигром – миксоидные и синовиальные. Однако они отличаются друг от друга только механизмом формирования и локализацией, а принципы лечения и клинические симптомы у кист обоих разновидностей одинаковые. А поскольку синовиальная оболочка и влагалища сухожилий имеются в области каждого сустава, то и гигромы могут локализоваться рядом с любым суставом. Однако чаще всего кисты образуются на тыльной поверхности запястного сустава.
Внутри кистозной полости гигромы находится жидкость, содержащая белки, фибрин и слизь. В некоторых случаях в жидкости гигромы имеется примесь крови. По мере существования кисты ее содержимое становится все более густым, поскольку объем воды остается прежним, а количество белка, фибрина и слизи увеличивается. Поэтому мелкие гигромы, как правило, содержат внутри густую киселеобразную массу, а относительно крупные – желтоватую жидкость с примесью крови, нитей фибрина, кристаллов холестерина и так называемых рисовых тел.
Гигромы могут образовываться у людей любого возраста, в том числе у детей и пожилых людей. Однако наиболее часто данные кисты формируются у людей 20 – 30 лет. Причем женщины имеют большую склонность к гигромам по сравнению с мужчинам.
Гигромы не опасны, поскольку никогда не озлокачествляются и не превращаются в раковую опухоль. Если кто-либо столкнулся с озлокачествлением гигромы, то это означает, что ему неверно поставили диагноз и на самом деле имела место совершенно другая опухоль.
Поскольку гигрома не опасна, ее можно не трогать при условии, что она не доставляет беспокойства. Однако киста часто провоцирует болевой синдром из-за сдавления окружающих тканей, а также уменьшает свободу движений в суставе. В этих случаях рекомендуется удалить гигрому.
Гигрома – фото
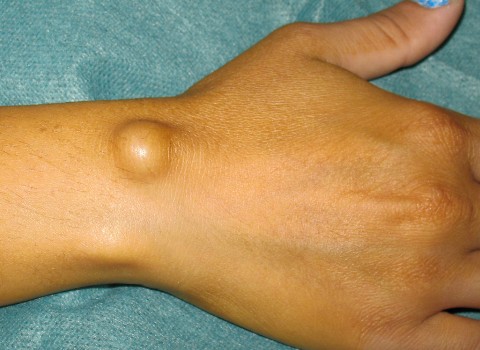
Гигрома на запястье.
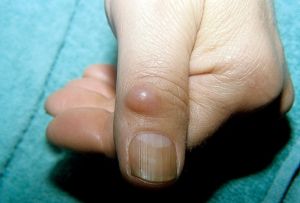
Гигрома в области межфалангового сустава большого пальца руки.
Гигрома у детей
Гигрома у детей ничем не отличается от таковой у взрослых людей, поскольку обладает идентичными свойствами и локализуется в тех же областях. В детском возрасте гигромы образуются, как правило, на фоне травм суставов и чрезмерных физических нагрузок, связанных с тренировками, соревнованиями или тяжелым физическим трудом. Принципы терапии и реабилитации у детей такие же, как и у взрослых, поэтому отдельно рассматривать гигромы детского возраста нецелесообразно. Читать далее...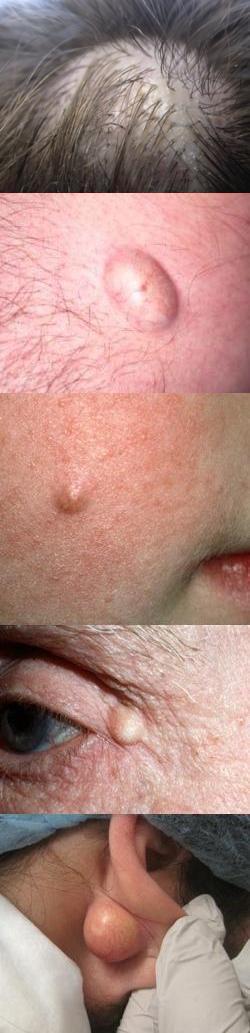
- Краткая характеристика и классификация
- Фото
- Атерома у детей
- Локализация эпидермальной кисты
- Причины развития
- Как выглядит атерома?
- Отличия атеромы и липомы
- Симптомы
- Воспаление атеромы (нагноившаяся атерома)
- Лечение
- Атерома (эпидермальная киста): описание, осложнения, методы лечения (консервативное или удаление) - видео
- После удаления атеромы
- Лечение в домашних условиях (народные средства)
- Отзывы
- Цена удаления атеромы
Краткая характеристика и классификация атером
По механизму образования, гистологическому строению и клиническим проявлениям атеромы являются классическими кистозными новообразованиями, то есть, кистами. А поскольку эти кисты располагаются в кожном покрове и образуются из структур эпидермиса, то их называют эпидермальными или эпидермоидными. Таким образом, термины "эпидермальная киста" и "атерома" являются синонимами, поскольку используются для обозначения одного и того же патологического новообразования.Несмотря на способность увеличиваться и наличие оболочки, атеромы не являются опухолями, поэтому по определению не могут быть злокачественными или перерождаться в рак, даже если достигают значительных размеров. Дело в том, что механизм формирования опухоли и кисты принципиально различен.
Любая киста, в том числе и атерома, представляет собой полость, образованную капсулой, которая одновременно является и оболочкой новообразования, и продуцентом будущего содержимого. То есть, клетки внутренней поверхности оболочки кисты постоянно вырабатывают какие-либо вещества, которые скапливаются внутри новообразования. Поскольку секрет клеток оболочки новообразования никуда не выводится из замкнутой капсулы, то постепенно он растягивает ее, вследствие чего киста увеличивается в размерах.
Формирование и прогрессирование атеромы происходит в соответствии с описанным выше механизмом. А отличительной чертой атеромы является то, что она формируется из клеток сальной железы кожи, которая постоянно продуцирует кожное сало.
Это означает, что эпидермальная киста образуется, когда по каким-либо причинам выводной проток сальной железы кожи закупоривается, вследствие чего образовавшееся сало не выводится на поверхность кожного покрова. Однако клетки сальной железы не перестают вырабатывать кожное сало, которого со временем накапливается во все большем количестве. Это сало растягивает выводной проток железы, вследствие чего атерома постепенно, но неуклонно увеличивается в размерах.
Кроме того, атерома может образовываться и по другому механизму, когда вследствие какой-либо травмы (например, царапина, порез, ссадина и др.) в выводной проток сальной железы попадают клетки поверхностного слоя кожи. В этом случае клетки поверхностного слоя кожи прямо внутри протока сальной железы начинают вырабатывать кератин, который смешивается с салом и превращает его в плотную массу. Данная плотная масса, представляющая собой смесь кератина и кожного сала, не выводится из протока сальной железы наружу, на поверхность кожи, поскольку ее консистенция слишком густая и вязкая. В результате плотная смесь кератина и сала закупоривает просвет сальной железы, образуя атерому. Внутри потока сальной железы продолжается активная выработка кератина и кожного сала, которые накапливаются во все больших количествах, благодаря чему атерома медленно, но неуклонно растет.
Любая атерома заполнена кожным салом, вырабатываемым сальной железой, а также кристаллами холестерина, кератином, живыми или отмершими отторгнутыми клетками, микроорганизмами и выпавшими кусочками волоса.
Вне зависимости от того, по какому именно механизму сформировалась атерома, кисты имеют одинаковый внешний вид и клиническое течение. Эпидермальные кисты, как правило, не опасны, поскольку даже увеличившись до значительных размеров (5 – 10 см в диаметре), они не сдавливают каких-либо жизненно-важных органов и не прорастают глубоко лежащие ткани.
Единственный фактор, который делает атеромы потенциально опасными, – это возможность воспаления кисты, что проявляется развитием отека, покраснением, болезненностью и нагноением новообразования. В этом случае воспалительное содержимое может образовать абсцесс (гнойник), или расплавить оболочку кисты и вылиться в окружающие мягкие ткани или наружу с образованием свища.
Если воспалительное содержимое выводится наружу, то это благоприятный исход, поскольку не происходит расплавления окружающих тканей и проникновения токсических веществ в кровоток. Если же содержимое воспалившейся атеромы расплавляет оболочку и изливается в окружающие ткани, то это является неблагоприятным исходом, поскольку токсические вещества и патогенные микробы могут попасть в кровь или вызвать инфекционно-воспалительное заболевание мышц, подкожной жировой клетчатки и даже костей. Однако в общем атеромы являются безопасными образованиями кистозной природы.
Любая атерома внешне похожа на липому, однако данные новообразования по структуре являются принципиально разными. Так, липома – это доброкачественная опухоль из жировой ткани, а атерома – это киста из выводного протока сальной железы кожного покрова.
Атерома может сформироваться на любом участке кожного покрова, однако наиболее часто она локализуется в областях с большим количеством сальных желез, таких, как лицо (нос, лоб, щеки, брови, веки), подмышечные впадины, волосистая часть головы, шея, туловище (спина, грудь, пах), половые органы и промежность. Реже атеромы образуются на участках кожного покрова, на которых относительно мало сальных желез, таких, как руки, ноги, пальцы, уши или молочные железы у женщин.
Кроме того, наиболее высокий риск и подверженность атеромам наблюдается у людей, страдающих угревой сыпью, поскольку протоки сальных желез часто оказываются закупоренными, что является ведущим фактором в формировании эпидермальной кисты. В этом случае атеромы, как правило, локализуются на коже шеи, щек, за ушами, а также на груди и спине.
В зависимости от гистологического строения и характера содержимого все атеромы подразделяются на четыре разновидности:
1. Киста сальной железы;
2. Дермоид;
3. Стеацитома;
4. Атероматоз.
Однако все четыре разновидности атером имеют одинаковые признаки и клиническое течение, поэтому практикующие врачи не используют данную классификацию. Разновидность атером важна только для научных исследований.
В клинической практике используется другая классификация, основанная на особенностях формирования, расположения и течения атером. Согласно данной классификации все атеромы делятся на врожденные и приобретенные.
Врожденные атеромы (атероматоз по гистологической классификации) представляют собой множественные кисты небольшого размера, расположенные на различных участках кожного покрова. Их размер не превышает чечевичного зернышка (0,3 – 0,5 см в диаметре). Такие мелкие атеромы обычно формируются на коже лобка, волосистой части головы и мошонки. Врожденные атеромы образуются из-за генетически обусловленных дефектов в строении сальных желез и нарушения оттока вырабатываемого ими кожного сала.
Приобретенные атеромы также называются вторичными или ретенционными эпидермоидными кистами, и представляют собой расширенные протоки сальных желез, образовавшиеся из-за закупорки их просвета. К вторичным атеромам относят дермоиды, стеацитомы и кисты сальной железы, выделяемые в гистологической классификации. Причинами приобретенных атером являются любые физические факторы, способствующие закупорке просвета сальной железы, такие, как например сильное загустение вырабатываемого кожного сала из-за гормонального дисбаланса, травмы, угри и воспалительные заболевания кожи, повышенная потливость и т.д. Вторичные атеромы могут длительно существовать и увеличиваться до значительных размеров (5 – 10 см).
Атерома – фото
На данных фоторафиях видны атеромы небольшого размера на щеке и лбу.
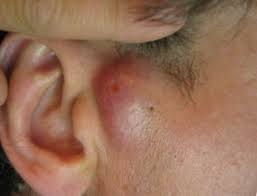
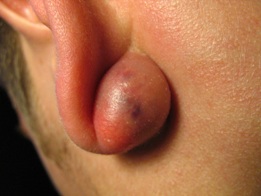
На данных фотографиях изображены атеромы рядом с ушной раковиной и на мочке. Читать далее...
Данный препарат представляет собой комплекс витаминов группы B. Его применение позволяет восполнить и поддержать нормальный уровень витаминов этой группы в организме. Препарат можно применять как при профилактике различных заболеваний, так и при их лечении. Благодаря своему сбалансированному составу он легко усваивается во всех тканях организма. Препарат рекомендован как взрослым, так и детям.
Читать далее...
Данный препарат представляет собой комплекс из нескольких веществ, которые благотворно влияют на обменные процессы в организме и снижают вероятность некоторых серьезных заболеваний. Полиен с облепиховым маслом и витамином Е не является лекарственным препаратом. Все его компоненты имеют природное происхождение. Он не может быть использован как лекарственное средство для лечения серьезных острых процессов в организме, но существенно ускоряет выздоровление. Чаще всего его рекомендуют именно как профилактическое средство для снижения риска серьезных патологий.
Читать далее...
«Тай Нэн» Тяньши является биологически активной добавкой, которая обладает общеукрепляющим и тонизирующим эффектом. В ее основе лежат экстракты лекарственных растений, которые широко применяются в китайской традиционной медицине. Данный препарат нельзя считать лекарственным средством, так как он не устраняет какие-либо конкретные заболевания. Его основное действие направлено на профилактику различных расстройств в организме, поддержание нормального обмена веществ, скорейшее выздоровление (если пациент страдает от каких-либо острых или хронических патологий).
Многолетние наблюдения за эндокринными нарушениями у женщин во время преклимакса, климакса и постменопаузы позволили разработать новый профилактический препарат, способный минимизировать пагубные воздействия гормональных нарушений в эти периоды.
Читать далее...