
Что такое тревожность, и как от неё избавиться? Тесты на уровень тревожности
Тревожность – это склонность человека к тому, чтобы испытывать в различных ситуациях тревогу. Для того чтобы подчеркнуть то, что уровень тревожности выше нормального, обычно используют термин повышенная тревожность.
Сама по себе тревожность не является болезнью. Но ее повышение может сопутствовать большому количеству заболеваний.
Известно, что один из факторов повышенной тревожности – наследственность. Предрасположенность к подобным эмоциональным состояниям отчасти заложена в генах человека. Вторая причина – неправильное воспитание и негативный жизненный опыт.
Если тревожность не является симптомом психического заболевания, то ее лечением занимаются психологи. Разные школы психологии придают разное значение каждой из причин.
Личностная тревожность, как это следует из ее названия, связана с личностью, характером, темпераментом, генами человека. Например, обычно такие люди более склонны быть замкнутыми в себе, необщительными.
Личностная тревожность – состояние, которое оказывает влияние на все сферы жизни человека: мотивацию, самооценку, общение с другими людьми и пр.
Ситуативная тревожность проявляется только в определенных ситуациях, которые являются стрессовыми для конкретного человека. В остальное время он может чувствовать себя совершенно нормально, и не испытывать никаких проблем. Читать далее...
Оглавление
Тревога – это эмоциональное состояние, которое носит негативный характер. Когда человек находится в состоянии тревоги, то он ожидает какого-либо неблагоприятного исхода ситуации, негативных последствий. При этом тревога отличается от страха: если страх носит вполне определенный характер, то тревога – это неопределенное состояние, причины которого не до конца ясны даже самому человеку.- Почему у некоторых людей отмечается высокая тревожность?
- Разновидности тревожности
- Причины и виды тревожности - видео
- Возрастные группы
- К кому обращаться, если вы заметили у себя признаки повышенной тревожности?
- Как проводится диагностика уровня тревожности?
- Тест на тревожность у детей (Тэмпл-Амен-Дорки) - видео
- Как преодолеть тревожность?
Тревожность – это склонность человека к тому, чтобы испытывать в различных ситуациях тревогу. Для того чтобы подчеркнуть то, что уровень тревожности выше нормального, обычно используют термин повышенная тревожность.
Сама по себе тревожность не является болезнью. Но ее повышение может сопутствовать большому количеству заболеваний.
Почему у некоторых людей отмечается высокая тревожность?
В первую очередь стоит оговориться о том, что высокая тревожность - это достаточно условное понятие. Сложно определить ту грань, за которой заканчивается нормальная тревожность и начинается повышенная. У разных людей она выражена по-разному, и ученым еще до конца не известны причины этого.Известно, что один из факторов повышенной тревожности – наследственность. Предрасположенность к подобным эмоциональным состояниям отчасти заложена в генах человека. Вторая причина – неправильное воспитание и негативный жизненный опыт.
Если тревожность не является симптомом психического заболевания, то ее лечением занимаются психологи. Разные школы психологии придают разное значение каждой из причин.
Разновидности тревожности
Личностная тревожность – это склонность человека испытывать чрезмерную тревогу в тех ситуациях, в которых ее возникновение в принципе является нормальным, но у других людей она не настолько выражена.Личностная тревожность, как это следует из ее названия, связана с личностью, характером, темпераментом, генами человека. Например, обычно такие люди более склонны быть замкнутыми в себе, необщительными.
Личностная тревожность – состояние, которое оказывает влияние на все сферы жизни человека: мотивацию, самооценку, общение с другими людьми и пр.
Ситуативная тревожность проявляется только в определенных ситуациях, которые являются стрессовыми для конкретного человека. В остальное время он может чувствовать себя совершенно нормально, и не испытывать никаких проблем. Читать далее...

Калган (лапчатка прямостоячая): свойства и применение в народной медицине
Время цветения калгана – конец мая – начало сентября. Плоды растения созревают в период с июня и по июль месяцы - то есть спустя три недели после цветения.
Растение растет на лугах, пастбищах, а также в негустых хвойных лесах, на окраинах болот и вдоль водоемов.
Кроме того, препараты калгана помогают справиться с болезнями печени, легких, горла, ротовой полости и ушей.
Наружное применение калгана показано при таких кожных заболеваниях:
Оглавление
Растение калган (лапчатка прямостоячая) издревле применялось в качестве средства, излечивающего болезни ЖКТ. Это растение по своему лечебному действию превосходит такие современные препараты, как аспирин и пенициллин. О том, какие формы препаратов калгана применять при тех или иных заболеваниях, какими свойствами обладает это растение, а также какие противопоказания к его применению существуют, и пойдет речь в данной статье.- Описание растения калган (лапчатка прямостоячая)
- Калган в народной медицине
- Польза калгана
- Сбор и хранение
- Лечение калганом
- Состав и свойства калгана
- Как заваривать и принимать калган?
- Противопоказания и побочные эффекты
- Калган для мужчин
- Калган при циррозе
- Калган и сабельник
- Рецепты с калганом
- Калган (лапчатка прямостоячая): применение, народные рецепты - видео
Описание растения калган (лапчатка прямостоячая)
На территории России насчитывается порядка 150 видов лапчатки, однако наиболее ценной из них по праву считается лапчатка прямостоячая. Это растение, обладающее ароматом розы, отличается горизонтальным, толстым деревянистым корневищем, имеющим многочисленные корешки.Время цветения калгана – конец мая – начало сентября. Плоды растения созревают в период с июня и по июль месяцы - то есть спустя три недели после цветения.
Растение растет на лугах, пастбищах, а также в негустых хвойных лесах, на окраинах болот и вдоль водоемов.
Калган в народной медицине
Калган повсеместно используется в народной медицине при излечении нижеприведенных заболеваний органов ЖКТ:Кроме того, препараты калгана помогают справиться с болезнями печени, легких, горла, ротовой полости и ушей.
Наружное применение калгана показано при таких кожных заболеваниях:
- мокнущая экзема;
- трещины кожного покрова;
- ожоги;
- геморрой;
- воспалительные процессы;
- грибки.
Банеоцин (порошок, мазь) - инструкция по применению, аналоги, отзывы, цена
Препарат Банеоцин эффективно уничтожает следующие виды микроорганизмов:
1. Грамположительные бактерии:
3. Грамотрицательные бактерии:
Оглавление
Лекарственный препарат Банеоцин представляет собой антибиотик, который используется исключительно наружно. Банеоцин успешно применяется для лечения дерматологических заболеваний, в гинекологии, в практике врачей – отоларингологов, а также педиатров. Эффективность и высокая безопасность позволяют применять препарат его для лечения детей, в том числе новорожденных.- Формы выпуска и состав
- Спектр терапевтических эффектов мази и порошка Банеоцин
- Показания
- Инструкция по применению
- Банеоцин при беременности
- Банеоцин для новорожденных – обработка пупка
- Банеоцин при ветрянке
- Банеоцин при ожогах
- Банеоцином от прыщей – способ лечения
- Противопоказания
- Побочные эффекты
- Аналоги
- Левомеколь или Банеоцин?
- Цена
- Отзывы
Формы выпуска и состав
Препарат Банеоцин выпускается в форме порошка или мази фармацевтическим концерном BIOCHEMIE (Австрия). Порошок Банеоцин расфасован по 10 грамм в банки из полиэтилена, оснащенные дозатором, а мазь – в алюминиевые тюбики по 20 грамм. Порошок имеет белый цвет, или слегка желтоватый оттенок, обладает мелкодисперсной структурой. Действующими веществами являются два антибиотика из группы аминогликозидов – бацитрацин и неомицин. В 1 грамме порошка и мази содержится по 250 МЕ бацитрацина и 5000 МЕ (эквивалентно 5 мг) неомицина. В качестве вспомогательных веществ в порошок Банеоцин входит кукурузный крахмал, а в мазь – ланолин и белый мягкий парафин.Спектр терапевтических эффектов мази и порошка Банеоцин
Антибиотики неомицин и бацитрацин в качестве активных действующих веществ препарата Банеоцин придают и мази, и порошку бактерицидное действие. Оба антибиотика усиливают действие друг друга. Это означает, что Банеоцин способен эффективно убивать микроорганизмы, имеющиеся на кожных покровах или в раневых поверхностях. Таким образом, основной терапевтический эффект препарата – это излечивание инфекционно-воспалительных поражений кожи, которые вызваны микроорганизмами, чувствительными к компонентам мази и порошка.Препарат Банеоцин эффективно уничтожает следующие виды микроорганизмов:
1. Грамположительные бактерии:
- стрептококки (Streptococcus spp., Streptococcus faecalis), включая гемолитический стрептококк;
- стафилококки (Staphylococcus spp.);
- клостридии (Clostridium spp.);
- коринебактерии дифтерии (Corynebacterium diphtheriae);
- бледная трепонема (Treponema pallidum);
- бацилла сибирской язвы (Bacillus antracis);
- листерии (Listeria monocytogenes).
3. Грамотрицательные бактерии:
- нейссерии (Neisseria spp., Neisseria meningitidis), включая возбудителя гонореи;
- гемофильная палочка (Haemophilus influenzae);
- фузобактерии (Fusobacterium spp.);
- протей (Proteus spp.);
- энтеробактерии (Enterobacter aerogenes);
- клебсиелла (Klebsiella pneumoniae);
- сальмонелла (Salmonella spp.);
- шигелла (Shigella spp.);
- холерный вибрион (Vibrio cholerae);
- кишечная палочка (Escherichia coli);
- микобактерия туберкулеза (Mycobacterium tuberculosis);
- боррелия (Borellia spp.);
- лептоспира (Leptospira interrogans).

Что нельзя есть, чтобы похудеть?
Излишек же придется носить твоим ногам".
Саади
В нашей статье речь пойдет о продуктах, которые вошли в наш ежедневный рацион и основательно в нем расположились благодаря своим приятным вкусовым и хорошим питательным качествам. Однако, если такая пища радует наши вкусовые рецепторы и приносит нам чувство насыщения, наше здоровье приходит от нее в ужас, поскольку тот вред, который она приносит нам, часто уже необратим.
При правильном планировании перекус помогает Вам избегать упадка сил от голода, заполнять слишком длительные перерывы между приемами пищи и оказывает положительный эффект на общее состояние Вашего здоровья.
Обычно чем толще человек - тем больше вероятность того, что он кушает 1-2 раза в день, и совсем не перекусывает. На самом деле, если в течение дня Вы съедаете небольшие порции, Вы активизируете обмен веществ путем переваривания, обработки и сохранения энергии. Это поможет Вам сжигать до 90 дополнительных калорий в день, если Ваш дневной рацион составляет 1800 калорий.
Оглавление
"Достаточное количество пищи — тебя держит.- Вся правда о перекусе
- Размер порций
- Недиетические дополнения диетических блюд
- Продукты, которые Вам необходимо вычеркнуть из своего рациона
Излишек же придется носить твоим ногам".
Саади
В нашей статье речь пойдет о продуктах, которые вошли в наш ежедневный рацион и основательно в нем расположились благодаря своим приятным вкусовым и хорошим питательным качествам. Однако, если такая пища радует наши вкусовые рецепторы и приносит нам чувство насыщения, наше здоровье приходит от нее в ужас, поскольку тот вред, который она приносит нам, часто уже необратим.
Вся правда о перекусе
Нам необходимо отказаться от мысли, что перекус – главным образом печенье или сладости. Перекусить можно яблоком или сухофруктами, а не только куском шоколадного пирога или крекером, запивая все это кофе с молоком или чаем с сахаром.При правильном планировании перекус помогает Вам избегать упадка сил от голода, заполнять слишком длительные перерывы между приемами пищи и оказывает положительный эффект на общее состояние Вашего здоровья.
Обычно чем толще человек - тем больше вероятность того, что он кушает 1-2 раза в день, и совсем не перекусывает. На самом деле, если в течение дня Вы съедаете небольшие порции, Вы активизируете обмен веществ путем переваривания, обработки и сохранения энергии. Это поможет Вам сжигать до 90 дополнительных калорий в день, если Ваш дневной рацион составляет 1800 калорий.
Размер порций
Посещая рестораны, мы привыкаем к слишком большим порциям, которые они подают. Более того, мы переносим ставшие нам привычными огромные порции в свой ежедневный рацион и считаем нормой съесть все за один прием пищи, чем только усугубляем проблемы с весом. В связи с этим при посещении ресторана начните оставлять по небольшому количеству еды на тарелке, со временем доведя это количество до половины поданного блюда. Тоже самое делайте и дома. Читать далее...
Деменция - причины, формы, диагностика, лечение, ответы на вопросы
Клиническая картина деменции зависит от причины, вызвавшей органическое поражение головного мозга, от локализации и обширности дефекта, а также от исходного состояния организма.
Однако для всех случаев деменции характерны выраженные устойчивые расстройства высшей интеллектуальной деятельности (ухудшение памяти, снижение способности к абстрактному мышлению, творчеству и обучению), а также более или менее выраженные нарушения эмоционально-волевой сферы, от акцентуации черт характера (так называемое "шаржирование") до полного распада личности.
Прежде всего следует выделить специфические виды деменции, при которых деструкция коры головного мозга является самостоятельным и ведущим патогенетическим механизмом заболевания:
В других случаях поражение центральной нервной системы - вторично, и является осложнением основного заболевания (хронической сосудистой патологии, инфекции, травмы, интоксикации, системного поражения нервной ткани и т.д.).
Наиболее часто причиной вторичного органического поражения головного мозга становятся сосудистые нарушения, в частности атеросклероз сосудов головного мозга и гипертоническая болезнь.
К распространенным причинам деменции относятся также алкоголизм, опухоли центральной нервной системы, черепно-мозговые травмы.
Реже причиной деменции становятся инфекции – СПИД, вирусные энцефалиты, нейросифилис, хронические менингиты и т.п. Читать далее...
Оглавление
- Что представляет собой синдром деменции?
- Причины и виды деменции
- Функционально-анатомические типы деменции
- Формы деменции
- Основная классификация пресенильных и сенильных деменций
- Клиническое течение и прогноз
- Степени тяжести (стадии) деменции
- Диагностика
- Деменция альцгеймеровского типа
- Сосудистая деменция
- Сенильная деменция с тельцами Леви
- Алкогольная деменция
- Эпилептическая деменция
- Как предотвратить деменцию - видео
- Ответы на наиболее популярные вопросы о причинах, симптомах и
лечении деменции
- Деменция и слабоумие – это одно и то же? Как протекает деменция у детей? В чем отличие детской деменции и олигофрении
- Неожиданно появившаяся неопрятность – это первый признак старческой деменции? Всегда ли присутствуют такие симптомы, как неопрятность и неряшливость?
- Что такое смешанная деменция? Всегда ли она приводит к инвалидности? Как лечить смешанную деменцию?
- Среди моих родственников были больные старческой деменцией. Какова вероятность развития умственного расстройства у меня? В чем заключается профилактика старческой деменции? Есть ли какие-нибудь лекарства, способные предотвратить болезнь?
Что представляет собой синдром деменции?
Деменция представляет собой тяжелое расстройство высшей нервной деятельности, вызванное органическим поражением головного мозга, и проявляющееся, в первую очередь, резким снижением умственных способностей (отсюда и название – деменция в переводе с латинского языка означает слабоумие).Клиническая картина деменции зависит от причины, вызвавшей органическое поражение головного мозга, от локализации и обширности дефекта, а также от исходного состояния организма.
Однако для всех случаев деменции характерны выраженные устойчивые расстройства высшей интеллектуальной деятельности (ухудшение памяти, снижение способности к абстрактному мышлению, творчеству и обучению), а также более или менее выраженные нарушения эмоционально-волевой сферы, от акцентуации черт характера (так называемое "шаржирование") до полного распада личности.
Причины и виды деменции
Поскольку морфологической основой деменции является тяжелое органическое поражение центральной нервной системы, причиной данной патологии может быть любое заболевание, способное вызвать дегенерацию и гибель клеток коры головного мозга.Прежде всего следует выделить специфические виды деменции, при которых деструкция коры головного мозга является самостоятельным и ведущим патогенетическим механизмом заболевания:
- болезнь Альцгеймера;
- деменция с тельцами Леви;
- болезнь Пика и т.п.
В других случаях поражение центральной нервной системы - вторично, и является осложнением основного заболевания (хронической сосудистой патологии, инфекции, травмы, интоксикации, системного поражения нервной ткани и т.д.).
Наиболее часто причиной вторичного органического поражения головного мозга становятся сосудистые нарушения, в частности атеросклероз сосудов головного мозга и гипертоническая болезнь.
К распространенным причинам деменции относятся также алкоголизм, опухоли центральной нервной системы, черепно-мозговые травмы.
Реже причиной деменции становятся инфекции – СПИД, вирусные энцефалиты, нейросифилис, хронические менингиты и т.п. Читать далее...

Дягиль лекарственный: описание, сбор и хранение, применение, противопоказания и рецепты
Дягиль применяется при лечении таких заболеваний:
Корни и корневища дягиля заготавливаются в сентябре – октябре месяцах, при этом используются растения первого года жизни. А вот сбор растений второго года жизни осуществляется в марте и апреле. Корни дягиля выкапываются и отряхиваются от земли, тогда как наземная часть растения срезается. Далее корни промываются в холодной воде, разрезаются вдоль и вывешиваются для просушки. Сырье может сушиться на открытом воздухе, на чердаке либо в сушилках (печах), температура в которых должна составлять около 35 – 40 градусов. Во время сушки растение раскладывается тонким слоем (не более 7 см) на бумаге, тонкой ткани либо на решетке. Листья дягиля собираются при цветении растения, после чего сушатся на открытом воздухе.
Хранится заготовленное сырье в герметично закрытых картонных коробках либо мешках, не дольше двух лет. Читать далее...
Оглавление
Дягиль лекарственный (аптечный) по своим лечебным свойствам уступает лишь женьшеню, поэтому неудивительно, что это растение нашло широкое применение и в народной, и в традиционной медицине. Как правильно собирать и хранить дягиль? Что лечить с помощью этого растения, и как правильно его применять? Какие существуют противопоказания к применению препаратов из дягиля? На все эти вопросы дает ответ данная статья, в которой читатель найдет рецепты, которые помогут справиться с такими заболеваниями, как панкреатит, колит, гастрит, астения, ревматизм.- Описание растения дягиль лекарственный
- Сбор и хранение
- Сбор и заготовка корней дягиля - видео
- Лечение дягилем
- Состав и свойства дягиля
- Применение
- Мед дягиля
- Побочные эффекты
- Противопоказания
- Дягиль для женщин
- Рецепты с дягилем
Описание растения дягиль лекарственный
Растение дягиль лекарственный достигает в высоту двух и более метров. Растет дягиль в лесных, а также лесостепных зонах, на берегу водоемов и на заливных лугах. Корни растения имеют достаточно сильный сладковато-пряный аромат и горьковатый вкус.Дягиль применяется при лечении таких заболеваний:
- нарушение работы нервной системы;
- невралгия;
- ревматизм;
- артрит;
- лихорадка;
- болезни дыхательных путей;
- мастопатия;
- болезненные менструации;
- атеросклероз;
- гипертония;
- метеоризм;
- варикозное расширение вен;
- аритмия.
Сбор и хранение
В лечебных целях преимущественно применяются корни и корневища дягиля (реже – листья и семена). Заготавливается сырье поздней осенью. При этом крайне важно правильно определить растение, которое по внешнему виду напоминает ядовитые зонтичные. Кроме того, при сборе и заготовке дягиля особое внимание уделяется целостности растения, поскольку поврежденное насекомыми сырье теряет свои целебные свойства.Корни и корневища дягиля заготавливаются в сентябре – октябре месяцах, при этом используются растения первого года жизни. А вот сбор растений второго года жизни осуществляется в марте и апреле. Корни дягиля выкапываются и отряхиваются от земли, тогда как наземная часть растения срезается. Далее корни промываются в холодной воде, разрезаются вдоль и вывешиваются для просушки. Сырье может сушиться на открытом воздухе, на чердаке либо в сушилках (печах), температура в которых должна составлять около 35 – 40 градусов. Во время сушки растение раскладывается тонким слоем (не более 7 см) на бумаге, тонкой ткани либо на решетке. Листья дягиля собираются при цветении растения, после чего сушатся на открытом воздухе.
Хранится заготовленное сырье в герметично закрытых картонных коробках либо мешках, не дольше двух лет. Читать далее...

Желтушник: применение, свойства, противопоказания, рецепты
Желтушник, который в народе называют сердечником, или спас-травой, занимает лидирующую позицию среди трав, используемых при лечении сердечно-сосудистых заболеваний, причем как в народной, так и в традиционной медицине. О свойствах этого растения, формах его применения, показаниях и противопоказаниях - пойдет речь далее.
Желтушник серый является сильнейшим сердечным гликозидом, благодаря чему применяется для нормализации сердечной деятельности и при лечении таких заболеваний:
В медицине применяется надземная часть растения – трава и семена.
Растет этот вид желтушника на лугах и опушках, в приречных песках, а также вдоль дорог и на полях. Желтушник левкойный, как и раскидистый, используется в качестве сердечного средства. Кроме того, он входит в состав препаратов, предназначенных для устранения судорожного кашля. Читать далее...
Оглавление
Сегодня насчитывается больше 200 видов растения под названием желтушник, но лечебными свойствами обладают только два из них – серый (либо раскидистый) и левкойный. При этом следует отметить, что эти два вида практически идентичны по своим свойствам и применению.- Описание растения
- Лечение желтушником
- Сбор и заготовка
- Состав и свойства желтушника
- Применение желтушника
- Противопоказания и побочные эффекты
- Желтушник для похудения
- Рецепты с желтушником
Желтушник, который в народе называют сердечником, или спас-травой, занимает лидирующую позицию среди трав, используемых при лечении сердечно-сосудистых заболеваний, причем как в народной, так и в традиционной медицине. О свойствах этого растения, формах его применения, показаниях и противопоказаниях - пойдет речь далее.
Описание растения
Желтушник серый (раскидистый)
Высота желтушника серого, являющегося двулетним растением, составляет порядка 30 – 90 см. Данный вид желтушника имеет сероватый цвет благодаря коротким, прижатым волоскам. Произрастает на каменистых и травянистых склонах, по обочинам дорог, на сухих лугах, а также в сосновых лесах.Желтушник серый является сильнейшим сердечным гликозидом, благодаря чему применяется для нормализации сердечной деятельности и при лечении таких заболеваний:
- стенокардия;
- аритмия;
- водянка сердечного происхождения;
- гипертония;
- атеросклероз.
В медицине применяется надземная часть растения – трава и семена.
Желтушник левкойный
Желтушник левкойный представляет собой однолетнее растение, которое отличается от желтушника серого бледно-желтыми лепестками, длина которых не превышает 5 мм. Высота растения может достигать 120 см.Растет этот вид желтушника на лугах и опушках, в приречных песках, а также вдоль дорог и на полях. Желтушник левкойный, как и раскидистый, используется в качестве сердечного средства. Кроме того, он входит в состав препаратов, предназначенных для устранения судорожного кашля. Читать далее...

Раздражительность - проявления, причины, методы лечения, советы психолога
Иногда раздражительность сопровождается чувством злости, вплоть до агрессии. Движения становятся резкими, голос – громким, пронзительным.
Для раздраженного человека характерны повторяющиеся действия: непрерывная ходьба по комнате, постукивание пальцами по предметам, качание ногой. Эти действия направлены на восстановление душевного равновесия, снятие эмоционального напряжения.
Типичным явлением, сопутствующим раздражительности, является снижение интереса к сексу и к любимым увлечениям.
Психологические причины – это переутомление, хроническое недосыпание, страх, тревога, стрессовая ситуация, наркотическая зависимость, зависимость от никотина и алкоголя. Читать далее...
Оглавление
- Введение
- Проявления раздражительности
- Причины
- Раздражительность у женщин
- Раздражительность у мужчин
- Раздражительность у детей
- Как избавиться от раздражительности?
- Как избавиться от раздражительности - видео
- К какому врачу обращаться при раздражительности?
- Какие анализы и обследования может назначить врач при раздражительности?
Введение
Состояние раздражительности, когда незначительные неприятные ситуации вызывают бурный эмоциональный ответ в виде гнева или агрессии, знакомо, вероятно, каждому человеку. Раздражительность может быть свойством характера, а может – симптомом какого-либо заболевания.Проявления раздражительности
Раздражительность часто сочетается с быстрой утомляемостью, постоянным чувством усталости, общей слабостью. У раздраженного человека развиваются нарушения сна: бессонница или, напротив, сонливость. Может возникать чувство тревоги, нервозности - или же апатия, плаксивость, депрессия.Иногда раздражительность сопровождается чувством злости, вплоть до агрессии. Движения становятся резкими, голос – громким, пронзительным.
Для раздраженного человека характерны повторяющиеся действия: непрерывная ходьба по комнате, постукивание пальцами по предметам, качание ногой. Эти действия направлены на восстановление душевного равновесия, снятие эмоционального напряжения.
Типичным явлением, сопутствующим раздражительности, является снижение интереса к сексу и к любимым увлечениям.
Причины
Раздражительность может быть вызвана разными причинами:- психологическими;
- физиологическими;
- генетическими;
- различными заболеваниями.
Психологические причины – это переутомление, хроническое недосыпание, страх, тревога, стрессовая ситуация, наркотическая зависимость, зависимость от никотина и алкоголя. Читать далее...

Рецепты, используемые в сыроедении. Популярные блюда сыроедческой кухни
Ингредиенты:
Хумус - это паста, которая готовится из бараньего гороха (нута). Бобы предварительно проращивают и пюрируют до образования пасты, либо просто смешивают с зеленью, семенами кунжута, льна, дольками или соком лимона. По желанию можно заправить оливковым маслом холодного отжима.
Паштет
Ингредиенты:
Пророщенные семена нута перемалывают вместе с орехами. К ним добавляют зелень петрушки, кинзы, укропа, базилика и чеснок, а затем сбрызгивают соком лимона. Выкладывают на тарелку и отправляют на холод. Читать далее...
Оглавление
Многие сыроеды практикуют "раздельное питание". То есть на каждый прием пищи выкапывают, замачивают или срывают с дерева, и моют новое лакомство. Однако и в сыроедении простые рецепты можно превратить в целые кулинарные шедевры, изготовленные исключительно из необработанных продуктов. Неортодоксальное питание допускает минимальную тепловую обработку – водой, высушиванием на солнце и т.д. Но одним из строгих условий создания блюд для сыроедов является время приготовления. То есть "про запас" готовить не надо - достаточно приготовить столько, сколько хочется съесть за один раз. В таком случае в пище сохраняется максимум пользы. И еще: как правило, сложные сыроедческие блюда нужны только начинающим сыроедам, чтобы "подсластить пилюлю" во время перехода. Но постепенно нужно избавляться от привычки готовить, и переходить на питание "вымыл и съел". Правда, иногда наступают кризисы, когда очень хочется чего-нибудь вкусненького. В такие периоды не надо отказывать организму – побалуйте его сыроедческим блюдом, чтобы не сорваться на "вредную" еду.- Блюда из бобовых
- Сборник первых блюд из овощей для сыроедов
- Сборник вторых блюд для сыроедов
- Рецепты хлеба в сыроедении
- Блюда-закуски для сыроедов
- Как приготовить миндальный сыр - видео
- Рецепты десертных блюд для сыроедов
- Приготовление бананового мороженого - видео
- Рыбное меню
- Рецепты салатов для сыроедов
- Блюда с грибами
- Сыроедческие напитки
- Рецепты для сыроедов на каждый день
Блюда из бобовых
ХумусИнгредиенты:
- 2 стакана бараньего гороха;
- по 1 пучку петрушки, кинзы, базилика;
- 2 ст. л. семян кунжута;
- 1 лимон;
- 3 ст. л. оливкового масла.
Хумус - это паста, которая готовится из бараньего гороха (нута). Бобы предварительно проращивают и пюрируют до образования пасты, либо просто смешивают с зеленью, семенами кунжута, льна, дольками или соком лимона. По желанию можно заправить оливковым маслом холодного отжима.
Паштет
Ингредиенты:
- 1 стакан семян подсолнуха;
- 1 стакан грецких орехов;
- специи;
- лимонный сок.
Пророщенные семена нута перемалывают вместе с орехами. К ним добавляют зелень петрушки, кинзы, укропа, базилика и чеснок, а затем сбрызгивают соком лимона. Выкладывают на тарелку и отправляют на холод. Читать далее...

Базирон АС - инструкция по применению, цена, отзывы, аналоги
1. Базирон 2,5 – гель, содержащий активное вещество в концентрации 2,5%.
2. Базирон 5 – гель, содержащий активное вещество в концентрации 5%.
3. Базирон 10 – гель, который содержит активное вещество в концентрации 10%.
Гель Базирон в различных концентрациях обладает одинаковыми терапевтическими эффектами с большей или меньшей выраженностью, которая зависит от процентного содержания активного вещества. Поэтому чем сильнее тяжесть течения угревой сыпи - тем большая концентрация геля необходима для эффективного лечения.
Кроме активного вещества в состав Базирона АС входят вспомогательные вещества, одинаковые для всех концентраций препарата. Вспомогательные вещества необходимы для придания гелю хороших впитывающих свойств, а также для равномерного распределения действующего вещества по всему объему препарата. В Базироне АС всех концентраций (2,5%, 5%, 10%) используются следующие вспомогательные вещества:
Базирон АС выпускается в тюбиках по 1 грамму, в которых находится гель с концентрацией активного вещества в 2,5%, 5% и 10%. Читать далее...
Оглавление
Лекарственный препарат Базирон АС выпускается фармацевтической фирмой Laboratoires GALDERMA во Франции, и предназначен для лечения угревых высыпаний на коже. Базирон АС выпускается в форме геля, который наносится на поверхность кожных покровов.- Гель и мазь Базирон АС 2,5 – 5 – 10
- Состав
- Свойства пероксида бензоила (активное вещество препарата Базирон) - видео
- Как действует Базирон после нанесения на кожу?
- Терапевтические эффекты и показания к применению
- Почему Базирон эффективен от прыщей?
- Инструкция по применению
- Противопоказания
- Побочные эффекты
- Аналоги
- Отзывы
- Где купить?
- Цена в России и Украине
- Скинорен или Базирон?
- Зинерит или Базирон?
- Базирон или Дифферин?
Гель и мазь Базирон АС 2,5 – 5 – 10
Препарат Базирон АС имеет фармакологическую текстуру и консистенцию геля, но иногда его ошибочно называют мазью. Мазь и гель Базирон АС представляют собой один и тот же лекарственный препарат. Гель выпускается с различным содержанием действующего вещества, которое составляет 2,5, 5 и 10%. Часто для обозначения геля с определенной концентрацией пользуются следующими определениями:1. Базирон 2,5 – гель, содержащий активное вещество в концентрации 2,5%.
2. Базирон 5 – гель, содержащий активное вещество в концентрации 5%.
3. Базирон 10 – гель, который содержит активное вещество в концентрации 10%.
Гель Базирон в различных концентрациях обладает одинаковыми терапевтическими эффектами с большей или меньшей выраженностью, которая зависит от процентного содержания активного вещества. Поэтому чем сильнее тяжесть течения угревой сыпи - тем большая концентрация геля необходима для эффективного лечения.
Состав
В состав геля Базирон АС всех концентраций в качестве активного вещества входит бензоил пероксид в различном количестве:- в геле Базирон АС с концентрацией 2,5% бензоил пероксид содержится в количестве 25 мг на 1 г общей массы;
- в 5%-ом геле в 1 грамме общей массы содержится 50 мг активного вещества бензоил пероксида;
- в 10%-ом геле находится 100 мг активного вещества в 1 г общей массы.
Кроме активного вещества в состав Базирона АС входят вспомогательные вещества, одинаковые для всех концентраций препарата. Вспомогательные вещества необходимы для придания гелю хороших впитывающих свойств, а также для равномерного распределения действующего вещества по всему объему препарата. В Базироне АС всех концентраций (2,5%, 5%, 10%) используются следующие вспомогательные вещества:
- акрилат сополимер;
- полоксамер 182;
- карбомер 940;
- глицерин;
- динатрия эдетат;
- натрия диоктил сульфосукцинат;
- пропиленгликоль;
- коллоидный раствор кремния безводного;
- натрия гидроксид (едкий натр);
- вода дистиллированная.
Базирон АС выпускается в тюбиках по 1 грамму, в которых находится гель с концентрацией активного вещества в 2,5%, 5% и 10%. Читать далее...

Что нужно есть и как правильно есть, чтобы похудеть?
Леббок Д.
1. Частые, но небольшие приемы пищи.
2. Небольшие порции еды.
3. Сбалансированное питание.
В идеале пятиразовое питание включает в себя завтрак, перекус перед обедом, обед, полдник и ужин. Такой режим питания отрегулирует обмен веществ, мозг будет получать достаточное количество питательных веществ для стабильной работы, заботясь о том, чтобы уровень сахара в крови не падал, тем самым оберегая Вас от вредной еды. Читать далее...
Оглавление
"Здоровье гораздо более зависит от наших привычек и питания, чем от врачебного искусства."- Вы живете для того, чтобы есть, или едите для того, чтобы жить?
- Восстановление жиросжигающих функций организма
- Пятиразовое питание
- Размер порций
- Подсчет потребляемых калорий
- Гормональный баланс
- Питательные вещества
- Общие правила полезного и здорового приема пищи
- Краткий список полезных продуктов и их свойства
- Здоровое питание для желающих похудеть - видео
Леббок Д.
Вы живете для того, чтобы есть, или едите для того, чтобы жить?
Программа, о которой сейчас пойдет речь – не диета. Это стиль жизни, который окажет Вам поддержку на пути к похудению и закреплению достигнутых результатов, а также поможет заложить основу для построения жизни Вашей мечты. Вы поймете, что если Вы себя любите и цените, то добьетесь успеха во всех аспектах жизни: карьере, здоровье, романтических отношениях и личностном росте.Восстановление жиросжигающих функций организма
Наши советы помогут Вам научиться перенастроить природные функции и гормональный баланс Вашего организма, чтобы он превратился в жиросжигающий аппарат:1. Частые, но небольшие приемы пищи.
2. Небольшие порции еды.
3. Сбалансированное питание.
Пятиразовое питание
Для оптимизации метаболизма, жизненных сил, а также умственной и эмоциональной гармонии, задайтесь целью кушать 5 раз в день, но понемногу. Ни в коем случае не пропускайте приемы пищи. Иногда у Вас не будет времени или сил, чтобы что-то приготовить, поэтому для того, чтобы Ваши усилия и стремления увенчались успехом - Вам придется сделать над собой усилие, и все-таки что-то приготовить и покушать. Ваш организм и обмен веществ устроены так, что они находятся в поиске ключей, которые будут им подсказывать сжигать калории, или наоборот откладывать. Если Вы пропускаете прием пищи, Ваш организм делает то, на что он запрограммирован – он прекращает сжигать жир.В идеале пятиразовое питание включает в себя завтрак, перекус перед обедом, обед, полдник и ужин. Такой режим питания отрегулирует обмен веществ, мозг будет получать достаточное количество питательных веществ для стабильной работы, заботясь о том, чтобы уровень сахара в крови не падал, тем самым оберегая Вас от вредной еды. Читать далее...

Сыроедение – с чего начать? Как перейти на сыроедение?
Сыроедение не разрешает употребление в пищу продуктов, которые даже в минимальной степени подвергались термической обработке. Так, в этом случае запрещается есть вареную, жареную, тушеную, копченую пищу, маринованные или консервированные овощи и фрукты. Некоторые виды сыроедения исключают мясо и рыбные продукты из рациона. Кроме того, высушенные или вяленые продукты, в которые были добавлены специи, сахар или усилители вкуса - также употреблять нельзя. Это отдельная система питания, но она часто соприкасается с веганством, вегетарианством и многими другими диетическими методиками оздоровления через пищу.
Оглавление
Питание сырой пищей стало необычайно популярным в настоящее время. Можно сказать, что это уже не просто питание, а определенный образ жизни. Становясь сыроедами, многие люди в корне меняют свою жизнь – круг друзей, профессию, интересы. Они живут по законам природы, в единстве с ней, оздоравливаются через купания в проруби, медитацию, и несут позитив. Но прежде всего они исцеляют себя с помощью пищи. Поэтому находятся как фанатичные сторонники, так и не менее яростные противники сыроедения. Что же это: новомодная диета или высший уровень жизни?- Основные понятия в сыроедении. С чего начать?
- Виды сыроедения
- Чудеса сыроедения, или что происходит под влиянием сырых продуктов
- Минусы сыроедения
- Кому противопоказано сыроедение?
- Как перейти на сыроедение?
- Правила сыроедения
- Сыроедение: вопросы и ответы - видео
Сыроедение не разрешает употребление в пищу продуктов, которые даже в минимальной степени подвергались термической обработке. Так, в этом случае запрещается есть вареную, жареную, тушеную, копченую пищу, маринованные или консервированные овощи и фрукты. Некоторые виды сыроедения исключают мясо и рыбные продукты из рациона. Кроме того, высушенные или вяленые продукты, в которые были добавлены специи, сахар или усилители вкуса - также употреблять нельзя. Это отдельная система питания, но она часто соприкасается с веганством, вегетарианством и многими другими диетическими методиками оздоровления через пищу.
Основные понятия в сыроедении. С чего начать?
- Основу всей системы составляет утверждение, что человек – это часть природы. Следовательно, он не может употреблять в пищу то, чего в ней не существует – жареного картофеля, цыплят-гриль и других продуктов. Поэтому сыроедение требует отказа от всего стандартного меню, к которому мы привыкли.
- В "живых" (сырых) продуктах содержится большое количество витаминов, минералов и микроэлементов, большая часть которых разрушается при тепловой обработке. В сыром же виде они сохраняются и намного лучше усваиваются организмом. Соответственно, основной принцип сыроедения гласит: "просто вымой и съешь".
- Сыроеды считают обработанную пищу ядом. И не только ту, которая продается в фаст-фудах. Отчасти это объясняет и наука. Жарка, варка и даже паровая обработка приводят к тому, что пища не только теряет все свои полезные качества, но и приобретает вредные. Например, появление в ней канцерогенов – веществ, которые могут вызывать образование злокачественных опухолей, транс-изомеров, свободных радикалов. Сыроедение же настаивает на употреблении только "живой" пищи, и отказе от "вредной". Такой подход должен свести поступление подобных веществ в организм к нулю.
- Кроме того, только в нетронутых кулинарией овощах и фруктах содержатся так называемые энзимы – частички всего живого, солнечной энергии, которые позволяют овощам и фруктам самостоятельно перевариваться в организме. Их запас максимален в организме младенца, и постепенно снижается по мере старения. Однако его можно постоянно пополнять с пищей – разумеется, сырой.
- Привычное меню не для сыроеда составляет рафинированная, или очищенная от кожуры, оболочки пища. Вместе с тем, именно в кожуре и оболочке злаков содержится максимум полезных веществ. Кроме того, продукты, которые могут долго храниться, обязательно содержат вредные консервирующие вещества, красители или усилители вкуса. Они неприемлемы в сыроедении.
- Особого внимания заслуживает одновременное употребление разных продуктов. Часто они несовместимы друг с другом, требуют много времени и энергии на переваривание и приводят к нарушению всасывания. Соблюдение интервалов между съеданием бананов, а потом пророщенных зерен способствуют тому, что в организме сыроеда они перевариваются с минимальными энергозатратами. А вся нерастраченная энергия используется для самолечения.
- Сыроеды считают, что неправильное питание и является краеугольным камнем всех болезней, будь то нарушения обмена веществ, сердечно-сосудистые заболевания или нервные болезни. И только так можно вести здоровый образ жизни, избавиться от любых проблем со здоровьем и прийти к желанному долголетию.

Нервозность, как симптом различных заболеваний
Как правило, нервозность сочетается с другими симптомами, такими как:
В зависимости от причины нервозности, перечисленные выше симптомы могут по-разному комбинироваться и дополняться признаками основного заболевания.
Внешне нервозность зачастую воспринимается, как несдержанность, так что таких пациентов ошибочно считают распущенными или невоспитанными людьми. Коллеги по работе советуют "держать себя в руках" и "не распускаться", в то время как необходимо обратиться к врачу и выяснить причину заболевания.
Кроме того, нервозность - частый симптом психических заболеваний, таких как: неврозы, депрессии, эпилепсия, шизофрения, аутизм, истерия, сенильные психозы и др. С постоянной нервозностью протекают разного рода зависимости: алкоголизм, наркомания, табакокурение, игромания и т.п.
Поскольку нервная и эндокринная системы тесно связаны между собой, представляя единую систему нейроэндокринной регуляции, повышенная нервозность также характерна для разного рода гормональных нарушений, таких как тиреотоксикоз, предменструальный синдром, климакс у мужчин и женщин.
Кроме того, нервозность характерна для многих соматических, то есть не связанных непосредственно с патологией нервной системы, заболеваний. Взаимосвязь соматической и нервной патологии известна с давних времен. Так выражение "желчный человек" отражает связь заболеваний желчевыводящих путей с повышенной нервозностью.
Другим примером нервозности, как проявления тяжелого соматического заболевания, является раздражительность при некоторых онкологических заболеваниях. Нервозность в сочетании с повышенной утомляемостью и депрессией входят в симптомокомплекс так называемых "малых признаков рака желудка". Эти симптомы могут появляться на самых ранних стадиях, и имеют важное диагностическое значение. Читать далее...
Оглавление
- Что такое нервозность?
- Причины повышенной нервозности
- Постоянная усталость и нервозность при церебрастении
- Сильная нервозность, как симптом вегето-сосудистой дистонии
- Признаки нервозности при энцефалопатиях
- Нервозность и страх при тревожных состояниях
- Плаксивость и нервозность перед месячными
- Состояние повышенной нервозности при климаксе у женщин и мужчин
- Нервозность при гипертиреозе
- Как избавиться от нервозности?
- Нервозность и раздражительность при беременности
- Нервозность у ребенка
Что такое нервозность?
Нервозность – термин, который редко встречается в академических медицинских источниках. В бытовой речи слово "нервозность" используют для обозначения повышенной возбудимости нервной системы, которая проявляется повышенной реакцией на незначительные внешние сигналы.Как правило, нервозность сочетается с другими симптомами, такими как:
- склонность к депрессии;
- повышенная мнительность и тревожность;
- нарушения сна (сонливость днем и бессонница ночью);
- приступы головной боли;
- сердцебиения;
- лабильность (неустойчивость) пульса и артериального давления;
- боли в области сердца;
- повышенная потливость;
- снижение работоспособности.
В зависимости от причины нервозности, перечисленные выше симптомы могут по-разному комбинироваться и дополняться признаками основного заболевания.
Внешне нервозность зачастую воспринимается, как несдержанность, так что таких пациентов ошибочно считают распущенными или невоспитанными людьми. Коллеги по работе советуют "держать себя в руках" и "не распускаться", в то время как необходимо обратиться к врачу и выяснить причину заболевания.
Причины повышенной нервозности
Нервозность, как повышенная раздражимость нервной системы, встречается при многих патологических состояниях. Прежде всего, это различные патологии центральной нервной системы, как органические (посттравматическая энцефалопатия, атеросклеротическая деменция), так и функциональные (церебрастения, вегето-сосудистая дистония).Кроме того, нервозность - частый симптом психических заболеваний, таких как: неврозы, депрессии, эпилепсия, шизофрения, аутизм, истерия, сенильные психозы и др. С постоянной нервозностью протекают разного рода зависимости: алкоголизм, наркомания, табакокурение, игромания и т.п.
Поскольку нервная и эндокринная системы тесно связаны между собой, представляя единую систему нейроэндокринной регуляции, повышенная нервозность также характерна для разного рода гормональных нарушений, таких как тиреотоксикоз, предменструальный синдром, климакс у мужчин и женщин.
Кроме того, нервозность характерна для многих соматических, то есть не связанных непосредственно с патологией нервной системы, заболеваний. Взаимосвязь соматической и нервной патологии известна с давних времен. Так выражение "желчный человек" отражает связь заболеваний желчевыводящих путей с повышенной нервозностью.
Другим примером нервозности, как проявления тяжелого соматического заболевания, является раздражительность при некоторых онкологических заболеваниях. Нервозность в сочетании с повышенной утомляемостью и депрессией входят в симптомокомплекс так называемых "малых признаков рака желудка". Эти симптомы могут появляться на самых ранних стадиях, и имеют важное диагностическое значение. Читать далее...
Детский церебральный паралич (ДЦП) - причины, симптомы, диагностика, лечение
Иногда детский церебральный паралич путают с термином детский паралич, которым обозначают совокупность нарушений, развившихся вследствие перенесенного полиомиелита. Детский церебральный паралич был выявлен и впервые изучен еще в начале XIX века британским врачом Литтлом. Впоследствии эту форму детского церебрального паралича назвали "болезнью Литтля". Британец считал, что причина ДЦП кроется в патологическом течении родов, когда ребенок испытывает сильную гипоксию. Однако впоследствии Зигмунд Фрейд, также изучавший ДЦП, выдвинул гипотезу, что причина заболевания кроется в повреждении структур центральной нервной системы еще в период внутриутробного развития. Это предположение было подтверждено в 1980-х годах XX века. Фрейд составил прекрасную классификацию форм детского церебрального паралича, на основе которой были созданы все современные классификации.
Объем и конкретная область поражения мозга у человека с ДЦП определяет формы мышечной патологии, которые могут быть единичными или сочетанными. Основные мышечные нарушения при детском церебральном параличе представлены следующими вариантами:
Кроме нарушений двигательной активности, детский церебральный паралич может сопровождаться патологиями зрения, слуха и речевой деятельности. Очень часто ДЦП сочетается с различными формами эпилепсии и нарушениями умственного и психического развития. Также дети имеют нарушения восприятия и ощущений. Вследствие перечисленных нарушений, у людей с детским церебральным параличом имеются определенные проблемы в процессе еды, непроизвольные мочеиспускание и выделение кала, трудности с процессом дыхания вследствие неправильного положения тела, формирование пролежней и трудности в восприятии информации, которые отражаются на обучении. Читать далее...
Оглавление
Термином детский церебральный паралич (ДЦП) называют совокупность разнообразных хронических симптомов, обладающих непрогрессирующим течением, которые касаются нарушений двигательной сферы человека. Эти двигательные нарушения являются следствием повреждения структур центральной нервной системы, которое формируется во внутриутробном периоде - то есть в течение беременности. Нарушения затрагивают корковые структуры, подкорковые области, капсулу и ствол головного мозга.- Общая характеристика ДЦП
- Причины ДЦП
- Характерные признаки ДЦП – симптомы заболевания
- Формы ДЦП
- Диагностика
- Особенности детей с ДЦП
- Лечение ДЦП и принципы реабилитации
- Работа с детьми с ДЦП
- Массаж и ЛФК
- Массаж и ЛФК по Д.Сандакову - видео
- Методики лечения ДЦП
Иногда детский церебральный паралич путают с термином детский паралич, которым обозначают совокупность нарушений, развившихся вследствие перенесенного полиомиелита. Детский церебральный паралич был выявлен и впервые изучен еще в начале XIX века британским врачом Литтлом. Впоследствии эту форму детского церебрального паралича назвали "болезнью Литтля". Британец считал, что причина ДЦП кроется в патологическом течении родов, когда ребенок испытывает сильную гипоксию. Однако впоследствии Зигмунд Фрейд, также изучавший ДЦП, выдвинул гипотезу, что причина заболевания кроется в повреждении структур центральной нервной системы еще в период внутриутробного развития. Это предположение было подтверждено в 1980-х годах XX века. Фрейд составил прекрасную классификацию форм детского церебрального паралича, на основе которой были созданы все современные классификации.
Общая характеристика ДЦП
При детском церебральном параличе наблюдаются самые разнообразные двигательные нарушения. В максимальной степени поражаются мышечные структуры, в первую очередь выявляются нарушения координации движений. Нарушения двигательной активности формируются вследствие поражения структур мозга. Причем объем и локализация поражений головного мозга определяют характер, форму и тяжесть проявлений мышечных нарушений.Объем и конкретная область поражения мозга у человека с ДЦП определяет формы мышечной патологии, которые могут быть единичными или сочетанными. Основные мышечные нарушения при детском церебральном параличе представлены следующими вариантами:
- напряжение мышц;
- спастическое сокращение мышц;
- разнообразные движения непроизвольного характера;
- нарушения походки;
- ограниченная подвижность.
Кроме нарушений двигательной активности, детский церебральный паралич может сопровождаться патологиями зрения, слуха и речевой деятельности. Очень часто ДЦП сочетается с различными формами эпилепсии и нарушениями умственного и психического развития. Также дети имеют нарушения восприятия и ощущений. Вследствие перечисленных нарушений, у людей с детским церебральным параличом имеются определенные проблемы в процессе еды, непроизвольные мочеиспускание и выделение кала, трудности с процессом дыхания вследствие неправильного положения тела, формирование пролежней и трудности в восприятии информации, которые отражаются на обучении. Читать далее...

Галавит - инструкция по применению, цена, отзывы, аналоги
Помимо уникального двойного действия, лекарственный препарат Галавит от производителя ООО «Сэлвим» – это:
Иммуномодулятор Галавит имеет различные формы выпуска, удобные к использованию при большом количестве заболеваний у пациентов различного возраста.
В настоящее время Галавит не имеет аналогов. Цена на данный препарат является приемлемой, по сравнению с другими иммуномодуляторами, но может отличаться, в зависимости от дозы и формы выпуска. Учитывая то, что на фоне терапии Галавитом значительно снижается число обострений хронических воспалительных процессов, затраты на лечение являются оправданными.
Галавит зарегистрирован для медицинского использования в России уже более 15 лет. За это время он успел завоевать доверие большого количества врачей и пациентов. Лекарственное средство активно применяется в таких областях медицины, как гинекология, урология, дерматовенерология, онкология, хирургия, неврология, педиатрия, гастроэнтерология, стоматология и другие.
В настоящее время препарат Галавит доступен в большинстве аптек, и в Интернете. Инструкция к использованию и цена на лекарственное средство могут различаться. Читать далее...
Оглавление
Препарат Галавит – современный иммуномодулятор. Лекарственное средство производится отечественной компанией ООО «Сэлвим», имеющей свое собственное фармацевтическое производство в городе Белгород. Галавит – единственный препарат, обладающий двойным эффектом: иммуномодулирующий и противовоспалительный.- Состав и действие препарата
- Описание форм выпуска
- Показания
- Галавит: инструкция по применению
- Противопоказания
- Побочные действия
- Галавит при беременности
- Галавит после удаления миомы матки - видео
- Галавит для детей
- Где купить?
- Отзывы
- Аналоги
Помимо уникального двойного действия, лекарственный препарат Галавит от производителя ООО «Сэлвим» – это:
- новый отечественный синтетический иммунный препарат;
- средство, положительный эффект и безопасность которого были неоднократно доказаны в многочисленных клинических испытаниях;
- возможность применения для лечения и профилактики большого числа заболеваний;
- среди основных эффектов – стимуляция защитных сил организма, снятие усталости и удлинение ремиссии многих хронических заболеваний.
Иммуномодулятор Галавит имеет различные формы выпуска, удобные к использованию при большом количестве заболеваний у пациентов различного возраста.
В настоящее время Галавит не имеет аналогов. Цена на данный препарат является приемлемой, по сравнению с другими иммуномодуляторами, но может отличаться, в зависимости от дозы и формы выпуска. Учитывая то, что на фоне терапии Галавитом значительно снижается число обострений хронических воспалительных процессов, затраты на лечение являются оправданными.
Галавит зарегистрирован для медицинского использования в России уже более 15 лет. За это время он успел завоевать доверие большого количества врачей и пациентов. Лекарственное средство активно применяется в таких областях медицины, как гинекология, урология, дерматовенерология, онкология, хирургия, неврология, педиатрия, гастроэнтерология, стоматология и другие.
В настоящее время препарат Галавит доступен в большинстве аптек, и в Интернете. Инструкция к использованию и цена на лекарственное средство могут различаться. Читать далее...
Боль в костях - основные причины и методы диагностики
Подобные болевые ощущения устраняются достаточно быстро. Необходим полноценный отдых, покой перетруженной конечности, можно использовать обезболивающие и согревающие мази для спортсменов.
Если боли в костях не проходят в течение длительного времени, то нужно обратиться к врачу.
Чаще всего возникают травмы и боль в костях рук и ног. Распространены и черепно-мозговые травмы, которые сопровождаются характерными симптомами (потеря сознания, тошнота, рвота, головная боль, головокружение). При переломах ребер и грудины отмечается боль в костях грудной клетки.
Если имеется подозрение на то, что боль в кости связана с переломом, то нужно немедленно зафиксировать поврежденную часть тела и отправить пострадавшего в травмпункт. Также можно ввести обезболивающие лекарственные препараты. Читать далее...
Оглавление
Боли в костях и суставах – жалоба, которую часто можно услышать от пациента на приеме у травматолога, ортопеда, терапевта, хирурга, ревматолога. Основными общими причинами данного заболевания являются следующие состояния:- Боли в костях при перетренированности
- Боль в костях при травмах
- Опухоли
- Заболевания системы крови
- Инфекционные и воспалительные заболевания
- Нарушения обмена веществ и гормональные заболевания
- Боли в отдельных костях тела
- К какому врачу обращаться при боли в костях?
- Как проводится диагностика причин болей в костях?
- Какие анализы и обследования может назначить врач при боли в костях в различных случаях?
- Какие таблетки можно принимать при болях в костях?
- Банальная перетренированность во время занятий спортом. Если опорно-двигательный аппарат часто испытывает сильные перегрузки, то боль в костях, суставах и мышцах – вполне закономерное явление.
- Травмы. Встречаются ушибы, трещины, переломы костей, вывихи.
- Опухоли костей. Это могут быть опухолевые новообразования, которые растут из самой кости, либо боли в костях при метастазах из других областей.
- Заболевания системы крови. Как известно, в отдельных костях находится главный кроветворный орган человеческого тела – красный костный мозг. При его поражениях отмечаются боли в костях.
- Воспалительные и инфекционные заболевания. Самая тяжелая гнойно-воспалительная патология костной ткани – гематогенный остеомиелит. Костные боли отмечаются при сифилисе и туберкулезе. Да и при обычной простуде кости и мышцы часто болят из-за того, что вирус попадает в кровь, и разносится ко всем тканям и органам.
- Обменные и дегенеративные заболевания, например, остеопороз, при котором происходит разрушение костной ткани.
Боли в костях при перетренированности
После интенсивных физических нагрузок возникают боли в суставах, костях и мышцах. Они беспокоят пациента по ночам или в те моменты, когда он напрягает те или иные группы мышц, совершает те или иные движения. Особенно часто беспокоят подобные боли в костях ног, потому что нижние конечности всегда подвергаются наиболее интенсивным нагрузкам.Подобные болевые ощущения устраняются достаточно быстро. Необходим полноценный отдых, покой перетруженной конечности, можно использовать обезболивающие и согревающие мази для спортсменов.
Если боли в костях не проходят в течение длительного времени, то нужно обратиться к врачу.
Боль в костях при травмах
При травме кости возникает сильная острая боль, степень выраженности которой зависит от тяжести повреждения. При ушибе она минимальна, а при переломе очень сильна. Другие симптомы, которые при этом имеют место:- нарушение движений в поврежденной области тела;
- припухлость, отек;
- подкожная гематома (синяк);
- при открытой травме отмечается кровотечение.
Чаще всего возникают травмы и боль в костях рук и ног. Распространены и черепно-мозговые травмы, которые сопровождаются характерными симптомами (потеря сознания, тошнота, рвота, головная боль, головокружение). При переломах ребер и грудины отмечается боль в костях грудной клетки.
Если имеется подозрение на то, что боль в кости связана с переломом, то нужно немедленно зафиксировать поврежденную часть тела и отправить пострадавшего в травмпункт. Также можно ввести обезболивающие лекарственные препараты. Читать далее...
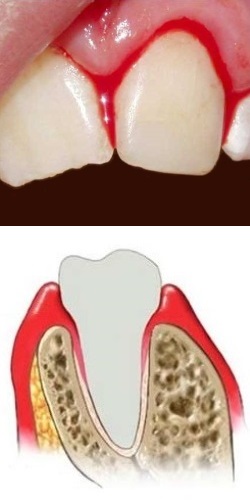
Кровоточивость десен - причины, лечение и профилактика
I. Заболевания и травмы десен и слизистой оболочки полости рта.
II. Заболевания общего характера.
К I группе относятся:
Кровоточивость десен, вызванная этими причинами, обычно сопровождается:
II группа причин включает следующие заболевания и состояния:
Таким образом, если кровоточивость десен сопровождается общей слабостью, повышением температуры, частыми носовыми кровотечениями, беспричинным возникновением "синяков" на теле, обильными и длительными менструальными кровотечениями - необходимо обратиться к врачу для тщательного обследования и выявления основного заболевания.
 В период беременности, в связи с гормональной перестройкой организма, у женщин довольно часто развивается воспаление десен – гингивит беременных. Воспаленные десны начинают "кровить". В большинстве случаев это заболевание проходит само собой, или после нескольких дней полоскания ротовой полости отварами трав или антисептическими растворами.
В период беременности, в связи с гормональной перестройкой организма, у женщин довольно часто развивается воспаление десен – гингивит беременных. Воспаленные десны начинают "кровить". В большинстве случаев это заболевание проходит само собой, или после нескольких дней полоскания ротовой полости отварами трав или антисептическими растворами.
Но иногда, при отсутствии лечения, заболевание прогрессирует, и может перейти в хроническую форму. Поэтому гингивит беременных нужно лечить, и чем раньше начато лечение - тем лучше.
Лечение гингивита беременных проводится обычными методами (см. ниже).
Для профилактики развития гингивита беременная женщина должна соблюдать гигиену полости рта: после каждого приема пищи тщательно чистить зубы, а затем дополнительно удалять остатки пищи зубной нитью. Для чистки зубов можно применять зубные пасты с противовоспалительными свойствами ("Пародонтакс", например).
1. Десны ребенка становятся отечными, покрасневшими, болезненными.
2. Они кровоточат при надкусывании твердой пищи и при чистке зубов.
3. У основания зубов в большом количестве скапливается зубной налет.
До осмотра врача, чтобы облегчить состояние ребенка, можно несколько раз в день смазывать воспаленные десны медом или противовоспалительными гелями (Холисал, Метрогил Дента и др.). Если ребенок умеет самостоятельно полоскать рот, нужно делать полоскания слабозаваренным черным чаем, отваром ромашки или календулы, раствором питьевой соды (на стакан воды – сода на кончике ножа).
Питание ребенка в это время должно быть щадящим: только теплая (не холодная и не горячая) пища, жидкие и полужидкие блюда; твердые продукты питания и сладости необходимо исключить.
Но все эти меры являются лишь временной помощью. Малыша должен осмотреть стоматолог, который назначит лекарства и процедуры для лечения заболевания.
Прежде, чем начинать лечение кровоточащих десен, врач должен провести обследование и установить диагноз основного заболевания. Если причина кровоточивости не связана с заболеваниями десен и полости рта, лечение проводит терапевт или гематолог.
Лечением болезней десен и полости рта занимается стоматолог. Поскольку самой частой причиной кровоточивости десен является все-таки гингивит, лечение этого заболевания и будет рассмотрено подробно.
1. Удаление зубного налета и зубного камня, если таковой имеется.
2. Противовоспалительное лечение:
 К народным методам лечения кровоточивости десен относятся, прежде всего, полоскания полости рта отварами и водными настоями трав:
К народным методам лечения кровоточивости десен относятся, прежде всего, полоскания полости рта отварами и водными настоями трав:
Можно делать аппликации: прикладывать к деснам ватные тампоны, смоченные отварами или настоями этих же трав. Тампоны можно держать на больном месте 15-20 минут. Также народная медицина предлагает аппликации тампонов, смоченных 3% раствором перекиси водорода.
Читать далее...
Оглавление
- Введение
- Причины кровоточивости десен
- Кровоточивость десен при беременности
- Кровоточивость десен у детей
- Лечение кровоточивости десен
- Профилактика кровоточивости десен
- Свербига восточная в лечении и профилактике кровоточивости дёсен - видео
Введение
Кровоточивость десен чаще всего обнаруживается при чистке зубов. Обычно этот симптом указывает на заболевание или повреждение слизистой оболочки десен, реже – на наличие других, иногда весьма серьезных заболеваний. Так или иначе, если десны продолжают кровоточить в течение нескольких дней, необходимо обратиться к стоматологу для выявления причины этого явления. При необходимости стоматолог направит вас к терапевту или гематологу. Нельзя оставлять кровоточивость десен без внимания - это грозит развитием серьезных осложнений.Причины кровоточивости десен
Все причины кровоточивости десен делятся на 2 большие группы:I. Заболевания и травмы десен и слизистой оболочки полости рта.
II. Заболевания общего характера.
К I группе относятся:
- гингивит (воспаление десен);
- пародонтит (воспаление тканей вокруг зуба);
- стоматит (воспаление слизистой оболочки языка и всей ротовой полости с образованием язвочек);
- травмы десен (механические – случайные царапины, повреждение жесткой зубной щеткой и др., или термические – ожоги горячей пищей).
Кровоточивость десен, вызванная этими причинами, обычно сопровождается:
- их покраснением и отечностью;
- болезненностью при дотрагивании до десны и при приеме пищи;
- появлением налета возле корней зубов;
- усиленным слюноотделением (при стоматите).
II группа причин включает следующие заболевания и состояния:
- беременность (в этом случае кровоточивость связана с гормональными перестройками организма);
- дефицит витамина С (часто наблюдается у курильщиков; мелкие сосуды при этом становятся ломкими и хрупкими);
- несбалансированное питание;
- период полового созревания (в это время также происходит перестройка гормонального фона);
- алкоголизм;
- лейкозы ("рак крови", "белокровие". При лейкозах кровоточивость десен сопровождается носовыми кровотечениями, повышенной утомляемостью, бледностью кожи);
- гемофилия (наследственное заболевание, при котором нарушается свертывание крови);
- сахарный диабет;
- прием некоторых лекарств (препараты против эпилепсии, стенокардии, гипертонии и др.);
- вирусные заболевания (герпес, цитомегалия, вирус папилломы человека и др.);
- грибковые заболевания (кандидоз, или молочница, полости рта);
- дерматологические заболевания с локализацией в ротовой полости (пузырчатка, красная волчанка, плоский лишай и др.);
- аллергия на материал зубных протезов или пломб.
Таким образом, если кровоточивость десен сопровождается общей слабостью, повышением температуры, частыми носовыми кровотечениями, беспричинным возникновением "синяков" на теле, обильными и длительными менструальными кровотечениями - необходимо обратиться к врачу для тщательного обследования и выявления основного заболевания.
Кровоточивость десен при беременности
 В период беременности, в связи с гормональной перестройкой организма, у женщин довольно часто развивается воспаление десен – гингивит беременных. Воспаленные десны начинают "кровить". В большинстве случаев это заболевание проходит само собой, или после нескольких дней полоскания ротовой полости отварами трав или антисептическими растворами.
В период беременности, в связи с гормональной перестройкой организма, у женщин довольно часто развивается воспаление десен – гингивит беременных. Воспаленные десны начинают "кровить". В большинстве случаев это заболевание проходит само собой, или после нескольких дней полоскания ротовой полости отварами трав или антисептическими растворами. Но иногда, при отсутствии лечения, заболевание прогрессирует, и может перейти в хроническую форму. Поэтому гингивит беременных нужно лечить, и чем раньше начато лечение - тем лучше.
Лечение гингивита беременных проводится обычными методами (см. ниже).
Для профилактики развития гингивита беременная женщина должна соблюдать гигиену полости рта: после каждого приема пищи тщательно чистить зубы, а затем дополнительно удалять остатки пищи зубной нитью. Для чистки зубов можно применять зубные пасты с противовоспалительными свойствами ("Пародонтакс", например).
Кровоточивость десен у детей
У детей наиболее частой причиной кровоточивости десен является гингивит. Симптомы этого заболевания таковы:1. Десны ребенка становятся отечными, покрасневшими, болезненными.
2. Они кровоточат при надкусывании твердой пищи и при чистке зубов.
3. У основания зубов в большом количестве скапливается зубной налет.
До осмотра врача, чтобы облегчить состояние ребенка, можно несколько раз в день смазывать воспаленные десны медом или противовоспалительными гелями (Холисал, Метрогил Дента и др.). Если ребенок умеет самостоятельно полоскать рот, нужно делать полоскания слабозаваренным черным чаем, отваром ромашки или календулы, раствором питьевой соды (на стакан воды – сода на кончике ножа).
Питание ребенка в это время должно быть щадящим: только теплая (не холодная и не горячая) пища, жидкие и полужидкие блюда; твердые продукты питания и сладости необходимо исключить.
Но все эти меры являются лишь временной помощью. Малыша должен осмотреть стоматолог, который назначит лекарства и процедуры для лечения заболевания.
Лечение кровоточивости десен
Лечение основного заболевания
Что делать при кровоточивости десен? Обратиться к врачу.Прежде, чем начинать лечение кровоточащих десен, врач должен провести обследование и установить диагноз основного заболевания. Если причина кровоточивости не связана с заболеваниями десен и полости рта, лечение проводит терапевт или гематолог.
Лечением болезней десен и полости рта занимается стоматолог. Поскольку самой частой причиной кровоточивости десен является все-таки гингивит, лечение этого заболевания и будет рассмотрено подробно.
Комплексное стоматологическое лечение гингивита
Вылечить гингивит, а следовательно, и кровоточивость десен, можно только путем применения комплекса мер, которые включают в себя:1. Удаление зубного налета и зубного камня, если таковой имеется.
2. Противовоспалительное лечение:
- Применение антибиотиков в виде таблеток или инъекций (в зависимости от тяжести заболевания).
- Назначение иммуномодуляторов и поливитаминов.
- Полоскание полости рта раствором хлоргексидина (аптечный препарат), отварами трав (шалфей, ромашка, календула), отваром дубовой коры. Полоскания проводятся не реже 2-х раз в день (а лучше – чаще); они должны быть достаточно длительными (не менее минуты).
- Применение стоматологических гелей. К этим препаратам относятся Холисал, Солкосерил, Метрогил Дента, Дентал и др. Гели наносятся на воспаленные десны после полоскания, 2 раза в день.
Средства народной медицины
 К народным методам лечения кровоточивости десен относятся, прежде всего, полоскания полости рта отварами и водными настоями трав:
К народным методам лечения кровоточивости десен относятся, прежде всего, полоскания полости рта отварами и водными настоями трав:- кровохлебка;
- ромашка;
- шалфей;
- осока песчаная;
- водяной перец;
- лапчатка прямостоячая;
- арника горная;
- дербенник иволистный;
- гравилат городской;
- герань кроваво-красная и др.
Можно делать аппликации: прикладывать к деснам ватные тампоны, смоченные отварами или настоями этих же трав. Тампоны можно держать на больном месте 15-20 минут. Также народная медицина предлагает аппликации тампонов, смоченных 3% раствором перекиси водорода.
Читать далее...

Донник лекарственный и белый: описание, состав, свойства, применение, противопоказания
Этот вид донника (в отличие от белого) более изучен, а потому намного шире используется как в народной, так и в традиционной медицине, при лечении следующих состояний:
Важно! Белый донник ядовит, по этой причине его используют как лечебное средство лишь опытные травники.
Этот вид донника обладает инсектицидными свойствами, то есть отпугивает кровососущих насекомых, для чего растение необходимо растолочь либо размять до образования сока.
Растение применяют для:
1. Выведения глистов.
2. Повышения аппетита.
3. Лечения фурункулов, язв, нарывов. Читать далее...
Оглавление
На территории России произрастает порядка 10 видов донника, однако наибольшее применение в народной медицине нашли два из них – донник лекарственный (желтый) и донник белый. Растут оба вида донника на полях, вдоль оврагов и дорог, преимущественно в качестве сорняка. О свойствах, использовании и противопоказаниях к применению этих видов растений и пойдет речь в этой статье.- Описание растения
- Лечение донником
- Сбор и хранение
- Состав и свойства донника лекарственного
- Состав и свойства донника белого
- Применение донника лекарственного
- Применение донника белого
- Донниковый мед
- Противопоказания и побочные эффекты применения донника
- Донник при панкреатите
- Рецепты с донником
Описание растения
Донник лекарственный
Донник лекарственный (желтый) отличается высокими (вплоть до одного метра) ветвистыми стеблями и цветками желтого цвета.Этот вид донника (в отличие от белого) более изучен, а потому намного шире используется как в народной, так и в традиционной медицине, при лечении следующих состояний:
- повышенная нервная возбудимость;
- мигрень;
- бессонница;
- неврастения;
- нарушения менструации;
- истерия;
- меланхолия;
- мастит;
- климакс;
- отит;
- фурункулез;
- бронхит;
- водянка;
- метеоризм;
- гнойные раны.
Донник белый
Белый донник имеет мелкие цветки белого цвета. Химический состав и свойства белого донника и желтого имеют отличия.Важно! Белый донник ядовит, по этой причине его используют как лечебное средство лишь опытные травники.
Этот вид донника обладает инсектицидными свойствами, то есть отпугивает кровососущих насекомых, для чего растение необходимо растолочь либо размять до образования сока.
Растение применяют для:
1. Выведения глистов.
2. Повышения аппетита.
3. Лечения фурункулов, язв, нарывов. Читать далее...
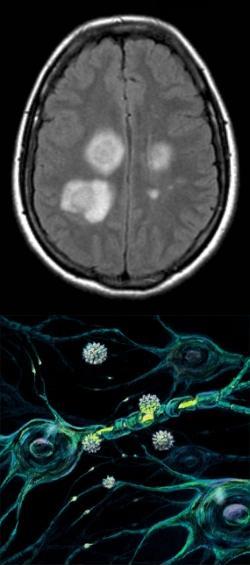
Острый рассеянный энцефаломиелит, как демиелинизирующее заболевание центральной нервной системы
Рассеянный энцефаломиелит представляет собой патологию, при которой очаги поражения диффузно рассеяны (диссеминированы) по всей нервной ткани спинного и головного мозга, так что уже само название свидетельствует о тяжести заболевания.
Острыми в медицине принято называть процессы, которые возникают внезапно, характеризуются ярко выраженными симптомами и могут иметь следующие исходы:
Острый рассеянный энцефаломиелит относится к заболеваниям, при которых возможны все вышеперечисленные исходы, при этом прогноз зависит от следующих факторов:
Таким образом, острый рассеянный энцефаломиелит (острый диссеминированный энцефаломиелит) – тяжелое заболевание нервной системы с диссеминированным поражением головного и спинного мозга, прогноз которого зависит от многих факторов, в том числе и от качества медицинской помощи. Так что исходом может быть и полное выздоровление, и тяжелая инвалидность, и даже гибель пациента.
Миелин представляет собой оболочку, окружающую нервные волокна, по которым, как по проводам, проводятся нервные импульсы. Эта оболочка состоит из специализированных глиальных клеток (так называемая нейроглия), и способствует быстрой передаче информации по нервным волокнам (миелинизация волокна в 5-10 раз увеличивает скорость передачи импульса).
Кроме того, оболочка выполняет питательную и защитную функцию, обеспечивая жизнедеятельность нервных волокон. Так что демиелинизация волокна приводит к нарушению функционирования нейронов, а при длительном течении заболевания - к постепенной дегенерации нервных волокон и гибели нервных клеток. Читать далее...
Оглавление
- Что такое острый рассеянный энцефаломиелит?
- Что такое острый демиелинизирующий энцефаломиелит?
- Каков механизм развития острого диссеминированного энцефаломиелита?
- Причины острого рассеянного энцефаломиелита
- Симптомы
- Течение и прогноз острого рассеянного энцефаломиелита
- Диагностика
- Хронический рассеянный энцефаломиелит
- Лечение
- Этиологическое лечение острого инфекционного рассеянного энцефаломиелита
- Базовое патогенетическое лечение острого рассеянного энцефаломиелита
- Лечение и профилактика осложнений острого рассеянного энцефаломиелита в начальной стадии заболевания
- Патогенетическое и симптоматическое лечение острого рассеянного энцефаломиелита в фазе ранней реконвалесценции
Что такое острый рассеянный энцефаломиелит?
Энцефаломиелит – сочетанное воспалительное поражение головного и спинного мозга (энцефалит – воспаление головного мозга, миелит – воспаление спинного мозга).Рассеянный энцефаломиелит представляет собой патологию, при которой очаги поражения диффузно рассеяны (диссеминированы) по всей нервной ткани спинного и головного мозга, так что уже само название свидетельствует о тяжести заболевания.
Острыми в медицине принято называть процессы, которые возникают внезапно, характеризуются ярко выраженными симптомами и могут иметь следующие исходы:
- полное выздоровление;
- выздоровление с формированием дефекта;
- переход в хроническую форму;
- гибель пациента.
Острый рассеянный энцефаломиелит относится к заболеваниям, при которых возможны все вышеперечисленные исходы, при этом прогноз зависит от следующих факторов:
- непосредственной причины заболевания;
- активности процесса;
- исходного состояния организма пациента;
- своевременности и адекватности лечения.
Таким образом, острый рассеянный энцефаломиелит (острый диссеминированный энцефаломиелит) – тяжелое заболевание нервной системы с диссеминированным поражением головного и спинного мозга, прогноз которого зависит от многих факторов, в том числе и от качества медицинской помощи. Так что исходом может быть и полное выздоровление, и тяжелая инвалидность, и даже гибель пациента.
Что такое острый демиелинизирующий энцефаломиелит?
Острый рассеянный энцефаломиелит относится к демиелинизирующим заболеваниям центральной нервной системы, поэтому его иногда называют демиелинизирующим энцефаломиелитом.Миелин представляет собой оболочку, окружающую нервные волокна, по которым, как по проводам, проводятся нервные импульсы. Эта оболочка состоит из специализированных глиальных клеток (так называемая нейроглия), и способствует быстрой передаче информации по нервным волокнам (миелинизация волокна в 5-10 раз увеличивает скорость передачи импульса).
Кроме того, оболочка выполняет питательную и защитную функцию, обеспечивая жизнедеятельность нервных волокон. Так что демиелинизация волокна приводит к нарушению функционирования нейронов, а при длительном течении заболевания - к постепенной дегенерации нервных волокон и гибели нервных клеток. Читать далее...
Прививка от рака шейки матки - правила вакцинации, реакции и осложнения
Многие онкологические заболевания поддаются лечению, особенно если выявлены на ранних стадиях. После проведенной терапии они отступают, и прогноз бывает различным – от благоприятного до негативного. Ученые и врачи долгие годы занимаются исследованиями и поиском эффективных методов диагностики, лечения и предупреждения онкологических заболеваний. Причем в течение последних 20 лет достигнуты значительные успехи в лечении, выявлении и предупреждении раковых патологий.
В сегодняшнем мире уже появилось и успешно применяется эффективное профилактическое средство против одного из видов онкологических заболеваний – рака шейки матки. Идут разработки и поиски вакцин и против других видов рака, которые можно будет применять массово, с высокой эффективностью. Многие люди могут удивиться: "Прививка от рака – разве такое возможно? Ведь прививки используют только против инфекций, а рак – это неинфекционное заболевание!". Однако это первое впечатление ошибочно - вакцина от рака может быть создана, поскольку в основе ее действия лежит активация иммунной системы, как и в случае с прививкой от инфекционного заболевания.
Оглавление
На сегодняшний день онкологические заболевания распространены чрезвычайно широко, рак поражает людей во всех странах, вне зависимости от уровня жизни населения и экономического развития. Раковые заболевания стоят на втором месте в мире среди основных причин смертности, после сердечно-сосудистой патологии. Злокачественные опухоли могут локализоваться в любых органах и системах, причем имеется множество разновидностей рака, которые отличаются скоростью прогрессирования, способностью к метастазированию и т.д. Наверное, нет такого человека, которого не страшит диагноз рака.- Механизм действия вакцины от рака
- Как действует прививка от рака шейки матки - видео
- Прививка от рака шейки матки – название, инструкция по применению
- Оптимальный возраст для вакцинации от рака матки
- Где делают прививку от рака девочкам?
- Куда делают инъекцию вакцины?
- Реакции и осложнения на прививку от рака шейки матки
- Противопоказания к прививке рака матки
- Иммунизация от рака груди
Многие онкологические заболевания поддаются лечению, особенно если выявлены на ранних стадиях. После проведенной терапии они отступают, и прогноз бывает различным – от благоприятного до негативного. Ученые и врачи долгие годы занимаются исследованиями и поиском эффективных методов диагностики, лечения и предупреждения онкологических заболеваний. Причем в течение последних 20 лет достигнуты значительные успехи в лечении, выявлении и предупреждении раковых патологий.
В сегодняшнем мире уже появилось и успешно применяется эффективное профилактическое средство против одного из видов онкологических заболеваний – рака шейки матки. Идут разработки и поиски вакцин и против других видов рака, которые можно будет применять массово, с высокой эффективностью. Многие люди могут удивиться: "Прививка от рака – разве такое возможно? Ведь прививки используют только против инфекций, а рак – это неинфекционное заболевание!". Однако это первое впечатление ошибочно - вакцина от рака может быть создана, поскольку в основе ее действия лежит активация иммунной системы, как и в случае с прививкой от инфекционного заболевания.