- Что такое агранулоцитоз?
- Функции нейтрофилов. Какую опасность представляют собой гранулоцитопения и агранулоцитоз?
- Причины и патогенез (механизм развития) агранулоцитоза
- Некоторые лекарственные средства, часто вызывающие медикаментозный агранулоцитоз
- Симптомы агранулоцитоза
- Симптомы септических осложнений при агранулоцитозе
- Течение и прогноз острого и хронического агранулоцитоза
- Лечение
- Агранулоцитоз у детей
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Что такое агранулоцитоз?
Агранулоцитоз – тяжелая патология крови, характеризующаяся критическим снижением концентрации представителей важнейших фракций лейкоцитарного ряда – гранулоцитов.Поскольку гранулоциты составляют значительную часть количества лейкоцитов, агранулоцитоз неизменно протекает с лейкопенией. Об агранулоцитозе говорят в тех случаях, когда общее количество лейкоцитов не превышает 1.5×109 клеток на 1 мкл, а гранулоциты либо вообще не определяются, либо их меньше 0.75×109/мкл.
По наличию специфических гранул в цитоплазме все лейкоциты, которые, как известно, выполняют защитную функцию в организме, разделяют на:
1. Гранулоциты – нейтрофилы, базофилы и эозинофилы.
2. Агранулоциты – моноциты и лимфоциты.
Таким образом, критическое снижение концентрации нейтрофилов, эозинофилов и базофилов в плазме крови, носит название агранулоцитоз.
Однако эозинофилы и базофилы (данные фракции в основном принимают участие в реакциях аллергического воспаления) составляют небольшой процент от количественного состава всех лейкоцитов крови (1-5% – эозинофилы и 0-1% - базофилы), поэтому цифры критической нейтропении скрывают снижение концентрации других элементов гранулоцитарного ряда.
Кроме того, некоторые формы агранулоцитоза - такие, к примеру, как детский генетически детерминированный агранулоцитоз (синдром Костманна) - протекают с повышением количества эозинофилов в крови.
Поэтому термин "агранулоцитоз" нередко употребляется в литературе, как синоним критической нейтропении (критического снижения количества нейтрофилов).
Чтобы лучше разобраться в том, что такое агранулоцитоз, и какую угрозу он представляет для жизни человека, сделаем небольшую экскурсию в физиологию.
Функции нейтрофилов. Какую опасность представляют собой
гранулоцитопения и агранулоцитоз?
 У взрослого человека нейтрофилы составляют 60-75% от числа всех лейкоцитов крови. Основная функция этой фракции гранулоцитов – фагоцитоз (поглощение) микроорганизмов и погибших клеточных элементов поврежденных тканей.
У взрослого человека нейтрофилы составляют 60-75% от числа всех лейкоцитов крови. Основная функция этой фракции гранулоцитов – фагоцитоз (поглощение) микроорганизмов и погибших клеточных элементов поврежденных тканей. Именно нейтрофилы в основном обеспечивают полную стерильность крови. При этом в кровяном русле они пребывают около 1-3 суток, а затем мигрируют в ткани, где участвуют в местных защитных реакциях. Общая продолжительность жизни нейтрофилов - около недели, но в очаге воспаления они быстро погибают, составляя основной компонент гноя.
Нейтрофилы вырабатывают специальное вещество – лизоцим, который оказывает бактериостатическое (останавливает рост и размножение бактерий) и бактерицидное действие (уничтожает бактерии), а также способствует растворению поврежденных участков тканей организма.
Кроме того, нейтрофилы производят интерферон – мощное антивирусное средство, и активируют начальную фазу сложного процесса свертывания крови.
При острых инфекциях количество нейтрофилов возрастает многократно (до 10 раз) в течение 24-48 часов, за счет поступления резервных лейкоцитов из легких и селезенки, где они связаны с эндотелием мелких сосудов (так называемый пограничный пул), а также из костного мозга (резервный пул).
Таким образом, организм обладает большим количеством резервных нейтрофилов, поэтому развитие агранулоцитоза возможно только при постоянной массовой гибели клеток в периферической крови или при глубокой депрессии образования нейтрофилов в красном костном мозге.
Причины и патогенез (механизм развития) агранулоцитоза
Знание причин и механизмов развития различных видов агранулоцитоза помогает выбрать оптимальную тактику лечения, спрогнозировать исход заболевания и предупредить развитие осложнений, а, впоследствии уберечься от рецидивов.В зависимости от причины возникновения и механизма развития патологии, различают следующие виды агранулоцитоза:
1. Миелотоксический.
2. Иммунный:
- аутоиммунный;
- гаптеновый.
Миелотоксический агранулоцитоз возникает в результате подавляющего воздействия неблагоприятных факторов на красный костный мозг, и представляет собой глубокую депрессию кроветворного ростка, ответственного за продукцию гранулоцитов.
При иммунных агранулоцитозах происходит разрушение гранулоцитов в токе крови вследствие возникновения патологических иммунных реакций.
Аутоиммунный агранулоцитоз, как правило, развивается на фоне аутоиммунных заболеваний соединительной ткани, таких как системная красная волчанка и ревматоидный артрит.
Гаптеновый агранулоцитоз возникает, когда в иммунных реакциях участвуют гаптены – вещества, сами по себе безвредные, однако при определенных условиях способные провоцировать иммунные реакции, разрушающие гранулоциты. В роли гаптенов чаще всего выступают лекарственные вещества, так что гаптеновый агранулоцитоз рассматривают, как грозное осложнение различных лечебных мероприятий.
О генуинном агранулоцитозе говорят в тех случаях, когда причина резкого снижения количества гранулоцитов в крови остается неизвестной.
Причины и патогенез миелотоксического агранулоцитоза и лейкопении
Экзогенный и эндогенный миелотоксический агранулоцитоз
Миелотоксический агранулоцитоз может быть вызван внешними неблагоприятными воздействиями (экзогенный миелотоксический агранулоцитоз) и внутренними заболеваниями организма (эндогенный миелотоксический агранулоцитоз).
Наиболее часто эндогенный миелотоксический агранулоцитоз является осложнением следующих заболеваний:
- острый лейкоз;
- хронический миелолейкоз в терминальной стадии;
- метастазы рака или саркомы в красный костный мозг.
В таких случаях происходит угнетение нормального гемопоэза опухолевыми токсинами, и вытеснение клеточных элементов красного костного мозга раковыми клетками.
Развитие экзогенного миелотоксического агранулоцитоза связано с тем, что, как наиболее интенсивно размножающаяся ткань человеческого организма, красный костный мозг особенно чувствителен ко многим внешним факторам.
К наиболее распространенным причинам, вызывающим экзогенный миелотоксический агранулоцитоз, относятся:
- воздействие радиоактивного излучения;
- отравление ядами, способными подавлять кроветворение (бензол, толуол, мышьяк, ртуть и др.);
- прием миелотоксических медицинских препаратов.
Таким образом, экзогенный миелотоксический агранулоцитоз, как правило, является не самостоятельным заболеванием, а только одним из симптомов тяжелого поражения организма (лучевая болезнь, отравление бензолом, цитостатическая болезнь и т.п.).
Для экзогенного миелотоксического агранулоцитоза характерно наличие временного промежутка между воздействием неблагоприятного фактора на костный мозг, и критическим снижением уровня гранулоцитов в крови.
Продолжительность этого промежутка зависит от природы и силы неблагоприятного фактора, и может составлять от 8-9 дней (к примеру, при тяжелой степени острой лучевой болезни) до недель, месяцев и даже лет (хронические отравления бензолом, ртутью и т.п.).
Медикаментозный миелотоксический агранулоцитоз
Миелотоксическим действием обладает целый ряд медицинских препаратов. Прежде всего, это цитостатики – лекарственные средства, тормозящие деление клеток.
Данные препараты (циклофосфан, метотрексат и др.) используются при онкологических заболеваниях, при тяжелых аутоиммунных патологиях, протекающих с высокой степенью активности (системная красная волчанка, некоторые виды гломерулонефритов, системная склеродермия, узелковый периартериит, "сухой" синдром Шегрена, болезнь Бехтерева и др.), а также в трансплантологии, для предупреждения отторжения пересаженных органов и тканей.
Цитостатики уничтожают раковые клетки, скорость деления которых во много раз превышает скорость размножения здоровых клеток организма, и угнетающе действуют на патологически активированную иммунную систему, однако способны вызвать агранулоцитоз вследствие подавления образования гранулоцитов. Поэтому терапию данными препаратами всегда проводят под постоянным мониторингом состояния системы крови, и снижение количества лейкоцитов является показанием к прекращению лечения.
Значительно реже медикаментозный миелотоксический агранулоцитоз вызывают лекарственные средства, не используемые с цитостатической целью, однако способные оказать неблагоприятное воздействие на красный костный мозг в виде побочного эффекта. К таким препаратам относятся левомицетин – антибиотик широкого спектра действия, и аминазин – нейролептик, применяемый при психотических расстройствах.
Агранулоцитоз, вызванный препаратами с побочным миелотоксическим действием, может сочетаться с анемией и тромбоцитопенией вследствие поражения клеток-предшественниц эритроцитов и красных кровяных пластинок. В тяжелых случаях развивается панцитопения (снижение количества всех клеточных элементов крови).
Причины и патогенез иммунного агранулоцитоза и лейкопении
 При иммунном агранулоцитозе снижение количества лейкоцитов гранулоцитарного ряда происходит в результате их повышенного разрушения антигранулоцитарными антителами.
При иммунном агранулоцитозе снижение количества лейкоцитов гранулоцитарного ряда происходит в результате их повышенного разрушения антигранулоцитарными антителами.При этом антитела против гранулоцитов вызывают гибель клеток не только в токе крови и в периферических депо (селезенка, легкие и т.п.), но и в самом красном костном мозге. Иногда разрушаются клетки-предшественницы гранулоцитов, так что механизм развития патологии, по сути, включает миелотоксический элемент.
В результате массового разрушения гранулоцитов развивается интоксикационный синдром – общее отравление организма продуктами распада погибших клеток. Однако во многих случаях клиника интоксикации бывает смазана симптомами инфекционных осложнений (при гаптеновом агранулоцитозе) или признаками основного заболевания (в случае аутоиммунного агранулоцитоза).
Во всех случаях иммунного агранулоцитоза наблюдается специфическая картина анализа крови – полное исчезновение гранулоцитов и моноцитов при сохранности близкого к норме количества лимфоцитов. Из-за последнего обстоятельства количество лейкоцитов редко снижается ниже 1.5×109 клеток на 1 мкл.
При иммунном агранулоцитозе довольно часто развиваются сопутствующие тромбоцитопении и анемии, поскольку антитела нередко образуются не только против лейкоцитов, но также и против других клеточных элементов. Кроме того, возможно иммунное поражение полипотентной клетки-предшественницы в костном мозге (поражение клетки, из которой впоследствии образуются гранулоциты, эритроциты и тромбоциты).
Особенности патогенеза аутоиммунного агранулоцитоза
Аутоиммунный агранулоцитоз сам, по сути, является одним из симптомов системных иммунных расстройств, таких как системная красная волчанка, ревматоидный артрит и др.
В основе патогенеза этих заболеваний лежит образование аутоантител к белкам тканей собственного организма. Причины возникновения данных патологий до конца не изучены. Большинство исследователей считает доказанной наследственную предрасположенность, а также признает роль вирусных инфекций и психологических травм в качестве пускового механизма.
Аутоиммунный агранулоцитоз, как правило, возникает в молодом и среднем возрасте. Женщины болеют в несколько раз чаще мужчин (соотношение мужчин и женщин 1:3-5, по разным данным) и развивается на фоне развернутой клиники основного заболевания, что накладывает определенный отпечаток на его патогенез.
Так, к примеру, системная красная волчанка протекает с выраженной лейкопенией, которая является показателем активности процесса. Поэтому течение агранулоцитоза при данном заболевании, как правило, тяжелее, чем при других формах аутоиммунного агранулоцитоза. Чаще развивается тромбоцитопения, и даже панцитопения.
Следует учитывать, что при аутоиммунных заболеваниях в патогенезе агранулоцитоза может участвовать миелотоксический фактор лекарственного происхождения, поскольку при высокой активности процесса пациентам нередко назначают цитостатики.
Аутоиммунные заболевания имеют хронически рецидивирующее течение, поэтому агранулоцитоз также может приобретать циклический характер. При этом его течение и прогноз во многом зависят от курабельности основного заболевания.
Причины и патогенез острого гаптенового агранулоцитоза
 Гаптеновый агранулоцитоз развивается вследствие оседания неполных антигенов – гаптенов, на поверхности мембран гранулоцитов. Соединение антител с гаптенами, расположившимися на поверхности лейкоцитов, приводит к реакции агглютинации (своеобразному склеиванию) гранулоцитов, и их гибели.
Гаптеновый агранулоцитоз развивается вследствие оседания неполных антигенов – гаптенов, на поверхности мембран гранулоцитов. Соединение антител с гаптенами, расположившимися на поверхности лейкоцитов, приводит к реакции агглютинации (своеобразному склеиванию) гранулоцитов, и их гибели.В роли гаптенов, как правило, выступают различные медицинские препараты, поэтому гаптеновый агранулоцитоз называют также медикаментозным, или лекарственным агранулоцитозом.
В отличие от миелотоксического агранулоцитоза, который также вызывается некоторыми видами лекарств, гаптеновый агранулоцитоз начинается остро, нередко в первые дни приема медицинского препарата.
Кроме того, после излеченного миелотоксического агранулоцитоза организм становится более резистентным к данному виду препарата, и чтобы вызвать нарушения, понадобится большая доза, а в случае гаптенового агранулоцитоза - наоборот, патологические реакции будут развиваться даже после крайне низких тестовых доз.
Еще одним специфическим отличием гаптенового агранулоцитоза является его острый характер – при своевременной отмене медицинского препарата, ставшего гаптеном, количество гранулоцитов в крови восстанавливается относительно быстро.
Гаптеновый агранулоцитоз может развиться в любом возрасте, однако у детей он возникает крайне редко. Считается, что у женщин данное осложнение медикаментозной терапии развивается чаще, чем у мужчин, однако с возрастом это различие нивелируется.
Статистически прослеживается значительное увеличение случаев гаптенового агранулоцитоза в старших возрастных группах. Это связано с тем, что в пожилом возрасте люди чаще страдают острыми и хроническими заболеваниями, поэтому вынуждены принимать большее количество лекарств. Кроме того, с возрастом иммунная система становиться менее гибкой, и чаще дает сбои как в сторону общего снижения иммунитета, так и в сторону развития патологических иммунных реакций.
Есть сведения, что гаптеновый агранулоцитоз могут вызвать практически любые медикаменты. Тем не менее, существуют лекарственные средства, при приеме которых подобные осложнения встречаются особенно часто. К ним относятся:
- сульфаниламиды (в том числе и те, которые используются для лечения сахарного диабета второго типа);
- анальгин;
- амидопирин;
- бутадион;
- барбитураты;
- некоторые противотуберкулезные средства (ПАСК, фтивазид, тубазид);
- новокаинамид;
- метилурацил;
- антибиотики из группы макролидов (эритромицин и др.);
- антитиреоидные средства (препараты, используемые при повышенной функции щитовидной железы).
Особенности патогенеза лекарственного агранулоцитоза
Агранулоцитоз является достаточно редким, но крайне тяжелым осложнением медикаментозной терапии, поэтому изучению этого опасного побочного эффекта посвящено много работ отечественных и зарубежных исследователей.Лекарственный агранулоцитоз может быть как миелотоксическим (при использовании цитостатиков, левомицетина и некоторых других препаратов), так и гаптеновым (сульфаниламиды, бутадион и др.).
Следует отметить, что иногда одно и то же лекарственное вещество вызывает у разных пациентов разные типы агранулоцитоза. Так, в свое время западные медики опубликовали результаты исследования причин и механизмов развития агранулоцитоза при использовании препаратов фенотиазиновго ряда (аминазин и др.).
Несмотря на то, что аминазин считается препаратом, способным вызывать миелотоксический агранулоцитоз у лиц с идиосинкразией (с особой чувствительностью к препарату), у многих пациентов, с помощью специальных проб на антитела, был выявлен иммунный характер агранулоцитоза.
В некоторых случаях разрушение гранулоцитов было вызвано присутствием специфических антител, которые довольно быстро вымывались из организма, точно так же, как и при гаптеновом агранулоцитозе. У таких пациентов клиника медикаментозного агранулоцитоза развивалась быстро и бурно, однако прекращение приема препарата давало достаточно быстрый положительный результат.
У других пациентов развивалась аутоиммунная реакция с образованием антител к белковым элементам ядер лейкоцитов, как это бывает, к примеру, при системной красной волчанке. Разумеется, в таких случаях агранулоцитоз развивался постепенно, и имел склонность к хроническому течению.
Таким образом, механизм развития медикаментозного агранулоцитоза зависит не только от природы медицинского препарата, но и от многих других факторов, таких как пол и возраст пациента, состояние его иммунной системы, наличие и тяжесть сопутствующих заболеваний и т.п.
Некоторые лекарственные средства, часто вызывающие
медикаментозный агранулоцитоз
Некоторые противоревматические препараты, способные вызвать гаптеновый агранулоцитоз
 Многие исследователи считают, что противоревматический препарат бутадион достаточно опасен в отношении развития гаптенового агранулоцитоза. По этой причине с 1985 года данное лекарственное средство стараются не назначать в Великобритании. Наиболее часто гаптеновый агранулоцитоз при приеме бутадиона возникает у женщин старше 50 лет.
Многие исследователи считают, что противоревматический препарат бутадион достаточно опасен в отношении развития гаптенового агранулоцитоза. По этой причине с 1985 года данное лекарственное средство стараются не назначать в Великобритании. Наиболее часто гаптеновый агранулоцитоз при приеме бутадиона возникает у женщин старше 50 лет.Как правило, клинические признаки заболевания развиваются через три месяца после начала приема препарата. Нередко классическим симптомам агранулоцитоза предшествуют кожные высыпания.
Гаптеновый агранулоцитоз является побочным действием аллопуринола – препарата, принимаемого при подагре. Такое осложнение чаще встречается у лиц среднего и пожилого возраста. Описаны случаи развития агранулоцитоза у молодых людей, когда аллопуринол принимали на фоне полного голодания.
Некоторые антибактериальные препараты, часто вызывающие медикаментозный
агранулоцитоз
Упоминание левомицетина стало классикой в описании медикаментозных агранулоцитозов. Данный антибиотик широкого спектра действия способен угнетающе действовать на красный костный мозг у чувствительных к нему пациентов. Следует отметить, что левомицетин также достаточно часто вызывает апластическую анемию за счет угнетения клеток-предшественниц эритроцитов.Однако агранулоцитоз и лейкопения могут быть осложнениями приема многих антибиотиков. Описаны случаи развития агранулоцитоза при длительном приеме больших доз антибиотиков пенициллинового ряда и родственных им цефалоспоринов. При этом патологические симптомы возникали через 2-3 недели после начала приема препаратов.
Связь гаптенового агранулоцитоза с приемом сульфаниламидов известна давно. Наиболее часто осложнения при приеме сульфаниламидов развиваются у женщин пожилого и старческого возраста. Особенно опасным считается комбинированный препарат Бисептол.
Риск развития лекарственного агранулоцитоза при приеме нейролептиков, антидепрессантов и противосудорожных средств
Кроме аминазина, миелотоксический агранулоцитоз нередко развивается при приеме родственных ему нейролептиков, таких как пропазин, метозин и другие. Наиболее часто данное осложнение развивается у женщин европеоидной расы среднего и пожилого возраста, имеющих сопутствующие заболевания. В этой же группе и наиболее высокая смертность от агранулоцитоза.Антидепрессанты вызывают агранулоцитоз значительно реже. Есть данные о развитии подобного осложнения при употреблении амитриптилина и имизина. Миансерин вызывает агранулоцитоз у лиц пожилого возраста (средний возраст 67 лет), а карбонат лития - преимущественно у мужчин молодого и среднего возраста.
Еще в 80-х годах прошлого века была обнаружена транзиторная лейкопения у 10% больных, принимающих карбамазепин. Случаи тяжелой гранулоцитопении и агранулоцитоза при приеме карбамазепина описаны, в основном, у пожилых больных. Поэтому многие специалисты советуют с большой осторожностью назначать данный препарат пациентам после 60 лет.
Симптомы агранулоцитоза
 Организм человека населяет множество микроорганизмов, которые мирно с ним сосуществуют, и даже нередко вступают в симбиоз (выполняют ту или иную положительную функцию – вырабатывают витамин К в кишечнике, препятствуют размножению болезнетворных бактерий и т.п.).
Организм человека населяет множество микроорганизмов, которые мирно с ним сосуществуют, и даже нередко вступают в симбиоз (выполняют ту или иную положительную функцию – вырабатывают витамин К в кишечнике, препятствуют размножению болезнетворных бактерий и т.п.).Лейкоциты, в основном гранулоциты, оказывают сдерживающее влияние на микрофлору и не позволяют ей чрезмерно размножаться. При развитии агранулоцитоза происходит бесконтрольное размножение этих микроорганизмов, что приводит к развитию инфекционных осложнений.
Наиболее заселена сапрофитной и условно-патогенной микрофлорой ротовая полость, поэтому первыми признаками агранулоцитоза является ее бесконтрольное размножение, клинически проявляющееся развитием:
- инфекционных стоматитов (воспаления слизистой оболочки ротовой полости);
- гингивитов (воспаление десен);
- тонзиллитов (воспаление миндалин);
- фарингитов (воспаление глотки).
Поскольку при агранулоцитозе миграция лейкоцитов в очаги воспаления затруднена или полностью отсутствует, воспаление принимает фиброзно-некротический характер. На пораженной поверхности слизистой образуется грязно-серый налет, под которым размножаются бактерии.
Слизистая оболочка обильно кровоснабжается, поэтому бактериальные токсины и другие продукты жизнедеятельности микроорганизмов массово поступают в общий кровоток, приводя к тяжелой интоксикации, которая клинически проявляется высокой лихорадкой (до 40 градусов и выше), слабостью, тошнотой и головной болью.
Характерным симптомом агранулоцитоза является быстрое формирование язв. При этом процесс некротизации распространяется на соседние поверхности, и нередко приобретает характер номы (так называемый водяной рак – переход язвенно-некротического процесса на слизистую оболочку щек с развитием гангрены тканей лица).
Подобные воспалительные процессы происходят в желудочно-кишечном тракте. Здесь развивается специфичная для агранулоцитоза язвенно-некротическая энтеропатия, которая характеризуется образованием некрозов слизистой оболочки пищевода, желудка и кишечника.
Клинически это проявляется вздутием и сильными схваткообразными болями в животе, появлением рвоты и поноса, иногда с кровью. При глубоких некротических поражениях пищевого тракта встречаются сильные кровотечения, угрожающие жизни больного. В тяжелых случаях возможно развитие желтухи вследствие инфекционного поражения печени. Редко встречается перфорация образовавшихся язв с развитием клиники острого живота.
Нередко при агранулоцитозе возникает воспаление легких, которое принимает атипичное течение со склонностью к образованию крупных абсцессов (нарывов), развитию гангрены и распространению процесса на соседние органы.
Поражение легких проявляется кашлем, одышкой, а при переходе процесса на плевру – болями в грудной клетке при дыхании. В тяжелых случаях возможно развитие острой дыхательной недостаточности.
Значительно реже при агранулоцитозе инфекционный процесс начинается снизу, охватывая мочеполовые органы (уретра, мочевой пузырь, матка и влагалище у женщин). При этом пациенты жалуются на резь и боль во время мочеиспускания, задержку мочеиспускания, боли внизу живота. У женщин могут появиться зуд и патологические выделения из влагалища.
Вследствие интоксикации развиваются артериальная и венозная гипотония, при аускультации сердца выслушиваются функциональные шумы. Со стороны почек отмечается альбуминурия (выделение белка с мочой), связанная с реакцией на инфекционные процессы. В тех случаях, когда инфекционный процесс по мочевыводящей системе распространяется на почки, в моче определяется кровь, белок, клетки эпителия почечных канальцев.
Симптомы септических осложнений при агранулоцитозе
 Поскольку защитные силы организма снижены, при выраженном агранулоцитозе происходит генерализация инфекции с развитием септических осложнений (попадание инфекции в кровь, которая в норме стерильна, и разнос ее по всему организму с образованием гнойных очагов в различных органах и тканях).
Поскольку защитные силы организма снижены, при выраженном агранулоцитозе происходит генерализация инфекции с развитием септических осложнений (попадание инфекции в кровь, которая в норме стерильна, и разнос ее по всему организму с образованием гнойных очагов в различных органах и тканях).Наиболее характерно при агранулоцитозе развитие так называемого грамм-негативного сепсиса – заражения крови, вызванного сапрофитной (то есть в обычных условиях не проявляющей каких-либо патогенных свойств) кишечной флорой– протеем, синегнойной и кишечной палочками.
Данная патология протекает крайне тяжело, с высокой гипертермией (41-42 градуса), тяжелой интоксикацией и быстрым рассеиванием инфекции по всему организму. Особенно характерно появление очагов на коже, которые представляют собой высыпания черного цвета, увеличивающиеся в размерах за десять-пятнадцать минут. Такие же очаги возникают в легких, печени, почках и других органах.
Течение и прогноз острого и хронического агранулоцитоза
В зависимости от причины возникновения, агранулоцитоз может развиваться остро и бурно (острая лучевая болезнь, гаптеновый агранулоцитоз) или постепенно (хронические отравления бензолом, ртутью, агранулоцитоз при метастатическом поражении костного мозга).При остром течении агранулоцитоза прогноз зависит от степени снижения концентрации гранулоцитов, исходного состояния организма и своевременности специализированной медицинской помощи.
В случае хронического агранулоцитоза прогноз, в основном, определяется течением основного заболевания (системная красная волчанка, хроническое отравление ртутью, острый лейкоз и т.п.).
Лечение
Комплексное лечение
Агранулоцитоз – серьезная патология, лечение которой включает целый ряд мероприятий:1. Устранение причины, вызвавшей резкое снижение уровня гранулоцитов в крови.
2. Создание условий полной стерильности.
3. Профилактика и лечение инфекционных осложнений.
4. Переливание лейкоцитарной массы.
5. Стероидная терапия.
6. Стимуляция лейкопоэза.
В каждом конкретном случае учитывается происхождение агранулоцитоза, степень его выраженности, наличие осложнений, общее состояние пациента (пол, возраст, сопутствующие заболевания и т.д.).
При необходимости, по стандартным схемам, назначается дезинтоксикационная терапия, проводится коррекция анемии, геморрагического синдрома и других сопутствующих нарушений.
Этиотропное лечение
Выраженная лейкопения и агранулоцитоз являются показанием к прекращению радиотерапии и лечебного приема цитостатиков.При подозрении на медикаментозный агранулоцитоз, вызванный лекарственными средствами, не имеющими прямого миелотоксического действия, следует немедленно прекратить их прием.
В случае своевременной отмены препарата, вызвавшего снижение уровня гранулоцитов, возможно достаточно быстрое восстановление нормального состояния периферической крови.
Создание условий полной стерильности при остром агранулоцитозе
При низких показателях уровня гранулоцитов в плазме крови пациента помещают в стерильный бокс или палату для предотвращения контактов с внешней инфекцией. Проводится регулярное кварцевание помещения, посещения больного родственниками ограничивают до улучшения состояния крови.Лечение и профилактика инфекционных осложнений при агранулоцитозе
Для лечения и профилактики инфекционных осложнений при агранулоцитозе используются антибиотики, не имеющие миелотоксического действия.Профилактическая антибиотикотерапия проводится при снижении уровня лейкоцитов до 1×109 клеток на 1 мкл, и ниже. При наличии сахарного диабета, хронического пиелонефрита или других серьезных очагов внутренней инфекции, профилактическое введение антибиотиков назначают и при более высоких цифрах концентрации лейкоцитов в крови (1 – 1.5 ×109 клеток на 1 мкл).
Как правило, для профилактики используют 1-2 антибиотика широкого спектра действия в средних дозах, внутривенно или внутримышечно.
Для лечения инфекционных осложнений агранулоцитоза применяют 2-3 антибиотика широкого спектра действия в максимальных дозах, которые вводят перорально (внутривенно или внутримышечно). Кроме того, как правило, для приема внутрь назначают неабсорбирующиеся (не всасывающиеся в кровь) антибиотики для подавления кишечной микрофлоры.
Лечебная и профилактическая антибиотикотерапия проводится до выхода из состояния агранулоцитоза. При этом курс лечения дополняют противогрибковыми препаратами (нистатин, леворин).
Нередко в комплексной терапии агранулоцитоза используется иммуноглобулин и антистафилококковая плазма.
Переливание лейкоцитарной массы
 Переливание лейкоцитарной массы при агранулоцитозе проводится только в тех случаях, когда не выявлены антитела к лейкоцитарным антигенам. Для предотвращения сенсибилизации лейкоцитарную массу подбирают, с учетом совместимости с лейкоцитами пациента по системе HLA-антигенов.
Переливание лейкоцитарной массы при агранулоцитозе проводится только в тех случаях, когда не выявлены антитела к лейкоцитарным антигенам. Для предотвращения сенсибилизации лейкоцитарную массу подбирают, с учетом совместимости с лейкоцитами пациента по системе HLA-антигенов.Лечение глюкокортикоидами
Глюкокортикоидные препараты применяются в основном при иммунном агранулоцитозе, поскольку они тормозят продукцию антилейкоцитарных антител и стимулируют лейкопоэз. Стандартно используют преднизолон, в суточной дозе от 40 до 100 мг. Дозу постепенно снижают, по мере улучшения картины крови.Стимуляция лейкопоэза
Стимуляцию лейкопоэза проводят, в основном, при миелотоксических и врожденных агранулоцитозах. В последнее время появились очень обнадеживающие данные об успешном использовании гранулоцитарного колониестимулирующего фактора (Г-КСФ).Агранулоцитоз у детей
Агранулоцитоз у детей при синдроме Костманна: причины, симптомы, лечение
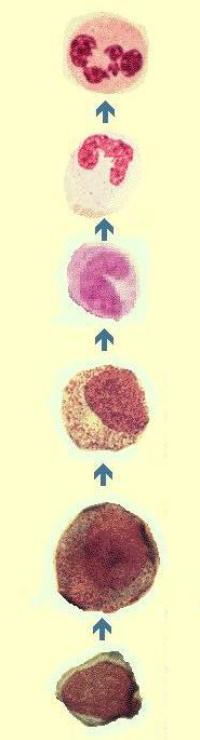 Синдром Костманна, или детский генетически детерминированный агранулоцитоз – наиболее тяжелая форма генетической нейтропении. Заболевание передается по аутосомно-рецессивному типу (оба родителя, как правило, здоровы, но являются носителями патологического гена).
Синдром Костманна, или детский генетически детерминированный агранулоцитоз – наиболее тяжелая форма генетической нейтропении. Заболевание передается по аутосомно-рецессивному типу (оба родителя, как правило, здоровы, но являются носителями патологического гена).В некоторых случаях патология сочетается с задержкой умственного развития, микроцефалией (малым размером головы) и низкорослостью.
Механизм развития агранулоцитоза до конца не изучен. Установлено, что нейтропения обусловлена нарушением созревания клетки-предшественницы нейтрофилов. Однако чем именно обусловлен дефект, пока неизвестно.
Агранулоцитоз у детей при синдроме Костманна проявляется уже в период новорожденности возвратными гнойными инфекциями, такими как:
- рецидивирующие кожные поражения с образованием гнойничков и воспалительных инфильтратов;
- язвенный стоматит, инфекционный пародонтит и парадонтоз, гипертрофия и кровоточивость десен;
- патология ЛОР-органов (отиты, мастоидиты, воспаления слизистой оболочки носоглотки);
- затяжные пневмонии, склонные к абсцедированию.
Характерна повышенная температура тела, генерализованное увеличение лимфатических узлов, нередко спленомегалия (увеличение селезенки).
В тяжелых случаях развивается септицемия с образованием абсцессов в печени.
Лейкоцитарная формула при синдроме Костманна претерпевает специфические изменения. В типичных случаях характерна крайняя нейтропения (нейтрофилы могут вообще не определяться), эозинофилия и моноцитоз при нормальном количестве лимфоцитов.
До недавнего времени прогноз при синдроме Костманна был весьма неблагоприятным, особенно в период новорожденности (с возрастом проявления агранулоцитоза становятся менее выраженными), но в последнее время обнадеживающие результаты показывает лечение с помощью гранулоцитарного колониестимулирующего фактора (Г-КСФ).
Данный препарат, первоначально выделенный из плазмы мышей, стимулирует пролиферацию стволовых клеток гранулоцитарного ряда, повышает скорость их созревания и, по некоторым данным, улучшает качество созревающих нейтрофилов.
Агранулоцитоз у детей при циклической нейтропении
Циклическая нейтропения – наследственное заболевание, передающееся по аутосомно-доминантному типу (ребенок рождается больным только в том случае, когда хотя бы один из родителей страдает данным заболеванием).Для данной патологии характерны ритмические колебания уровня нейтрофилов в крови – от нормального количества, до глубокого агранулоцитоза (могут не определяться в периферической крови).
Механизм развития патологии до сих пор не выяснен, предполагается генетически обусловленный дефект клеток-предшественниц нейтрофилов.
Для циклически появляющегося агранулоцитоза характерны приступы рецидивирующей лихорадки с язвенными поражениями полости рта и глотки, сопровождающиеся увеличением регионарных лимфатических узлов и выраженными симптомами интоксикации.
После приступа лихорадки состояние больного нормализуется, однако у некоторых пациентов возникают осложнения вследствие развития отита, абсцедирующей пневмонии и т.п.
Наиболее значимым диагностическим признаком циклической нейтропении является периодически появляющееся снижение количества гранулоцитов крови. В лихорадочный период, как правило, в течение 3-4 дней наблюдается агранулоцитоз, затем нейтрофилы обнаруживаются в крови, однако в сниженном количестве. Нередко в этот период происходит увеличение количества лимфоцитов.
После окончания фазы нейтропении лабораторные анализы регистрируют транзиторный моноцитоз, эозинофилию. Затем, до начала следующего цикла, все показатели полностью приходят в норму.
У 70% пациентов снижение гранулоцитов происходит через 21 день, и длиться от 3 до 10 дней (степень нарушений, как правило, коррелирует с длительностью нейтропении). Однако встречаются и более короткие (14 дней) и более длительные (28-30 дней) "светлые промежутки".
В некоторых случаях циклическое появление агранулоцитоза сопровождается снижением количества эритроцитов и тромбоцитов.
Лечение агранулоцитоза при циклической нейтропении заключается, прежде всего, в профилактике инфекционных осложнений. Назначение гранулоцитарного колониестимулирующего фактора (Г-КСФ) снижает выраженность гранулоцитопении, однако циклических изменений полностью не устраняет.
Прогноз относительно благоприятен, поскольку с возрастом клинические проявления агранулоцитоза при циклической нейтропении - значительно смягчаются.
Гранулоцитопения и агранулоцитоз новорожденных при изоиммунном конфликте
Выраженная гранулоцитопения, в некоторых случаях доходящая до степени агранулоцитоза, встречается также при так называемой изоиммунной нейтропении. Данная патология является своеобразным гранулоцитарным эквивалентом гемолитической анемии новорожденных при резус-конфликте.В основе механизма развития агранулоцитоза при изоиммунной нейтропении – образование материнским организмом антител к гранулоцитам ребенка, которые имеют антигенный состав, полученный от отца. Как правило, антитела направлены против клеток-предшественниц гранулоцитов в красном костном мозге.
Особенностью агранулоцитоза при изоиммунном конфликте является его транзитный характер – антитела матери довольно быстро вымываются из организма, и происходит самопроизвольная нормализация числа гранулоцитов в крови младенца. Полное выздоровление наступает, как правило, спустя 12-20 недель после рождения.
Поэтому лечебная тактика заключается в борьбе с инфекционными осложнениями при помощи стандартной антибиотикотерапии.