Популярные статьи
Делать ли прививки ребенку (За и против)
07 февраля, 2013
171
спасибо
Спасибо
Оглавление
Сегодня многие родители размышляют над вопросом: "Стоит ли делать прививки ребенку?". В обществе развернулась широкая и весьма оживленная дискуссия на эту тему. Отчетливо можно выделить две группы людей, высказывающих совершенно противоположное мнение и отстаивающих его весьма агрессивно, с применением различных аргументов, которые чаще всего являются факторами эмоционального воздействия на аудиторию.- Делать ли прививки ребенку?
- Прививки детям – за и против
- Прививки детям: за и против - видео
- Стоит ли вакцинировать детей строго по календарю?
- Обязательно ли делать прививки детям?
- Нужно ли делать прививки детям?
Делать ли прививки ребенку?
Итак, на сегодняшний день в нашем обществе имеется группа людей, которые считают, что прививки для ребенка есть абсолютное зло, они приносят только вред и никакой пользы - поэтому, соответственно, совершенно не нужно их делать. В противоположность ей существует другая группа, которая доказывает не просто обоснованность прививок, а необходимость обязательно выполнять сроки их постановки соответственно календарю. Как видно, обе эти группы занимают крайние позиции, можно сказать радикальные. Однако очевидна неправота и тех, и других, поскольку всегда есть множество факторов, которые следует учитывать при принятии решения, вследствие чего нельзя найти одно единственное простое решение для сложной проблемы.Безусловно, прививки нужны, поскольку они оберегают детей и взрослых от серьезных эпидемий инфекционных заболеваний, вспышки которых способны погубить от половины до 2/3 всего населения, как это уже было не раз в истории. С другой стороны нельзя унифицировать всех людей, и подходить к ним с одной меркой, поскольку каждый человек индивидуален. Именно из-за наличия большого количества индивидуальных особенностей у каждого ребенка нельзя считать календарь прививок единственно правильной инструкцией, обязательной для исполнения в неизменном виде. Ведь каждая вакцина имеет показания и противопоказания, а также инструкции по ее применению. Поэтому следует учитывать все особенности ребенка, и если он имеет какие-то противопоказания к прививке на данный конкретный момент, то необходимо сдвинуть календарь и проводить вакцинацию, соблюдая врачебный принцип "Не навреди". Не произойдет ничего страшного, если ребенок получит необходимые вакцины чуть позже, чем его сверстники.
Перейдем к позиции противников прививок, которые видят в них абсолютное зло, выдуманное специально для них. Основной аргумент этой группы людей – вредное воздействие прививок на развитие ребенка, как физическое, так и умственное. К сожалению вакцинация, как и любая манипуляция, чревата возможными осложнениями, которые встречаются в реальности довольно редко. Но противники прививок утверждают, что практически любые болезни ребенка связаны именно с вакцинами. Увы, это не так. Человеческий организм не настолько просто устроен. Но человек склонен искать наиболее простое решение проблем, поэтому, когда у ребенка возникает какое-либо заболевание, то гораздо проще посчитать виновником всех бед прививку, чем долго, тщательно и скрупулезно разбираться в явлении, и выяснять истинную причину.
109
спасибо
Спасибо
Оглавление
Гинеколог – это врач, занимающийся диагностикой, лечением и профилактикой заболеваний женской половой системы, включая патологии половых органов, гормональные нарушения и так далее. Стоит отметить, что все гинекологи после окончания медицинского высшего учебного заведения проходят специализацию в области акушерства и гинекологии, вследствие чего они обладают определенными теоретическими знаниями и практическими навыками для оказания помощи женщинам детородного возраста по вопросам, так или иначе связанным с беременностью.- Кто такой гинеколог (акушер-гинеколог)?
- Что лечит гинеколог?
- Когда нужна консультация гинеколога?
- Как подготовиться перед походом к гинекологу?
- Гинеколог и планирование семьи
- Нужно ли беременной женщине становиться на учет у гинеколога в женской консультации?
- Как гинеколог определяет срок беременности?
- Принимает ли гинеколог роды?
- Делают ли гинекологи аборт (процедуру по прерыванию беременности)?
- Как гинеколог ставит спираль в матку?
- ЭКО (экстракорпоральное оплодотворение)
- Может ли гинеколог определить девственность?
- Что происходит на приеме у гинеколога в женской консультации?
- Какие лабораторные анализы может назначить гинеколог?
- Какие диагностические исследования может назначить гинеколог?
- Лечение у гинеколога
- Анекдоты про гинеколога
Женская консультация – это специальное медицинское заведение, в котором работают квалифицированные специалисты (акушеры-гинекологи, терапевты и другие). В женской консультации женщина может получить информацию по вопросам планирования и течения беременности, родов и послеродового периода, а также по другим вопросам, связанным с женской половой системой.
Как вылечить бронхит?
13 марта, 2009
230
спасибо
Спасибо
 Советуем Вам уделить серьезное внимание лечению бронхита. Острая форма бронхита очень легко переходит в хроническую, которая, в свою очередь, опасна различными осложнениями. В этой статье подробно будут описаны средства официальной и домашней медицины, применяющиеся для лечения бронхита.
Советуем Вам уделить серьезное внимание лечению бронхита. Острая форма бронхита очень легко переходит в хроническую, которая, в свою очередь, опасна различными осложнениями. В этой статье подробно будут описаны средства официальной и домашней медицины, применяющиеся для лечения бронхита.
Панкреатин. Инструкция по применению
11 июля, 2009
225
спасибо
Спасибо
 Скорее всего, среди нас нету такого человека, ни разу не смотревшего по телевизору рекламу по поводу тяжести в желудке и волшебного действия розовых таблеточек, дающих возможность переварить целую гору жареной курицы.
Скорее всего, среди нас нету такого человека, ни разу не смотревшего по телевизору рекламу по поводу тяжести в желудке и волшебного действия розовых таблеточек, дающих возможность переварить целую гору жареной курицы.Этот препарат нужен в тех случаях, когда поджелудочная железа не справляется сама. Это может быть заболевание поджелудочной железы, или слишком обильное питание, или нарушение работы органов пищеварения, вызванное оперативным вмешательством. Полезно также принять это лекарство и перед обследованием органов желудочно-кишечного тракта. Оно поможет в кратчайшие сроки очистить пищеварительный тракт от всего, что может помешать обследованию. Входящий в состав препарата трипсин снимает боль в области поджелудочной, если таковая имеется, расслабляет орган и помогает эффективнее работать.
Последствия сотрясения головного мозга
31 марта, 2010
214
спасибо
Спасибо
 Различного рода черепно-мозговые травмы стали достаточно частым явлением в жизни современных людей. Особенно часто среди них встречается это повреждение. Что представляет собой данное повреждение? Под этим понятием подразумевают спонтанное нарушение работы головного мозга, которое возникает непосредственно после травмы головы. Следует отметить еще и то, что при получении данного рода травмы сосуды головного мозга не подвергаются повреждению. Несмотря на то, что при данном повреждении у больного не отмечается никаких структурных изменений данного органа, данная травма все же чревата последствиями. Какими могут быть эти последствия Вы сможете узнать, прочитав данную статью.
Различного рода черепно-мозговые травмы стали достаточно частым явлением в жизни современных людей. Особенно часто среди них встречается это повреждение. Что представляет собой данное повреждение? Под этим понятием подразумевают спонтанное нарушение работы головного мозга, которое возникает непосредственно после травмы головы. Следует отметить еще и то, что при получении данного рода травмы сосуды головного мозга не подвергаются повреждению. Несмотря на то, что при данном повреждении у больного не отмечается никаких структурных изменений данного органа, данная травма все же чревата последствиями. Какими могут быть эти последствия Вы сможете узнать, прочитав данную статью.
164
спасибо
Спасибо

Оглавление
В этой статье речь пойдет об экзотическом растении под названием пол-пала (эрва шерстистая), которое сравнительно недавно появилось на полках российских аптек, но уже успело завоевать заслуженный спрос у людей, страдающих от мочекаменной и желчнокаменной болезней. Пол-пала не только эффективно растворяет камни в почках и в желчном пузыре, выводя их из организма, но и благотворно воздействует на функционирование организма в целом. О лечебной силе этой травы, ее свойствах и применении подробно поговорим далее.- Трава пол-пала (эрва шерстистая)
- Пол-пала в естественной среде обитания - видео
- Сбор и хранение травы пол-пала
- Состав травы пол-пала
- Трава пол-пала в медицине
- Лечение травой пол-пала
- Противопоказания
- Побочные эффекты
- Трава пол-пала при беременности
- Рецепты с травой пол-пала
Трава пол-пала (эрва шерстистая)
Официальным ботаническим названием травы пол-пала является эрва шерстистая (Aerva lanata).Пол-пала представляет собой двухлетнее травянистое растение, высота которого составляет порядка 140 см. Это растение обладает стержневым корнем серо-белого цвета, от которого отходят немногочисленные боковые ответвления.
Стебли травы, имеющие зеленый цвет и диаметр до 1 см, отличаются сильной ветвистостью, при этом могут быть как прямостоящими, так и стелющимися. Листья растения обладают эллиптической (иногда практически круглой) формой. Длина листьев не превышает отметку в 2 см, а ширина – 1,5 см.
Мелкие и достаточно невзрачные цветки пол-палы имеют околоцветник кремового либо беловато-зеленого цвета. Цветки растения собраны в колосовидные соцветия. Небольшой плод этого растения отличается, во-первых, коробочкообразной формой, во-вторых, удлиненным носиком.
Цветет растение с июля месяца, и вплоть до наступления холодов.
Родина травы пол-пала – остров Цейлон, относящийся к территории государства Шри-Ланка. Но сегодня это растение выращивают и в России, однако максимальным количеством лечебных свойств обладает все-таки трава, выращенная на Цейлоне (при этом важно правильно осуществить сбор, обработку и сушку растения, которые проводятся по древним рецептам, передающимся от одного поколения к другому).
Тем, кто хочет выращивать эрву шерстистую на приусадебном участке, следует помнить о том, что данное тропическое растение для полноценного роста нуждается в высокой влажности, тепле и солнечном свете.
Что такое переутомление?
26 августа, 2012
177
спасибо
Спасибо

Оглавление
Общие сведения- Общие сведения
- Определение утомления и отличия от переутомления
- Субъективные признаки
- Объективные признаки
- Определение переутомления
- Причины развития
- Лекарственные препараты, способные спровоцировать развитие переутомления
- Заболевания, ведущие к развитию переутомления
- Общие симптомы
- Стадии и их характеристика
- Типы в зависимости от природы причины
- Температура при переутомлении
- Часто применяемые стимуляторы
- Переутомление у детей
- Понятие о восстановлении
- Методы стимуляции восстановления и их применение
- Осложнения
- Профилактика
- Принципы лечения различных стадий
Напряженный график работы, постоянные перегрузки и стрессы приводят к тому, что многие люди страдают переутомлением. Сегодня термин «переутомление» используется очень широко и применяется в различных сферах человеческой деятельности. Часто люди говорят о наличии у них психологического утомления в связи с огромным количеством информации, поступающей ежесекундно и несущей эмоциональную компоненту. В первую очередь такая эмоциональная информация подается в рекламных роликах, в новостных лентах, в телевизионных дебатах и т.д. Помимо психологического утомления имеется еще и чисто физическая компонента – естественная усталость после чрезмерного длительного напряжения сил, которое необходимо, чтобы успеть за стремительным ритмом современной жизни, особенно в больших городах.
Определение утомления и отличия от переутомления
Переутомление – это патологическое состояние в отличие от утомления. Поэтому необходимо четко представлять себе границы просто сильного утомления и переутомления. Часто люди не задумываются о смысловой наполненности термина и, именуя некоторое состояние организма «переутомлением», подразумевают совершенно определенную на данный момент времени психофизическую сильную усталость. Поэтому необходимо четко представлять себе, что же такое утомление и переутомление.
Итак, сегодня под утомлением понимают совокупность таких сдвигов в психофизиологическом состоянии организма человека, которые развиваются после совершения работы и приводят к временному снижению эффективности труда. Состояние утомления (усталость) характеризуется определенными объективными показателями и субъективными ощущениями.
Почему у ребенка может быть кал черного цвета?
15 сентября, 2013
161
спасибо
Спасибо
 Черный кал у ребенка может быть вариантом физиологической нормы или признаком серьезного расстройства здоровья. Так, если у ребенка не отмечается ухудшения самочувствия, он активен, весел, не апатичен и не вял, то черный кал, скорее всего, является следствием пищи, употребленной накануне. Если же черный кал сочетается с ухудшением самочувствия и подъемом температуры, то причиной этого может быть серьезное расстройство здоровья. В такой ситуации следует немедленно обратиться за медицинской помощью.
Черный кал у ребенка может быть вариантом физиологической нормы или признаком серьезного расстройства здоровья. Так, если у ребенка не отмечается ухудшения самочувствия, он активен, весел, не апатичен и не вял, то черный кал, скорее всего, является следствием пищи, употребленной накануне. Если же черный кал сочетается с ухудшением самочувствия и подъемом температуры, то причиной этого может быть серьезное расстройство здоровья. В такой ситуации следует немедленно обратиться за медицинской помощью.
87
спасибо
Спасибо
Оглавление
Флоксал – это антибактериальный офтальмологический препарат. Офтальмология – это раздел медицины, который занимается лечением заболеваний глаза и прилежащих структур. Флоксал представлен в двух лекарственных формах, в виде глазных капель и мази. Это предоставляет пациенту удобную возможность выбрать наиболее подходящий способ использования препарата.- Что такое флоксал?
- Основное действующее вещество флоксала. Является ли препарат антибиотиком?
- Механизм действия препарата флоксал
- Лекарственные формы препарата флоксал (капли глазные, глазная мазь)
- Состав различных форм препарата
- Аналоги флоксала
- Флоксал и сигницеф
- Флоксал и препараты с содержанием тобрамицина (тобрекс, тобрадекс)
- Флоксал и препараты с содержанием ципрофлоксацина (ципромед, ципролет)
- Флоксал и капли с содержанием левомицетина (левомицетин-ДИА)
- Флоксал и офтальмоферон
- Флоксал и тетрациклиновая мазь
- Флоксал и альбуцид (сульфацил)
- Флоксал и глазные антисептики (витабакт, окомистин)
- Показания к использованию препарата флоксал
- Флоксал и конъюнктивит
- Флоксал и блефарит
- Флоксал и демодекоз век
- Флоксал и кератит, язва и травма роговицы
- Флоксал и ячмень (гордеолум)
- Флоксал и халязион
- Флоксал и дакриоцистит
- Флоксал и хламидийная инфекция глаз (трахома)
- Профилактика бактериальной инфекции после травм глаза и хирургических вмешательств с помощью флоксала
- Помогает ли флоксал при герпетическом конъюнктивите?
- Противопоказания к использованию флоксала
- Инструкция по применению флоксала. Побочные эффекты - (видео)
- Как правильно использовать флоксал в виде глазных капель?
- Как правильно использовать флоксал в виде мази?
- Особенности использования препарата флоксал
- С какого возраста можно использовать препарат?
- Можно ли закапывать флоксал в нос или ухо?
- Срок годности и условия хранения препарата. Как долго можно хранить препарат после вскрытия?
- Побочные эффекты флоксала
- Можно ли сочетать препарат с алкоголем?
- Взаимодействие препарата с другими офтальмологическими средствами
- Цены на флоксал в аптеках городов России
- Отзывы о флоксале
Флоксал используется при различных заболеваниях глаза, связанных с инфекцией. Основное действующее вещество препарата хорошо подавляет патогенные бактерии, которые вызывают такие распространенные заболевания глаза как конъюнктивит, кератит, ячмень, инфекционное воспаление века (блефарит). Уничтожая возбудителей заболевания в воспалительном очаге, препарат воздействует на причину развития заболевания, в результате чего наступает выздоровление.
Препарат используется только местно, в связи с этим его воздействие на другие органы и системы минимально. Несмотря на то, что он является антибиотиком, он лишен большинства побочных эффектов, так как при местном применении он не всасывается в кровь (и не имеет резорбтивного действия). Поэтому препарат доступен к свободной покупке без рецепта. Флоксал пользуется популярностью как у врачей, так и у пациентов благодаря высокой эффективности и надежности.
134
спасибо
Спасибо
Оглавление
Ангина представляет собой острое инфекционное заболевание, проявляющееся воспалением небных миндалин. Поскольку воспаление других миндалин (язычной, трубных и гортанной) развивается очень редко, то под термином ангина всегда подразумевают именно воспаление небных миндалин. Если же требуется указать, что воспалительный процесс поразил какую-либо другую миндалину, то врачи говорят о язычной, гортанной или ретроназальной ангинах. Любые ангины вызываются одними и теми же патогенными микроорганизмами, попадающими на слизистую оболочку глотки и полости рта, поэтому принципы их терапии также одинаковы. Поэтому целесообразно рассмотреть правомерность и необходимость применения антибиотиков при ангинах, затрагивающих любые миндалины.- Антибиотик при ангине – когда нужно использовать?
- Принимать ли антибиотики при подозрении на ангину? Осложнения ангины – видео
- Необходимо ли принимать антибиотик при ангине? Можно ли вылечить ангину без антибиотиков – видео
- Всегда ли используются антибиотики при ангине? Симптомы, диагностика и лечение ангины – видео
- Антибиотики при гнойной ангине (фолликулярной и лакунарной)
- Правила лечения
- Названия антибиотиков при ангине
- Названия антибиотиков при ангине у детей
- Антибиотик у взрослого при ангине в таблетках
- Лучший антибиотик при ангине
- Ангина после антибиотиков
- Помогают ли антибиотики при ангине, простуде, гриппе и бронхите - видео
Антибиотик при ангине – когда нужно использовать?

Общие правила применения антибиотиков при ангине
Вопрос о необходимости применения антибиотиков при ангине должен решаться индивидуально в каждом конкретном случае на основании следующих факторов:- Возраст человека, заболевшего ангиной;
- Вид ангины – вирусная (катаральная) или бактериальная (гнойная – фолликулярная или лакунарная);
- Характер течения ангины (доброкачественное или с тенденцией к развитию осложнений.
Это означает, что для того, чтобы принять решение о необходимости применения антибиотиков при ангине, следует точно установить возраст больного, определить вид инфекции и характер ее течения. Установление возраста больного каких-либо проблем не составляет, поэтому подробно остановимся на двух других факторах, от которых зависит, нужно ли принимать антибиотики для лечения ангины в каждом конкретном случае.
Итак, для решения вопроса о необходимости приема антибиотиков необходимо определить, является ли ангина вирусной или бактериальной. Дело в том, что вирусная ангина встречается в 80 - 90% случаев и не требует применения антибиотиков. А бактериальная ангина встречается только в 10 – 20% случаев, и именно она требует лечения антибиотиками. Поэтому очень важно уметь отличать вирусную и бактериальную ангину.
Вирусная ангина проявляется следующими симптомами:
- Боль в горле сочетается с заложенностью носа, насморком, першением в горле, кашлем и иногда язвочками на слизистой оболочке полости рта;
- Ангина началась без температуры или на фоне ее повышения не более, чем до 38,0oС;
- Горло просто красное, покрытое слизью, но без гноя на миндалинах.
Бактериальная ангина проявляется следующими симптомами:
- Заболевание началось с резкого повышения температуры до 39 – 40oС, одновременно с которой появились боли в горле и гной на миндалинах;
- Одновременно или вскоре после болей в горле появились боли в животе, тошнота и рвота;
- Одновременно с болью в горле увеличились шейные лимфатические узлы;
- Через неделю после начала ангины у человека начали шелушиться ладони и пальцы;
- Одновременно с гнойной ангиной появилась мелкая красная сыпь на коже (в этом случае человек заболел скарлатиной, которая также лечится антибиотиками, как и бактериальная ангина).
То есть, вирусная ангина сочетается с другими симптомами ОРВИ, такими, как кашель, насморк и заложенность носа, и при ней никогда не бывает гноя на миндалинах. А бактериальная ангина никогда не сочетается с кашлем или насморком, но при ней всегда имеется гной на миндалинах. Благодаря таким четким признакам, отличить вирусную ангину от бактериальной можно в любых условиях даже без проведения специальных лабораторных анализов.
Вторым важным фактором, от которого зависит, нужно ли принимать антибиотики при ангине в данном конкретном случае, является характер течения заболевания. В этом случае необходимо определить, протекает ли ангина благоприятно (без осложнений) или же у человека начали развиваться осложнения. Признаками начала осложнений ангины, требующих применения антибиотиков, являются следующие симптомы:
- Через некоторое время после начала ангины появились боли в ухе;
- Состояние по мере течения болезни ухудшается, а не улучшается;
- Боль в горле по мере течения заболевания усиливается;
- С одной стороны горла появилась заметная выпуклость;
- Появились боли при поворачивании головы в сторону и при открывании рта;
- Через 2 – 3 дня применения антибиотиков состояние не улучшилось;
- Боль в горле и температура тела выше 38oС держатся дольше 7 – 10 дней;
- На любой день течения ангины появились боли в груди, головные боли, а также боли в одной половине лица.
Если у человека появились какие-либо вышеперечисленные симптомы, то это свидетельствует о развитии осложнений, а, значит, ангина протекает неблагоприятно и требует лечения антибиотиками в обязательном порядке. В противном случае, когда ангина протекает благоприятно, антибиотики применять не нужно.
Опираясь на все вышеуказанное, приведем ситуации, в которых нужно и не нужно применять антибиотики при ангине людям разного возраста.
Антибиотик при ангине взрослому
С точки зрения необходимости применения антибиотиков при ангине все люди старше 15 лет, вне зависимости от пола, считаются взрослыми.Во-первых, если ангина вирусная и протекает благоприятно, то антибиотики применять не нужно вне зависимости от возраста заболевшего. То есть, если ребенок или взрослый заболел вирусной ангиной, которая протекает благоприятно, без появления признаков осложнений, то никому из них не следует применять антибиотики для лечения. В таких случаях ангина пройдет самостоятельно в течение 7 – 10 дней. Оправданно только обильное питье и использование симптоматических средств, облегчающих боли в горле и снижающих температуру.
Однако если при вирусной ангине у взрослого или ребенка появились признаки развития осложнений, то следует как можно скорее начать применение антибиотиков. Но не следует пить антибиотики для "профилактики" осложнений, поскольку это неэффективно. Нужно начинать прием антибиотиков при вирусной ангине только тогда, когда появились признаки осложнений.
Во-вторых, если ангина бактериальная (гнойная), то необходимость применения антибиотиков определяется возрастом заболевшего и характером течения заболевания.
Если гнойная ангина развилась у взрослого или подростка старше 15 лет, то применять антибиотики нужно только при появлении признаков осложнений, указанных выше. Если же ангина у людей старше 15 лет протекает благоприятно, то антибиотики использовать не нужно, поскольку инфекция пройдет и без их применения. Доказано, что антибиотики сокращают длительность течения неосложненной бактериальной ангины у людей старше 15 лет только на 1 день, поэтому их применение рутинно, во всех случаях нецелесообразно. То есть, все люди старше 15 лет должны применять антибиотик при ангине только в том случае, если появились признаки осложнений, перечисленные выше.
Беременные женщины и кормящие матери должны принимать антибиотик при ангине в тех же случаях, что и другие взрослые люди, то есть, только при развитии осложнений со стороны ушей, дыхательных и ЛОР-органов.
Антибиотики при ангине у детей
С точки зрения необходимости применения антибиотиков при ангине все люди младше 15 лет вне зависимости от пола считаются взрослыми.Если у ребенка любого возраста младше 15 лет развилась вирусная ангина, то применять антибиотики для ее лечения не нужно. При вирусной ангине начинать прием антибиотиков нужно только в том случае, если появились признаки осложнений на уши, дыхательные и другие ЛОР-органы.
Если у ребенка в возрасте 3 – 15 лет развилась гнойная ангина, то в обязательном порядке необходимо применять антибиотики для ее лечения. У детей данной возрастной категории необходимость применения антибиотиков при гнойной ангине связана не с лечением самого заболевания, а с профилактикой возможных тяжелых осложнений на сердце, суставы и нервную систему.
Дело в том, что бактериальная ангина у детей младше 15 лет очень часто дает осложнения в виде инфицирования суставов, сердца и нервной системы, вызывая гораздо более тяжелые заболевания, такие, как ревматизм, артриты и PANDAS-синдром. А применение антибиотиков при таких ангинах у детей младше 15 лет позволяет практически на 100% предотвратить развитие указанных осложнений со стороны сердца, суставов и нервной системы. Именно для профилактики тяжелых осложнений у детей младше 15 лет следует обязательно применять антибиотик при гнойной ангине.
Причем с целью профилактики осложнений бактериальной ангины на сердце, суставы и нервную систему не обязательно начинать прием антибиотиков с первого дня развития инфекции. Как показали исследования и клинические испытания, осложнения бактериальной ангины у детей эффективно профилактируются, если прием антибиотиков начат до 9 дня включительно от начала заболевания. Это означает, что не поздно начать давать ребенку антибиотики во 2, 3, 4, 5, 6, 7, 8 и 9 дни после начала ангины.
Что касается ангин у детей младше 3 лет, то у них следует применять антибиотики только при наличии гноя на миндалинах или при развитии осложнений на уши, дыхательные и ЛОР-органы. Поскольку у детей младше 3 лет гнойных бактериальных ангин практически не бывает, то, фактически, применять у них антибиотики для лечения воспаления миндалин следует только при развитии осложнений со стороны дыхательных и ЛОР-органов.
Таким образом, антибиотики при ангине у людей любого возраста и пола следует применять только в следующих случаях:
- Гнойная (фолликулярная или лакунарная) ангина даже с благоприятным течением у детей в возрасте 3 – 15 лет;
- Развитие осложнений ангины на уши, дыхательные и ЛОР-органы у людей старше 15 лет;
- Осложнения ангины на уши, дыхательные и ЛОР-органы у детей младше 3 лет.
Ирунин - применение, отзывы
15 декабря, 2011
187
спасибо
Спасибо
Оглавление
Ирунин – это антимикотический медикамент широкого спектра воздействия, производное азола. Активное вещество – итраконазол. Препятствует производству эргостерина мембраной клеток грибов. Эффективно уничтожает дерматомицетов (трихофитон, микроспория, эпидермофитон паховый), дрожжевых грибков рода Candida, плесневых грибов (Cryptococcus anamorph, аспергилл, гистоплазма, Paracoccidioides brasiliensis, споротрикс шенкин, кладоспориум, бластомицеты).- Фармакологические свойства
- Показания
- Способ применения и дозы
- Противопоказания
- Побочные эффекты
- Передозировка
- Лекарственное взаимодействие
- Беременность и период лактации
- Особые указания и меры предосторожности
- Отзывы
Максимальная концентрация препарата в плазме крови достигается спустя 3-4 часа после приёма.
Время установления стационарной концентрации активного вещества в крови при продолжительном употреблении – 8-15 дней. Концентрация активного вещества в крови через 3-4 часа после приёма Ирунина зависит от дозы:
• 0,1 г 1 раз в сутки – 0,4 мкг на 1 мл крови;
• 0,2 г 1 раз в сутки – 1,1 мкг на 1 мл крови;
• 0,2 г 2 раза в сутки – 2 мкг на 1 мл крови.
Препарат связывается с протеинами крови на 99,8%.
Содержание активного вещества в тканях, содержащих кератин (особенно в эпидермисе), приблизительно в 4 раза выше, чем в крови, а его утилизация зависит от скорости восстановления ткани.
Препарат полностью выводится из крови примерно через 1 неделю после отмены терапии. Лечебная концентрация в эпидермисе сохраняется более 20-30 суток после завершения месячного курса терапии. Активное вещество содержится в кератине ногтей уже спустя 7-8 дней после начала терапии и сохраняется примерно 180-200 дней после окончания 90-дневного курса терапии. Также итраконазол выделяется сальными и потовыми железами.
Итраконазол преимущественно концентрируется в тканях, более всего подверженных грибковой инфекции. Содержание в лёгких, почках, печени, костной ткани, желудке, селезёнке, скелетной мускулатуре 2-3 раза выше содержания препарата в крови.
Лечебная концентрация во влагалище сохраняется около 2 суток после завершения трёхдневного курса терапии в дозировке 0,2 г в сутки, и около 3 суток после завершения однодневного курса терапии в дозировке 0,2 г 2 раза в сутки.
Итраконазол расщепляется печенью с выделением множества продуктов распада. Наиболее важный из них – гидроксиитраконазол, который также обладает антимикотическим эффектом.
Выведение из крови делится на две фазы. Период полувыведения препарата – 24-36 часов.
Выделение с калом – 3-18%, выделение почками – менее 0,03%. Около трети активного вещества выводится в виде продуктов распада с мочой в течение 7-8 дней.
При циррозе печени период полувыведения препарата удлиняется, а действие активного вещества снижается (как правило, необходимо увеличить дозировку).
При нарушении функций почек действие итраконазола также снижается (необходимо увеличение дозировки).
При вагинальном применении в рекомендуемых дозах достигается оптимальная местная концентрация препарата. При этом всасывание итраконазола практически не происходит.
Показания
- стригущий лишай;
- онихомикозы, вызванные трихофитами, дрожжевыми или плесневыми грибками;
- кандидоз с поражением кожи и слизистых оболочек, в т.ч. вульвовагинальная молочница;
- разноцветный лишай;
- системные грибковые инфекции;
- грибковое воспаление роговицы глаза.
Способ применения и дозы
Для наиболее эффективного всасывания рекомендуется принимать препарат непосредственно после еды. Капсулы необходимо принимать целиком.- при кандидозном вульвовагините доза составляет 0,2 г 2 раза в сутки; длительность курса – 1 сутки;
- при разноцветном лишае доза составляет 0,2 г 1 раз в сутки; длительность курса – 3 суток;
- при дерматомикозах доза составляет 0,2 г 1 раз в сутки в течение 1 недели, или 0,1 г 1 раз в сутки в течение 15 дней;
- при грибковом кератите доза составляет 0,2 г 1 раз в сутки; длительность курса – 3 недели;
- при оральном кандидозе доза составляет 0,1 г 1 раз в сутки; длительность курса – 2 недели;
- при грибковых поражениях кистей и стоп необходим дополнительный курс длительностью 2 недели в дозе 0,1 г в сутки.
Биодоступность активного вещества при оральном употреблении снижается при иммунных заболеваниях (например, фебрильная нейтропения, ВИЧ или трансплантация органов в анамнезе). При этом может возникнуть необходимость в двукратном увеличении дозировки.
При онихомикозах необходима пульс-терапия. Курс пульс-терапии состоит в приёме Ирунина по 0,2 г 2 раза в сутки. Длительность курса – 7 дней.
Также при онихомикозах допустимо проведение непрерывной терапии: по 0,2 г 1 раз в сутки. Длительность терапии – 90 дней.
При поражении ногтей кистей рук, как правило, требуется повторение курса.
При поражении ногтей стоп, как правило, требуется 3 курса. Временной промежуток между курсами – не менее 20 дней.
Эффект терапии наблюдается после завершения курса, по мере регенерации ногтей.
Выведение активного вещества из кожи и ногтей происходит медленнее, чем из крови. Поэтому максимальное клиническое и антимикотическое действие достигается спустя 15-30 дней после завершения терапии при кожных заболеваниях, и через 6-9 месяцев после завершения терапии инфекций ногтевых пластинок.
При системных грибковых инфекциях оптимальная дозировка варьируется в зависимости от вида грибка. Ниже приведена рекомендуемая дозировка:
- при аспергиллёзе доза составляет 0,2 г 1 раз в сутки; длительность курса – 2-5 месяцев; при тяжёлых формах дозировка увеличивается до 0,2 г 2 раза в сутки;
- при кандиозе доза составляет 0,1-0,2 г 1 раз в сутки; длительность курса – от 3 недель до 7 месяцев; при тяжёлых формах доза увеличивается до 0.2 г 2 раза в сутки;
- при криптококкозе (за исключением менингита) доза составляет 0,2 г 1 раз в сутки; длительность курса – от 2 до 12 месяцев; при менингите проводится поддерживающий курс – 0,2 г 1 раз в сутки.
- при гистоплазмозе доза составляет 0,2 г 1-2 раза в сутки; длительность курса – 8 месяцев;
- при споротрихозе доза составляет 0,1 г 1 раз в сутки; длительность курса – 3 месяца;
- при паракокцидиомикозе доза составляет 0,1 г 1 раз в сутки; длительность курса – 6 месяцев;
- при хромомикозе доза составляет 0,1-0,2 г 1 раз в сутки; длительность курса – 6 месяцев;
- при бластомикозе доза составляет 0,1-0,2 г 1-2 раза в сутки соответственно; длительность курса – 6 месяцев.
Ирунин также применяют вагинально. Вагинальные суппозитории вводят во влагалище непосредственно перед сном, в горизонтальном положении на спине.
Продолжительность курса – 1-2 недели. В отдельных случаях, по назначению врача, курс повторяют.
Фестал – инструкция по применению
12 декабря, 2009
217
спасибо
Спасибо

Оглавление
Проблемы с пищеварением случаются практически у каждого из нас. Как только какой праздник, опять ночь переедания и сочетания несочетаемых продуктов. Поэтому знакомство с этим препаратом и инструкцией по применению будет совсем не лишним. Данный препарат относится к ферментным средствам. Почему нашему организму он время от времени необходим?- Почему нашему организму время от времени необходим фестал?
- Когда принимать?
- Как принимать фестал?
- Может ли фестал вызывать побочные явления?
- Кому нельзя принимать фестал?
- Предупреждение
Пищеварительные ферменты вырабатываются поджелудочной железой и другими органами пищеварения. В норме их должно хватать для переваривания всего, что мы едим. Но это в норме. Едим мы не всегда то, что можно есть. Обилие жирной, тяжелой, углеводистой пищи заставляет поджелудочную железу работать на износ.
147
спасибо
Спасибо
Оглавление
Преждевременными родами, согласно определению Всемирной организации здравоохранения, называются роды, которые произошли в период от 22 до 37 недель беременности или на 154 – 259 дни гестации, если отсчитывать срок от первого дня последних месячных. Однако в России преждевременными считаются роды, произошедшие в период от 28 до 37 недели беременности или на 196 – 259 дни гестации. Роды в сроке от 22 до 27 недель включительно в России выделены в особую категорию, которая считается поздним абортом, а не преждевременными родами. Именно различными сроками преждевременных родов обусловлена разница в статистических данных между странами Европы и России. Рождение ребенка в сроке от 37 недели беременности включительно не считается преждевременным. Таким образом, если у женщины произошли роды с 37 по 42 неделю, то они считаются срочными, то есть, начавшимися в срок.- Преждевременные роды – сроки
- Преждевременные роды двойни
- Угроза преждевременных родов
- Риск преждевременных родов
- Причины преждевременных родов (что вызывает преждевременные роды)
- Преждевременные роды – симптомы (признаки)
- Лечение преждевременных родов
- Профилактика преждевременных родов
- Беременность после преждевременных родов
- Роды после преждевременных родов
- Как вызвать преждевременные роды
- Преждевременные роды – тест
- Преждевременные роды: реанимация, выхаживание и реабилитация недоношенного ребёнка - видео
В странах бывшего СССР органы ЗАГС при преждевременных родах, произошедших на 28 – 37 неделе беременности, регистрируют всех младенцев, родившихся живыми или мертвыми с массой тела более 1000 г. Если массу тела не удалось измерить, то регистрируют новорожденных, имеющих длину тела более 34 см. Это означает, что женщине выдадут свидетельство о рождении или смерти ребенка. Если ребенок родился с массой тела 500 – 999 г, то его регистрируют в органах ЗАГС только в том случае, если он прожил более 7 дней (168 часов после рождения).
Диета при холецистите
10 февраля, 2009
229
спасибо
Спасибо
 Если вы столкнулись с этим заболеванием, вам стоит еще более внимательно относиться к своему рациону, так как это поможет не только облегчить течение болезни, но и послужит профилактикой возникновения холецистита.
Если вы столкнулись с этим заболеванием, вам стоит еще более внимательно относиться к своему рациону, так как это поможет не только облегчить течение болезни, но и послужит профилактикой возникновения холецистита.
Увеличение и уменьшение количества лейкоцитов в анализах
22 декабря, 2010
201
спасибо
Спасибо
 Лейкоциты или белые кровяные тельца представляют собой клетки иммунной системы, которые защищают человеческий организм от инфекций и вирусов. Увеличение числа данных кровяных телец в крови в большинстве случаев является сигналом того, что в человеческом организме поселилась инфекция. Снижение уровня лейкоцитов в крови практически всегда отмечается при ослаблении иммунной защиты организма.
Лейкоциты или белые кровяные тельца представляют собой клетки иммунной системы, которые защищают человеческий организм от инфекций и вирусов. Увеличение числа данных кровяных телец в крови в большинстве случаев является сигналом того, что в человеческом организме поселилась инфекция. Снижение уровня лейкоцитов в крови практически всегда отмечается при ослаблении иммунной защиты организма.
Свечи фарматекс
31 октября, 2009
218
спасибо
Спасибо

Оглавление
Вопросы контрацепции актуальны для любой современной женщины. Как выбрать средство эффективное, но абсолютно безопасное для здоровья? Да чтобы оно еще и не снижало качество ощущений при половом акте? Хотите узнать? Дочитайте до конца.- Спермициды в прошлом и настоящем
- Преимущества свечей фарматекс
- Свечи фарматекс: эффективность, способ применения
Еще древние греки использовали местные контрацептивы для предотвращения нежелательной беременности. Им в этом отношении повезло меньше чем нам с Вами. В качестве местного противозачаточного средства использовались некоторые эфирные масла, которыми обрабатывалась шейка матки. Трудно сказать насколько эффективным может быть этот метод.
167
спасибо
Спасибо
Оглавление
- Что такое почечная колика?
- Всё о почечной колике - видео
- Причины возникновения приступа почечной колики
- Патогенез почечной колики
- Симптомы приступа
- Дифференциальная диагностика
- Общие правила
- Правосторонняя почечная колика
- Почечная колика и острая кишечная непроходимость
- Атипичная почечная колика и брюшные катастрофы (острый панкреатит, прободения язвы желудка, острый холецистит)
- Почечная колика у женщин
- Дифференциальная диагностика почечной колики и острых неврологических заболеваний (приступ радикулита, грыжа межпозвоночного диска, межреберная невралгия)
- Диагностика острой почечной колики
- Какие обследования и анализы может назначить врач при почечной колике?
- Прогноз
- Осложнения
- К какому врачу обращаться при почечной колике?
- Лечение
- Диета
- Почечная колика при беременности: причины, признаки, купирование
- Острая почечная колика у детей
Что такое почечная колика?
Традиционно в медицине коликой называют острый приступ мучительных схваткообразных болей (печеночная колика, кишечная колика), вызванных спазмами гладкомышечной мускулатуры.Почечная колика – комплекс симптомов, связанных с обструкцией (закупоркой) верхних мочевыводящих путей, и нарушением оттока мочи из почки в мочевой пузырь.
Это серьезная патология, требующая экстренной медицинской помощи и госпитализации, поскольку при неблагоприятном течении возможно развитие тяжелых осложнений.
Почечная колика – наиболее часто встречающаяся патология мочевыводящих путей. Распространенность данного синдрома связана с эпидемиологией мочекаменной болезни, поскольку наиболее часто закупорку верхних мочевыводящих путей вызывают конкременты (камни).
Причины возникновения приступа почечной колики
Мочекаменная болезнь
Около 90% приступов почечной колики вызваны мочекаменной болезнью – хроническим недугом верхних мочевыводящих путей, сопровождающимся образованием в них конкрементов.Причины и механизм развития мочекаменной болезни (МКБ) на сегодняшний день до конца не изучены. Считается, что МКБ является полиэтиологическим заболеванием, то есть недугом, в основе развития которого лежит несколько причин.
Долгое время существовала так называемая географическая теория развития МКБ. Действительно, данное заболевание распространено в Средней Азии, на Северном Кавказе, в Поволжье, на Урале, на Крайнем Севере, в Австралии, Нидерландах, в Югославии, Греции, Турции, Бразилии, в восточных районах США, и практически не встречается в ЮАР, многих районах Японии и Исландии.
Более детальный анализ географических факторов заболеваемости показал, что факторами риска МКБ являются недостаток или, наоборот, избыток витамина Д. Кроме того, развитию данной патологии способствует склонность к катарам верхних дыхательных путей, вызванная климатическими условиями, и эндемический (региональный) недостаток некоторых микроэлементов в пище и воде, таких как молибден и кремний.
Вероятность развития МКБ, а следовательно, и риск возникновения приступов почечной колики, связаны с возрастом. Реже всего заболевание развивается в детском и юношеском возрасте, чуть чаще у стариков. Пик заболеваемости приходится на возраст 30-50 лет. У мужчин МКБ развивается несколько чаще, чем у женщин.
При МКБ и правая, и левая почка поражаются с одинаковой частотой, так что возможны приступы как правосторонней, так и левосторонней почечной колики. У 15-30% больных камни образуются в обеих почках.
Подробнее о мочекаменной болезни
Всё о прививке от гриппа
02 марта, 2013
167
спасибо
Спасибо
Оглавление
Прививка против гриппа позволяет сформировать невосприимчивость, или же гарантировать протекание заболевания в относительно легкой форме. К сожалению, ввиду очень высокой изменчивости вируса гриппа, на сегодняшний день прививка действует только в течение 1 года. Именно поэтому необходимо обновлять её каждый год перед началом эпидемического сезона.- Вакцина от гриппа для сезона 2012 – 2013
- Прививка от гриппа детям
- Прививка от гриппа взрослым
- Прививка беременным
- Прививка от гриппа учителям
- Вакцинация от гриппа в школе
- Кому прививка от гриппа обязательна?
- Делать ли прививку от гриппа взрослому или ребенку?
- Где производят иммунизацию от гриппа?
- Когда делать прививку от гриппа?
- Куда вводят вакцину?
- Противопоказания
- Отказ от вакцинации
- Побочные действия у детей и взрослых
- Осложнения
- Температура, понос или болезненные состояния после прививки от гриппа
- Чего нельзя делать после вакцинации?
- Отзывы по прививке от гриппа детям и взрослым
- Лучшая вакцина от гриппа
- Цена вакцины
- Прививка от гриппа: за и против - видео
Эффективность вакцинации от гриппа оценивается не только по невосприимчивости к инфекции, но и по тяжести симптомов заболевания, длительности патологического процесса и количеству осложнений. Именно совокупность данных показателей и позволяет считать вакцинацию от гриппа весьма эффективной мерой, которая снижает заболеваемость, тяжесть течения инфекции и осложнений, а также уменьшает частоту смертельных исходов. Поэтому Всемирная организация здравоохранения рекомендует применять прививку от гриппа, чтобы минимизировать возможные риски, связанные с данным инфекционным заболеванием.
Вакцина от гриппа для сезона 2012 – 2013
На территории Северного полушария в осенне-зимнем сезоне 2012 – 2013 года ожидается вспышка гриппа типов А (H1N1), А (H3N2) и В (Флоридский), согласно данным Всемирной организации здравоохранения. Именно поэтому все вакцины против гриппа для текущего сезона содержат компоненты против данных типов вируса. Прививку оптимально ставить в октябре, до начала периода эпидемии гриппа.Для следующего сезона будут актуальны другие типы вируса, поэтому и состав вакцин также будет иным. Именно поэтому не стоит прививаться против гриппа вакцинами прошлого года, поскольку эффективность будет ниже. Конечно, при заражении гриппом он будет протекать в более легкой форме, но риск инфицирования не снижается максимально.
Прививка от гриппа детям
Прививка от гриппа детям ставится теми же вакцинами, что и взрослым, только в меньшей дозировке. Иммунизацию от гриппа можно делать детям, начиная с полугодовалого возраста - инактивированной вакциной. Инактивированная вакцина содержит только частицы вируса, а не живой возбудитель, поэтому заболеть от нее невозможно, а послепрививочные реакции минимальны.Кроме того, существует два типа инактивированных вакцин против гриппа – сплит и субъединичные. Сплит-вакцины - более эффективны и менее реактогенны, по сравнению с субъединичными, согласно данным российских научных исследований. Однако сплит-вакцины производятся только иностранными фармацевтическими концернами, поэтому стоимость их значительно выше отечественных.
Сплит-вакцина создает эффективную защиту также от ОРВИ, перекрестных типов гриппа и случайных штаммов. Такие вакцины имеют высокую степень очистки, и не содержат вещества – консерванты, поэтому риск развития побочных эффектов минимален. Именно исходя из этих характеристик, рекомендуется детям ставить прививку от гриппа сплит-вакциной. К ним относятся:
- Ваксигрипп;
- Флюарикс;
- Интанза.
165
спасибо
Спасибо
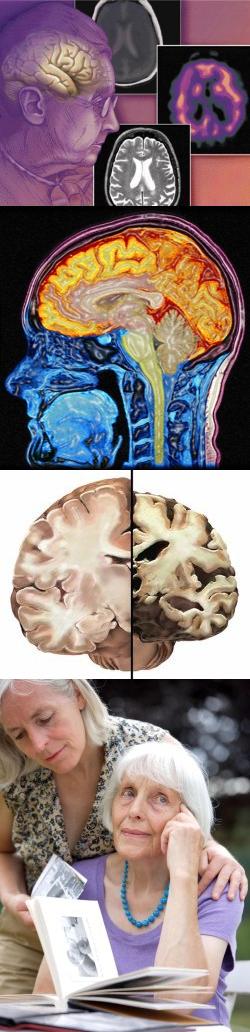
Оглавление
- Что представляет собой синдром деменции?
- Причины и виды деменции
- Функционально-анатомические типы деменции
- Формы деменции
- Основная классификация пресенильных и сенильных деменций
- Клиническое течение и прогноз
- Степени тяжести (стадии) деменции
- Диагностика
- Деменция альцгеймеровского типа
- Сосудистая деменция
- Сенильная деменция с тельцами Леви
- Алкогольная деменция
- Эпилептическая деменция
- Как предотвратить деменцию - видео
- Ответы на наиболее популярные вопросы о причинах, симптомах и
лечении деменции
- Деменция и слабоумие – это одно и то же? Как протекает деменция у детей? В чем отличие детской деменции и олигофрении
- Неожиданно появившаяся неопрятность – это первый признак старческой деменции? Всегда ли присутствуют такие симптомы, как неопрятность и неряшливость?
- Что такое смешанная деменция? Всегда ли она приводит к инвалидности? Как лечить смешанную деменцию?
- Среди моих родственников были больные старческой деменцией. Какова вероятность развития умственного расстройства у меня? В чем заключается профилактика старческой деменции? Есть ли какие-нибудь лекарства, способные предотвратить болезнь?
Что представляет собой синдром деменции?
Деменция представляет собой тяжелое расстройство высшей нервной деятельности, вызванное органическим поражением головного мозга, и проявляющееся, в первую очередь, резким снижением умственных способностей (отсюда и название – деменция в переводе с латинского языка означает слабоумие).Клиническая картина деменции зависит от причины, вызвавшей органическое поражение головного мозга, от локализации и обширности дефекта, а также от исходного состояния организма.
Однако для всех случаев деменции характерны выраженные устойчивые расстройства высшей интеллектуальной деятельности (ухудшение памяти, снижение способности к абстрактному мышлению, творчеству и обучению), а также более или менее выраженные нарушения эмоционально-волевой сферы, от акцентуации черт характера (так называемое "шаржирование") до полного распада личности.
Причины и виды деменции
Поскольку морфологической основой деменции является тяжелое органическое поражение центральной нервной системы, причиной данной патологии может быть любое заболевание, способное вызвать дегенерацию и гибель клеток коры головного мозга.Прежде всего следует выделить специфические виды деменции, при которых деструкция коры головного мозга является самостоятельным и ведущим патогенетическим механизмом заболевания:
- болезнь Альцгеймера;
- деменция с тельцами Леви;
- болезнь Пика и т.п.
В других случаях поражение центральной нервной системы - вторично, и является осложнением основного заболевания (хронической сосудистой патологии, инфекции, травмы, интоксикации, системного поражения нервной ткани и т.д.).
Наиболее часто причиной вторичного органического поражения головного мозга становятся сосудистые нарушения, в частности атеросклероз сосудов головного мозга и гипертоническая болезнь.
К распространенным причинам деменции относятся также алкоголизм, опухоли центральной нервной системы, черепно-мозговые травмы.
Реже причиной деменции становятся инфекции – СПИД, вирусные энцефалиты, нейросифилис, хронические менингиты и т.п.
176
спасибо
Спасибо
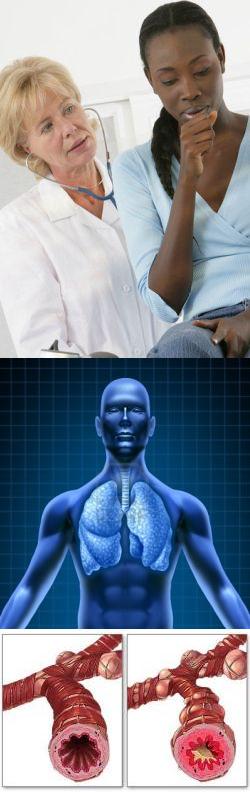
Оглавление
Множество людей в течение своей жизни сталкивается с таким явлением как хрипы. Хрипы могут возникать спорадически, то есть на короткий промежуток времени, а также существовать длительно, сопровождая различные патологические процессы в организме человека. Основной метод выявления хрипов – это выслушивание органов грудной клетки с помощью медицинского инструмента – фонендоскопа. Некоторые варианты хрипящих звуков могут быть слышимы и невооруженным ухом.- Определение хрипа
- Характеристики хрипа
- Легочные и внелегочные хрипы
- Патологии, сопровождающиеся наличием хрипов
- Понятие об аускультации – методе выслушивания хрипов
- Влажные хрипы – причины развития, общая характеристика
- Заболевания, протекающие с наличием влажных хрипов
- Сочетание влажных хрипов с другими синдромами и симптомами
- Хрипы, сопутствующие симптомы и изменения в рентгенологической картине при различных патологиях
- Причины формирования и общая характеристика сухих хрипов
- Отличия сухих хрипов от сердечных шумов
- Патологии, при которых выявляются сухие хрипы
- Физиологические сухие хрипы
- Характеристика сухих хрипов при различных патологиях
- Сухие хрипы при отсутствии патологии респираторного тракта
- Сухие хрипы и другие симптомы при различной патологии
- К какому врачу обращаться при хрипах?
- Какие анализы и обследования может назначить врач при хрипах?
Определение хрипа
На сегодняшний день понятие хрипов объединяет в себе любые формы нефизиологических шумов, то есть дополнительных звуков, возникающих при дыхании, трении плевры о ребра и т.д. Хрипящий звук дыхания обусловлен препятствиями на пути прохождения струи воздуха по дыхательным путям. Такое препятствие может носить характер сужения просвета или появления в нем патологических компонентов (слизи, инородного тела и т.д.). Хрипы представляют собой весьма разнородную группу дыхательных шумов, которые различаются по тональности, по продолжительности, по превалированию во время вдоха или выдоха, по количеству тонов и т.д. Причем каждый конкретный вариант хрипа соответствует определенной патологии, особенности протекания которой, и формируют уникальность возникающих дыхательных шумов.
Характеристики хрипа
Итак, хрипы могут быть влажными и сухими, свистящими, крепитирующими и т.д. Сухие хрипы развиваются при наличии суживающего препятствия для прохождения воздушной струи, а влажные – при наличии в дыхательных путях жидкости. Тон хрипов зависит от диаметра пораженных дыхательных путей и вязкости жидкости, которая в них находится. Так, чем меньше диаметр пораженного бронха, тем более высокого тона будет выслушиваться хрип, а чем больше диаметр – тем ниже и «басистее» становится хриплый шум.
Также хрипы могут возникать на вдохе или выдохе. Хрип, выслушивающийся на вдохе, называется инспираторным, на выдохе – соответственно экспираторным.
Поскольку от места своего формирования в легких хрип проходит через различные ткани, то звонкость данного выслушиваемого звука зависит от индивидуальных характеристик окружающих тканей. Если ткань плотная (например, при наличии воспаления в легких или вокруг бронхов), то звук хрипа становится звонким, если же ткань воздушная, неплотная (например, при нормальном состоянии легких), то сформировавшийся хрип слышится как менее звучный, несколько приглушенный.
Влажные хрипы делятся на три категории:
• мелкопузырчатые;
• среднепузырчатые;
• крупнопузырчатые.