Симптомы заболеваний
Глоссарий
А
Б
- Болезненные месячные
- Боли в другой части тела
- Боли в животе и в боку
- Боли в крестце при различных...
- Боли в области печени...
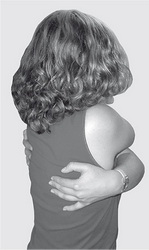
- Боли в области подмышек...
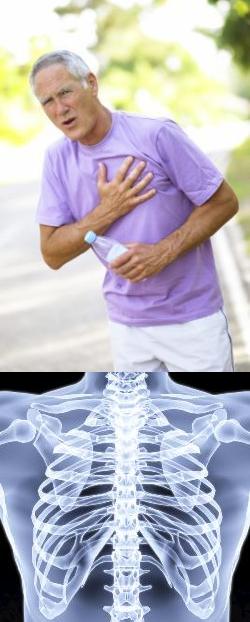
- Боли в области сердца...
- Боли в почках - причины,...
- Боли в почках – к какому...
- Боль в анусе
- Боль в брюшной полости
- Боль в верхней части...
- Боль в висках
- Боль в глазу
- Боль в голени
- Боль в головке полового члена
- Боль в груди
- Боль в груди
- Боль в груди перед месячными
- Боль в груди при беременности
- Боль в деснах
- Боль в желудке
- Боль в заднем проходе...
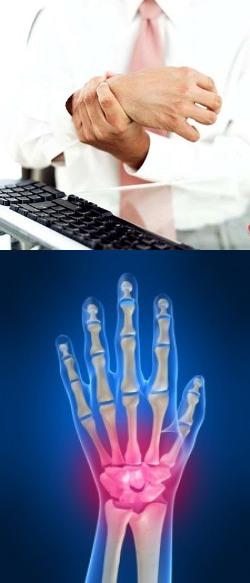
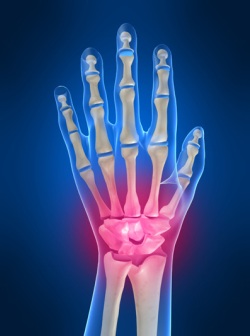
- Боль в запястьях
- Боль в затылке
- Боль в икрах ног
- Боль в кисти
- Боль в кишечнике при...
- Боль в кишечнике при...
- Боль в колене
- Боль в копчике
- Боль в костях - основные...
- Боль в костях – диагностика,...
- Боль в левом боку
- Боль в левом боку под...
- Боль в лёгких
- Боль в лобке - причины,...
- Боль в локте - характер,...
- Боль в молочных железах
- Боль в мочевом пузыре...
- Боль в мышцах ног - причины,...
- Боль в мышцах – к какому...
- Боль в области кишечника,...
- Боль в области лба -...
- Боль в области лба –...
- Боль в области поясницы
- Боль в пальцах ног -...
- Боль в паху - причины,...
- Боль в плечевом суставе...
- Боль в поджелудочной...
- Боль в позвоночнике -...
- Боль в правом боку
- Боль в предплечье - причины,...
- Боль в промежности -...
- Боль в рёбрах - причины,...
- Боль в солнечном сплетении...
- Боль в сосках - основные...
- Боль в сосках – к какому...
- Боль в спине и пояснице
- Боль в стопе
- Боль в суставах ног -...
- Боль в тазобедренном суставе
- Боль в ухе - причины,...
- Боль в челюсти - причины,...
- Боль в челюсти – к какому...
- Боль в ягодице - причины,...
- Боль в языке - основные...
- Боль в яичниках - причины,...
- Боль внизу живота справа
- Боль во влагалище
- Боль за грудиной
- Боль за грудиной – к...
- Боль и её устранение
- Боль и припухлость суставов
- Боль между лопатками
- Боль под лопаткой
- Боль под ребрами
- Боль под ребрами - характер,...
В
- Воспаление глаза
- Воспаление глаза – к...
- Воспаление лимфоузлов
- Все о боли в молочной железе
- Всё о хрипах
- Выпадение волос - основные...
- Высокая температура у...
Г
Д
Ж
З
- Заболевания, характеризующиеся...
- Зубная боль - причины,...
- Зуд половых органов
- Зуд половых органов –...
И
К
- К какому врачу обращаться...
- Каковы причины кровянистых...
- Каковы симптомы болезни...
- Каковы симптомы желудочно-пищеводного...
- Каковы симптомы рака...
- Кишечные колики у взрослых...
- Когда возникает боль...
- Кожная сыпь
- Красное лицо, красные...
- Кровотечения из желудочно-кишечного...
- Кровоточивость десен...
- Кровохарканье
- Кровь в мокроте
Л
М
Н
- Нарушение сознания
- Недержание кала
- Нервозность, как симптом...
- Низкая температура тела
- Низкая температура тела
О
- Обморок и эпилептич. припадки
- Одышка - характер, причины,...
- Одышка – к какому врачу...
- Отек века
- Отеки и отечность ног
- Отеки ног: причины и лечение
- Отёки
- Отчего болит в горле?
П
- Паралич и слабость
- Патологии печени
- Покраснение гла
- Покраснение глаз – к...
- Покраснение кожи лица...
- Покраснение кожи лица...
- Почему болит в животе?
- Почему болит горло? Причины,...
- Почему болит лицо? (...
- Почему бывает обесцвеченный...
- Почему дергается глаз (веко)?
- Почему кружится голова?...
- Почему шелушатся руки...
- Почечная колика - причины,...
- При каких состояниях...
- Припадки
- Причины повышенной сонливости
- Причины, диагностика
Р
С
Т
У
- Увелич. селезёнки и лимфаузлов
- Уровень сахара в крови
- Утренняя сухость во рту
- Ухудшение зрения
- Ухудшение зрения
Х
Ц
Ч
- Определение хрипа
- Характеристики хрипа
- Легочные и внелегочные хрипы
- Патологии, сопровождающиеся наличием хрипов
- Понятие об аускультации – методе выслушивания хрипов
- Влажные хрипы – причины развития, общая характеристика
- Заболевания, протекающие с наличием влажных хрипов
- Сочетание влажных хрипов с другими синдромами и симптомами
- Хрипы, сопутствующие симптомы и изменения в рентгенологической картине при различных патологиях
- Причины формирования и общая характеристика сухих хрипов
- Отличия сухих хрипов от сердечных шумов
- Патологии, при которых выявляются сухие хрипы
- Физиологические сухие хрипы
- Характеристика сухих хрипов при различных патологиях
- Сухие хрипы при отсутствии патологии респираторного тракта
- Сухие хрипы и другие симптомы при различной патологии
- К какому врачу обращаться при хрипах?
- Какие анализы и обследования может назначить врач при хрипах?
Определение хрипа
На сегодняшний день понятие хрипов объединяет в себе любые формы нефизиологических шумов, то есть дополнительных звуков, возникающих при дыхании, трении плевры о ребра и т.д. Хрипящий звук дыхания обусловлен препятствиями на пути прохождения струи воздуха по дыхательным путям. Такое препятствие может носить характер сужения просвета или появления в нем патологических компонентов (слизи, инородного тела и т.д.). Хрипы представляют собой весьма разнородную группу дыхательных шумов, которые различаются по тональности, по продолжительности, по превалированию во время вдоха или выдоха, по количеству тонов и т.д. Причем каждый конкретный вариант хрипа соответствует определенной патологии, особенности протекания которой, и формируют уникальность возникающих дыхательных шумов.
Характеристики хрипа
Итак, хрипы могут быть влажными и сухими, свистящими, крепитирующими и т.д. Сухие хрипы развиваются при наличии суживающего препятствия для прохождения воздушной струи, а влажные – при наличии в дыхательных путях жидкости. Тон хрипов зависит от диаметра пораженных дыхательных путей и вязкости жидкости, которая в них находится. Так, чем меньше диаметр пораженного бронха, тем более высокого тона будет выслушиваться хрип, а чем больше диаметр – тем ниже и «басистее» становится хриплый шум.
Также хрипы могут возникать на вдохе или выдохе. Хрип, выслушивающийся на вдохе, называется инспираторным, на выдохе – соответственно экспираторным.
Поскольку от места своего формирования в легких хрип проходит через различные ткани, то звонкость данного выслушиваемого звука зависит от индивидуальных характеристик окружающих тканей. Если ткань плотная (например, при наличии воспаления в легких или вокруг бронхов), то звук хрипа становится звонким, если же ткань воздушная, неплотная (например, при нормальном состоянии легких), то сформировавшийся хрип слышится как менее звучный, несколько приглушенный.
Влажные хрипы делятся на три категории:
• мелкопузырчатые;
• среднепузырчатые;
• крупнопузырчатые.
- Боль в области легких
- Боль в легких - резкая или слабая
- При вдохе
- При кашле
- В левом легком, в правом легком
- При воспалении легких
- При раке легких
- Боль в легких, температура
- Другие причины
- Боль в легких как симптом
- К какому врачу обращаться при боли в легких?
- Какие анализы могут назначить врачи при боли в легких?
Боль в области легких
С точки зрения анатомии и физиологии, сами по себе легкие болеть не могут, в их строении нет чувствительных нервов, которые воспринимают болевые импульсы, поэтому боли внутри самих легких не бывает, обычные проявления проблем с легкими – это кашель и проблемы с дыханием. Но что тогда воспринимает человек, как боль в области легких?Давать болезненные ощущения в зоне легких могут плевра (пленка, покрывающая легкое снаружи, и не дающее ему травмироваться при трении о грудную клетку), либо зона трахеи и крупных бронхов. В них есть болевые рецепторы, которые и дают болезненность при дыхании или кашле.
Боль в легких - резкая или слабая
В плане диагностики и определения причины, вызвавшей боль, врачу необходимо узнать, насколько она интенсивна, каков ее характер, есть ли боль при кашле или при глубоком дыхании, появляется ли одышка, помогают ли обезболивающие.Резкая, интенсивная боль будет свидетельствовать в пользу острого заболевания. Обычно боль локализуется в плевре, усиливается при дыхании и может сопровождаться одышкой. Загрудинная боль интенсивного характера обычно бывает при остром трахеите, особенно если она усиливается при кашле. Будет важно, изменяется ли интенсивность боли при положении тела, влияет ли на неё двигательная активность пациента. Обычно такие боли дают не проблемы с легкими, а нервы, проблемы позвоночного столба, радикулит или мышечные боли.
Отметьте, не отдает ли боль за грудину, между лопатками, в левую сторону или в левую руку. Такие боли обычно связаны с проблемами в работе сердца. Иногда боли в зоне грудной клетки резкого простреливающего характера справа дает желчный пузырь или язвенная болезнь.
Боль в легких при вдохе
Обычно боли при вдохе связаны с заболеваниями легких. Основной причиной подобных болей является сухой плеврит, который является чаще всего осложнением пневмонии. При этом возникают боли, обычно имеющие локализацию в определенной части грудной клетки. Они сопровождаются резкой слабостью, с приступами ночного пота и ознобов. По характеру - колющие. Это происходит из-за воспалительного укорочения особых межплевральных связок.
- Причины
- Травматические повреждения
- Постоперационная боль
- Боль в подмышке у женщин
- Новообразования в груди
- Аллергия
- Лимфаденопатия
- Лимфаденит
- Гидраденит
- Атерома
- Фурункулы
- Пиодермия
- Заболевания сердечно-сосудистой системы
- Что делать при боли в подмышке?
- К какому врачу обращаться при боли в подмышке?
- Какие анализы может назначить врач при боли в подмышке?
Причины
Боли в подмышке могут иметь несколько причин возникновения:- травмы;
- постоперационные боли;
- масталгии;
- новообразования в груди;
- аллергия;
- лимфаденопатия;
- лимфаденит;
- гидраденит;
- атерома;
- фурункул;
- пиодермия;
- патологии сердечно-сосудистой системы.
Тянущая боль подмышкой при травматических повреждениях
Любые резкие или произведенные с чрезвычайным усилием движения рукой могут приводить к появлению болей в области подмышки. Чаще всего причиной возникновения подобных болевых ощущений служит растяжение мышц и связок плечевого сустава.Это может происходить в случае, если вы сильно, или очень резко потянулись, например, к поручню в общественном транспорте, при поднятии тяжестей и т.д. Кроме того, к подобным последствиям может приводить даже ночной сон в неудобной позе с запрокинутой рукой.
Болевые ощущения в такой ситуации обычно носят не очень выраженный, но постоянный характер. Боль усиливается при движениях в плечевом суставе, иногда несколько ограничивая свободу движений в нем.
Постоперационная боль в груди и подмышкой
Возникновение боли подмышкой может часто встречаться у женщин, которые перенесли операции на молочной железе. При хирургическом вмешательстве в данной области неизбежно происходит повреждение нервов, окружающих железу. Это приводит к временной потере чувствительности в районе грудной клетки, а также к отраженным болям в подмышке, которые распространяются туда по ходу нервных волокон.После оперативных вмешательств болезненные ощущения иногда могут беспокоить пациентку довольно длительное время. На протяжении нескольких дней после хирургического воздействия боль обычно имеет острый характер. В таких случаях женщине иногда даже назначаются сильнодействующие обезболивающие препараты. Спустя некоторое время интенсивность боли в области груди и подмышкой уменьшается, но могут возникать зуд и онемение кожи. При нормальном течении постоперационного периода неприятные ощущения вскоре должны исчезнуть.

- Патологии мозга
- Обострение хронических заболеваний
- Перенесенные инфекции
- Заболевания щитовидной железы
- Патология надпочечников
- Синдром приобретенного иммунодефицита
- Вегето-сосудистая дистония
- Истощение организма
- Нейроциркуляторная дистония и гипотония
- Интоксикации
- Значительная кровопотеря
- Анемии
- Гипогликемия
- Дефицит витамина С
- Лучевая болезнь
- Шок
- Физическое переохлаждение
- Искусственное переохлаждение
- Применение некоторых лекарственных средств
- Самолечение
- Переутомление
- Беременность
- Низкая температура тела в норме
- Низкая температура тела у детей
- Что делать при низкой температуре тела?
- К какому врачу обращаться при низкой температуре тела?
- Какие анализы и обследования может назначить врач при низкой температуре тела?
Диапазон от 35,8 оС до 37,0 оС считается нормальными колебаниями и в большинстве случаев не является свидетельством патологии. Сниженной в медицине называется температура человеческого тела от 35,8 оС и ниже. Подобное постоянное снижение температуры тела у взрослого человека может свидетельствовать о серьезной болезни, поэтому данный симптом нельзя игнорировать и необходимо посоветоваться с врачом. Падение температуры ниже 29,5 оС приводит к потере сознания, а температура в 27 оС вызывает наступление комы с нарушением дыхания и сердечной деятельности, что может грозить летальным исходом.
Многие отмечают у себя безосновательное снижение температуры, которое сопровождается общей апатией, вялостью, ознобом в руках и ногах. Подобные нарушения могут быть опасными не только для самочувствия человека, но иногда даже и для его жизни. Стойкое снижение температуры тела встречается при множестве состояний.
Вот его основные причины:
• заболевания головного мозга;
• обострение хронических заболеваний;
• перенесенные бактериальные или вирусные инфекции;
• заболевания щитовидной железы;
• поражения надпочечников;
• синдром приобретенного иммунодефицита;
• вегетососудистая дистония;
• критически низкая масса тела;
• гипотония и нейроциркуляторная дистония;
• сильная интоксикация организма;
• значительные кровопотери;
• шок;
• анемии;
• гипогликемия;
• недостаток витамина С;
• лучевая болезнь;
• физическое переохлаждение;
• применение лекарств;
• самолечение;
• переутомление;
• искусственное переохлаждение;
• беременность.
Патологии мозга
Наиболее часто такой симптом, как низкая температура тела, встречается при опухолях головного мозга, особенно гипоталамуса. Объясняется это тем, что при возникновении новообразований в головном мозгу, они нарушают кровообращение в гипоталамусе, сдавливают его, что, естественно, приводит к нарушению его функций, в частности – терморегуляции.
Кроме снижения температуры тела, опухоли мозга проявляются целым рядом симптомов, среди которых выделяют:
• нарушения чувствительности;
• нарушения памяти;
• двигательные нарушения;
• нарушения слуха и распознавания речи;
• нарушения зрения, распознавания текста и предметов;
• нарушения устной и письменной речи;
• вегетативные расстройства;
• гормональные расстройства;
• нарушения координации движений;
• психические нарушения и галлюцинации;
• общемозговые симптомы.
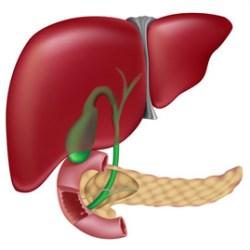 Обесцвеченный кал называется ахолическим. Такой кал окрашен в белый цвет с серым оттенком. Экскременты жирные, глинистой или замазкообразной консистенции.
Обесцвеченный кал называется ахолическим. Такой кал окрашен в белый цвет с серым оттенком. Экскременты жирные, глинистой или замазкообразной консистенции.С точки зрения патогенеза, то есть механизма развития симптома, обесцвеченный кал является следствием нарушения выведения билирубина. В норме билирубин в составе желчи выделяется из печени в кишечник, где претерпевает ряд биохимических превращений. В результате биохимических реакций билирубин в кишечнике превращается в пигментное вещество – стеркобилин. Именно стеркобилин в норме окрашивает кал в различные оттенки коричневого цвета. Когда прекращается поступление в кишечник желчи, а вместе с ней и билирубина, каловые массы не окрашиваются в коричневый цвет. В результате остатки пищи выводятся из кишечника в неокрашенном виде, то есть кал становится обесцвеченным.
Нарушение выведения билирубина может быть спровоцировано применением некоторых лекарственных препаратов, патологическими состояниями и обилием животных жиров в рационе питания.
Патологическими причинами нарушения выведения билирубина и появления обесцвеченного стула являются заболевания печени, желчного пузыря и поджелудочной железы. Обычно при наличии такой патологии обесцвеченный кал появляется внезапно и может сохраняться в течение нескольких дней, как минимум 3 – 5. Появление обесцвеченного кала на фоне какого-либо заболевания сопровождается и другими характерными для данной патологии симптомами.

- Нарушении тонуса сосудов мозга (церебральная ангиодистония)
- Вегетативные дисфункции
- Повышение внутричерепного давления
- Повышение артериального давления
- Атеросклероз
- Височный артериит
- Мигрени и кластерные болях
- Невралгия тройничного нерва
- Патологии височно-нижнечелюстного сустава
- Травмы головы
- Инфекционные поражения
- Отравления
- Перенапряжение
- Психические причины головной боли в висках
- Частые головные боли в висках, связанные с менструальным циклом и климаксом
- Головная боль в правом и левом висках, связанная с продуктами питания
- Что делать при боли в висках?
- К какому врачу обращаться при боли в висках?
- Какие анализы и обследования может назначить врач при боли в висках?
Боль в висках – это не самостоятельное заболевание, а лишь проявление какой-либо патологии. Следовательно, для того, чтобы не просто устранить эти болевые ощущения, а вылечить их причину, необходимо установление точного диагноза.
Болезненные ощущения в области висков могут быть следствием множества причин, в том числе и серьезных заболеваний:
• нарушение тонуса церебральных сосудов;
• вегетативные дисфункции;
• повышение внутричерепного давления;
• повышение артериального давления;
• атеросклероз сосудов;
• височный артериит;
• мигрень и кластерные боли;
• невралгия тройничного нерва;
• патология височно-нижнечелюстного сустава;
• травмы головы;
• инфекционные заболевания;
• интоксикации организма;
• мышечное перенапряжение;
• нарушения психики;
• становление менструального цикла и климакс;
• употребление некоторых продуктов питания.
Головная боль в висках при нарушении тонуса сосудов мозга, или церебральной ангиодистонии
Боль в висках могут вызывать нарушения как в артериальных сосудах, так и в венозных. Кроме болевых ощущений, для этой патологии характерны такие симптомы, как:
• бессонница;
• онемение пальцев;
• скачки артериального давления;
• головокружения;
• ухудшение памяти;
• снижение обоняния;
• слабость в конечностях;
• боли в других областях головы, а также в спине;
• шум в ушах.
Головные боли в висках при нарушении тонуса церебральных сосудов могут возникать в любое время суток. Чаще всего они носят тупой, ноющий и ломящий характер.
В некоторых случаях у таких пациентов наблюдаются нерегулярные депрессивные приступы. Они могут сопровождаться затруднением дыхания, ломотой во всем теле, потерей контроля над своим эмоциональным состоянием. Кроме того, в ходе исследований было выявлено, что пациенты с церебральной ангиодистонией склонны к частым аллергиям и возникновению патологий желудочно-кишечного тракта.

- Причины боли между лопатками
- Механические повреждения позвоночника
- Остеохондроз грудного и шейного отделов позвоночника
- Сколиоз грудного отдела позвоночника
- Кифоз грудного отдела позвоночника
- Кифосколиоз
- Спондилоартроз грудного отдела позвоночника
- Протрузия диска в грудном отделе позвоночника
- Грыжа межпозвоночного диска
- Радикулит
- Плечелопаточный периартроз
- Межреберная невралгия
- Ишемическая болезнь сердца (ИБС) и стенокардия
- Патология органов средостения
- Патология легких и плевры
- Полиомиелит и туберкулез
- Профессиональные условия труда на фоне системных заболеваний соединительной ткани
- Боль между лопаток при беременности
- Проявления боли между лопатками
- К какому врачу обращаться при боли между лопаток?
- Какие анализы и обследования может назначить врач при боли между лопаток?
- Лечение боли между лопаток
- Профилактика боли между лопатками
Причины боли между лопатками
Болевой синдром в этой области может отличаться широким разнообразием. Боль может быть резкой и острой, а может быть хронической, ноющей и распирающей. Иногда данные ощущения могут проявляться чувством груза на спине, ползающих мурашек, замороженности или онемения. Но во всех перечисленных вариантах неизменным остается одно – эти симптомы всегда неприятны и иногда доставляют человеку весьма ощутимый дискомфорт. В некоторых ситуациях, когда выраженность симптома особенно высока, он способен оказывать немалое влияние на повседневную жизнь человека, ограничивая его физические возможности.
Перечислим основные заболевания, одним их характерных признаков которых является симптом боли в межлопаточной области:
• механические повреждения структур грудного или шейного отдела позвоночника;
• остеохондроз грудного отдела позвоночного столба;
• сколиозы в грудном отделе;
• кифозы;
• кифосколиозы;
• спондилоартрозы;
• протрузия диска грудного отдела позвоночника;
• грыжа межпозвоночного диска в грудном отделе;
• грудной или шейный радикулит;
• плечелопаточные периартрозы;
• межреберная невралгия;
• ишемическая болезнь сердца и стенокардия;
• патология органов средостения;
• патологии плевры и легких (пневмония, плеврит);
• инфекционные болезни (полиомиелит, туберкулез);
• профессиональные условия труда на фоне системных заболеваний соединительной ткани.
Механические повреждения позвоночника
Очевидно, что различного рода смещения отдельных позвонков, травмы, вывихи и подвывихи позвоночного столба, возникшие в результате механических воздействий на него (падения с высоты, дорожные аварии и т.п.), обязательно будут сопровождаться целым комплексом симптомов, одним из которых может стать и боль в межлопаточной области. Подобные механические повреждения позвоночника всегда несут в себе значимую угрозу. Причем зачастую непосредственно для жизни пациента. В случае повреждения спинного мозга они могут сопровождаться полной или частичной потерей чувствительности в разных областях тела, а также снижением двигательной активности вплоть до полного паралича.
Диагностика подобных состояний заключена в рентгенологическом исследовании, магнитно-резонансной томографии (МРТ), компьютерной томографии (КТ) спинного мозга и т.д. Лечение данной патологии на первых стадиях – хирургическое, а впоследствии пациенту показан очень длительный курс реабилитационных мероприятий.
Боль между лопатками при механических повреждениях позвоночника чаще всего вторична и в острых периодах травмы не является ведущим симптомом.
- Ревматоидный артрит
- Подагра
- Остеоартроз
- Артриты
- Запястный (туннельный) синдром
- Воспаление связок и сухожилий (перитендинит)
- Травмы кисти
- Поражения шейного отдела позвоночника
- Ишемическая болезнь сердца и инфаркт миокарда
- Локализованные боли
- Диагностика
- Лечение боли в кисти
Перечислим основные заболевания, для которых характерно возникновение данного симптома. Они-то в большинстве случаев становятся причиной боли в кисти:
• ревматоидный артрит;
• подагра;
• остеоартроз;
• воспаление суставов (артрит);
• туннельный, или запястный, синдром;
• воспаление связок и сухожилий (перитендинит);
• травмы;
• поражения шейного отдела позвоночника;
• ишемическая болезнь сердца и инфаркт миокарда.
Ревматоидный артрит
Ревматоидный артрит – одно из наиболее часто встречающихся и тяжелых аутоиммунных заболеваний. Причина его заключена в том, что иммунная система больного начинает воспринимать клетки своего собственного организма, как чужеродные и атакует их, что вызывает воспаление, нарушение функций и приводит к развитию патологии.Ревматоидный артритвозникает преимущественно в среднем возрасте – между25 и 55 годами, но данному заболеванию подвержены также и дети, особенно в период полового созревания. Начало заболевания у детей чаще носит острый характер.При этом в хронический воспалительный процесс вовлекаются не только суставы конечностей, но также и суставы шейного отдела позвоночного столба. Данное заболевание у женщин встречается намного чаще, но и представители сильного пола ему такжеподвержены.
В большинстве случаев течение ревматоидного артрита хроническое. Воспалительный процесс начинается обычно в суставах пальцев стоп и кистей и начинает распространяться по конечностям, захватывая голеностопные,коленные, локтевые, тазобедренные и плечевые суставы. Достаточно часто патологический процесс поражает и лучезапястную область, провоцируя возникновение боли в суставах кистей рук.
Характерным признаком ревматоидного артрита является симметричность поражения суставов – воспаление развивается в одних и тех же суставах на обеих руках и ногах.В пораженных областях наблюдается покраснение кожных покровов и отечность.Воспаленные суставы имеют ограниченнуюподвижность и приобретают характерную веретенообразную форму. Боль бывает как постоянной, так и периодической. Острые болевые ощущения для этого заболевания, как правило, не характерны, и боль обычно средней интенсивности.Пациенты отмечают скованность в течение нескольких часов после пробуждения и чувствуют необходимость «расходиться». Кроме того, боль при ревматоидном артрите также несколько снижается после физической нагрузки.
При ревматоидном артрите поражаются не только непосредственно суставы, но и прилегающая к ним хрящевая ткань, а также костные структуры. Непрерывный ипродолжительный воспалительный процесс является причиной медленного разрушения окружающих тканей.
- Какие заболевания могут быть причиной боли под левой лопаткой?
- Какие заболевания могут быть причиной боли под правой лопаткой?
- Что может вызвать боль между лопатками?
- Какие существуют заболевания лопаток?
- К кому обратиться с жалобой на боль в лопатках?

- Боль под ребрами. Что это может быть?
- Резкая боль под ребрами, требующая экстренной медицинской помощи
- Боль под ребрами при хронических заболеваниях
- Хронические заболевания желудка и двенадцатиперстной кишки
- Хронический панкреатит и рак поджелудочной железы
- Хронический холецистит
- Хронические заболевания печени
- Увеличение селезенки
- Патологии лёгких
- Заболевания почек и остеохондроз – дифференциальная диагностика
- Вегето-сосудистая (нейроциркуляторная) дистония
- Боль под ребрами при беременности
- К какому врачу обращаться при боли под ребрами?
- Какие анализы и обследования может назначить врач при боли под ребрами?
Боль под ребрами. Что это может быть?
Боль под ребрами - очень распространенный симптом. Наиболее часто он встречается при следующих патологиях:1. Заболевания желудочно-кишечного тракта:
- заболевания желудка и двенадцатиперстной кишки (гастрит, язва, рак желудка);
- заболевания поджелудочной железы (острый и хронический панкреатит, рак поджелудочной железы);
- заболевания желчного пузыря (острый и хронический холецистит, печеночная колика, дискинезия желчевыводящих путей);
- заболевания печени (гепатиты, цирроз, новообразования).
- гемобластические патологии (лейкозы и лимфомы);
- гемолитические анемии;
- острые инфекционные заболевания (инфекционный мононуклеоз);
- септические состояния (бактериальный эндокардит, септицемия);
- хронические инфекции (туберкулез, малярия);
- иммунные нарушения (системная красная волчанка).
4. Поддиафрагмальный абсцесс.
5. Забрюшинная гематома.
6. Инфаркт миокарда (гастралгическая форма).
7. Заболевания легких (правосторонняя нижнедолевая пневмония, сухой плеврит, рак легкого).
8. Заболевания мочевыводящей системы (острый и хронический гломерулонефрит, острый и хронический пиелонефрит, мочекаменная болезнь).
9. Остеохондроз позвоночника.
10. Нарушения нервно-эндокринной регуляции (нейроциркуляторная дистония).
Таким образом, боль под ребрами встречается при многих острых и хронических заболеваниях разных органов и систем, а также при травмах и постоперационных осложнениях. Поэтому, чтобы знать, к какому врачу обратиться за помощью, необходимо иметь общее представление об особенностях болевого синдрома при данных патологиях.
Чтобы сузить список заболеваний, которые могут быть причиной боли под ребрами следует максимально детализировать болевой синдром:
1. Определить точную локализацию боли (под ребром справа или слева, под ребрами спереди посередине или сзади со спины).
2. Установить пути иррадиации боли (под левую или правую лопатку, в левую или правую надключичную область и т.д.).
3. Определить силу болевого синдрома (боль может быть слабой, ощущаемой в виде тяжести в подреберье; умеренной, сильной или нестерпимой).
4. Оценить характер боли (постоянная или приступообразная, резкая или тупая, стреляющая, ноющая, тянущая или опоясывающая).
5. При возможности установить факторы, усиливающие боль (глубокое дыхание, кашель, чихание, натуживание, резкие движения, то или иное положение тела).
6. Определить, что ослабляет или снимает боль (тепло, спазмолитики, анальгетики, то или иное положение тела).
7. Если боль беспокоит не впервые, можно попробовать установить определенные закономерности её появления (утренние, дневные, ночные боли) и связь с приемом пищи (боли натощак, сразу или через определенное время после еды).
- Общее описание симптома
- Патологии непосредственно рёбер
- Болезни позвоночника, сопровождающиеся болями в ребрах
- Боль в ребрах при патологии межреберных нервов и мышц
- Боли в ребрах при заболеваниях плевры
- Психогенные боли
- Боль в ребрах во время беременности
- К какому врачу обращаться при боли в ребрах?
- Какие анализы и обследования может назначить врач при боли в ребрах?
- Лечение
Общее описание симптома
Боль в ребрах – это термин, которым чаще всего описывают болевые ощущения, возникающие в стенке грудной клетки, а не внутри ее. Источником боли в данном случае является само ребро (его костная или хрящевая часть), межреберный нерв, фасции и мышцы, прилегающие к ребрам.По характеру боли в ребрах слева могут напоминать сердечные боли. Зачастую разобраться в природе заболевания способен только профессиональный врач.
Боли в ребрах может иметь различный характер. Она может быть острой, колющей, либо продолжительной, ноющей, тянущей. Может беспокоит пациента постоянно, или возникает в определенных ситуациях (при физических нагрузках, при определенном положении тела и пр.).
Диагностикой причин и лечением болей в ребрах занимаются, в зависимости от характера заболевания, следующие врачи:
Патологии непосредственно рёбер
Травмы ребер
Боль в ребрах – характерный симптом их травм. Чаще всего они случаются во время падения или удара.Выраженность болевых ощущений и других симптомов зависит от вида травмы:
1. При ушибе возникает резкая, но не сильная боль в ребрах справа или слева, в зависимости от вида травмы, которая затем становится ноющей, а потом и вовсе проходит. В месте травмы возникает припухлость, синяк, до него больно дотрагиваться. По внешнему виду пациента и выраженности боли не всегда удается точно установить, что имеет место ушиб без перелома. Помогает прояснить картину компьютерная томография.
2. Перелом ребра – более серьезная травма, которая сопровождается болями в ребрах во время вдоха и движений. В момент травмы возникают резкие болевые ощущения, которые остаются в течение длительного времени достаточно сильными, и могут распространяться на всю грудную клетку. Различают три разновидности переломов ребер:
- трещина – самая безобидная разновидность травмы, когда происходит просто надлом ребра;
- поднадкостничный перелом – ломается ребро, но остается целой надкостница, которая его окружает - таким образом, отломки остаются на месте;
- полный перелом ребра – сам по себе не очень опасен, но острые края отломков способны повредить легкие и другие внутренние органы;
- сложные переломы ребер: перелом нескольких ребер, оскольчатые переломы – наиболее тяжелый вид травмы, который приводит к возникновению очень сильных болей в ребрах, шоковым состояниям и различным осложнениям.
Помимо болей в ребрах, переломы могут проявляться следующими признаками:
- болевые ощущения становятся сильнее во время глубокого дыхания, разговора, кашля, чихания, перемены положения тела, физических нагрузок;
- иногда у пациента отмечается нарушение дыхания и сердечного ритма, его кожа приобретает синюшный оттенок;
- если отломки ребра повреждают легкое, то возникает кровохарканье;
- при полном переломе и смещении на грудной стенке в месте травмы имеется неровность.
 Рак желудка не имеет строго специфических симптомов, которые характерны только для этого заболевания. К тому же очень часто рак протекает бессимптомно вплоть до поздних (третьей и четвертой) стадий. Имеющаяся симптоматика рака желудка отличается вариабельностью. Поэтому все симптомы рака подразделяют на две большие группы:
Рак желудка не имеет строго специфических симптомов, которые характерны только для этого заболевания. К тому же очень часто рак протекает бессимптомно вплоть до поздних (третьей и четвертой) стадий. Имеющаяся симптоматика рака желудка отличается вариабельностью. Поэтому все симптомы рака подразделяют на две большие группы:1. Связанные с изменением общего самочувствия;
2. Гастритические жалобы, связанные с дискомфортом в области желудка.
Рак желудка на ранних стадиях очень часто проявляется разнообразными симптомами, которые объединяются в синдром малых признаков. Данный синдром можно рассматривать в качестве признака рака желудка только в том случае, если у человека имеется весь симптомокомплекс следующих жалоб:
- Введение
- Боль в запястьях: причины и диагностика
- Боль в запястьях: в каком случае нужно обращаться к врачу?
- К какому врачу обращаться при боли в запястьях?
- Какие анализы и обследования может назначить врач при боли в запястьях?
- Боль в запястьях: профилактика и предостережения
Запястье – это участок, соединяющий кисть руки с костями предплечья. Оно образовано восемью многогранными костями, уложенными в два ряда.
Поскольку запястье отвечает не только за множество движений в руке, но и принимает на себя силовые нагрузки на верхние конечности, этот участок особенно уязвим. И чем раньше будет установлена причина боли, и приняты правильные меры, тем больше шансов сохранить подвижность в нем.
В рамках этой статьи разберемся в причинах боли в запястьях, расскажем о методах самостоятельной диагностики и отличительных признаках заболеваний, а также приведем максимально возможный список других причин боли в запястьях.
Боль в запястьях: причины и диагностика
Боль в запястьях может быть сильной и почти незаметной, усиливаться по ночам или беспокоить круглые сутки; при движениях пальцами в районе запястья и тыла кисти может ощущаться поскрипывание – все это важные диагностические признаки. Все они, в совокупности с информацией о возможной причине боли, помогают поставить правильный диагноз и выбрать подходящий метод обследования.
Боль в запястьях вследствие травмы (перелом, вывих, растяжение)
Падение с опорой на руку или прямой удар по запястью могут привести к перелому или вывиху костей и растяжению связок.
Во всех случаях будут беспокоить:
• острая боль в запястном суставе;
• ограничение подвижности;
• припухлость запястья.
Перелом или вывих запястья
Чаще всего перелому подвергаются ладьевидная и полулунная кость, это будет заметно на рентгеновском снимке.
В тяжелых случаях пострадавший будет жаловаться на острую боль в запястье, а при осмотре можно будет заметить очевидную деформацию сустава, патологическую его подвижность, кровоподтек и значительную припухлость.
Для легкой степени перелома характерно только наличие отека и незначительный дискомфорт в запястье. В этом случае, возможны диагностические ошибки, и оставление перелома без внимания. Последствием такого невнимания к боли в запястье становится полная потеря подвижности в суставе.
Растяжение запястья
Растяжению или разрыву могут подвергаться как связки, удерживающие вместе кости запястья, так и соединяющие предплечье с кистью.
Растяжение запястья характеризует острая боль в суставе, невозможность выполнять прежний объем движений рукой, нестабильность сустава. Постепенно нарастает отек места повреждения.
 Обесцвеченный кал может быть симптомом функционального нарушения или же заболевания поджелудочной железы, печени или желчевыводящих путей. Если обесцвеченный кал стал следствием функционального расстройства у ребенка, то никакой опасности это не представляет и не требует специального лечения. В такой ситуации ребенку не нужна медицинская помощь, а цвет кала самостоятельно вновь станет нормальным по прошествии 1 – 2 дней. Если же обесцвеченный кал является симптомом заболевания печени, поджелудочной железы или желчевыводящих протоков, то это требует срочного обращения за медицинской помощью.
Обесцвеченный кал может быть симптомом функционального нарушения или же заболевания поджелудочной железы, печени или желчевыводящих путей. Если обесцвеченный кал стал следствием функционального расстройства у ребенка, то никакой опасности это не представляет и не требует специального лечения. В такой ситуации ребенку не нужна медицинская помощь, а цвет кала самостоятельно вновь станет нормальным по прошествии 1 – 2 дней. Если же обесцвеченный кал является симптомом заболевания печени, поджелудочной железы или желчевыводящих протоков, то это требует срочного обращения за медицинской помощью.Рассмотрим, как отличить состояния, при которых обесцвеченный кал является сигналом для обращения к врачу, от обычных функциональных расстройств, проходящих самостоятельно. Для этого родители должны обратить внимание на ряд сопутствующих факторов и оценить их в комплексе.
Во-первых, при появлении обесцвеченного кала необходимо вспомнить, что кушал ребенок в последние 2 – 3дня. Если ребенок употреблял в большом количестве жирные продукты, такие, как сливочное масло, сметану или сало, то, вероятнее всего, именно они стали причиной появления обесцвеченного стула. Обычно жирные продукты провоцируют выделение стула, окрашенного в светло-желтый цвет с неприятным запахом. В данном случае, если ребенок чувствует себя хорошо, то повода для беспокойства нет. Необходимо просто на ближайшие 2 – 3 дня не давать ребенку жирных продуктов и наблюдать за его состоянием. Обычно цвет стула нормализуется самостоятельно в течение 1 – 2 дней. Если по прошествии этого времени стул по-прежнему обесцвеченный, то следует обратиться к врачу.
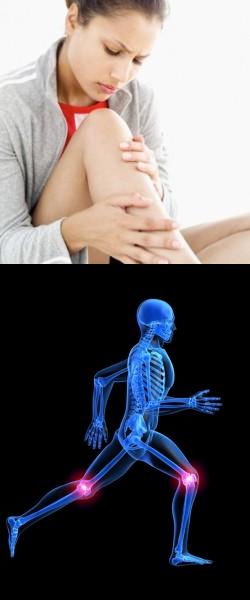
- Введение
- Боль в колене, как признак хронического заболевания
- Боль в колене, возникшая вследствие физической нагрузки
- Боль в колене вследствие нарушения кровообращения. Сосудистая боль
- Боль под коленом сзади – киста Беккера
- Факторы риска
- Боль в колене, при которой нужно незамедлительно обратиться к врачу
Колено – это крупный и весьма сложный сустав, именно поэтому боль в колене может означать великое множество заболеваний, сигнализировать о нарушениях во всем организме или просто быть следствием перегрузки. Следует отличать боль в колене, требующую незамедлительного вмешательства врача от, например, сосудистой боли, возникающей и проходящей бесследно.
Попробуем разобраться в беспокоящих нас симптомах, выбрать правильную тактику образа жизни и понять - к какому врачу обращаться.
Боль в колене, как признак хронического заболевания
Гонартроз или артроз коленного сустава
Примерно в 30% случаев болей в колене у людей старше 40 лет можно заподозрить гонартроз. При этом болеть может одно или сразу оба колена. Сначала заболевание развивается незаметно, беспокоя несильной болью в колене лишь иногда. Далее развиваются нижеприведенные симптомы.
Причины:
- внутрисуставные повреждения хрящей и костей коленного сустава
- возрастные изменения в колене
- различные костные опухоли, артрозы, ревматоидные артриты и др. повреждающие факторы
Симптомы: скованность в суставе по утрам, хруст в колене при движении, ограничение подвижности в коленном суставе. Разрушающее действие артроза на колено, в конечном счете приводит к его деформации.
Колено болит:
При ходьбе на короткие расстояния
Вставании со стула
Поднятии даже собственного веса с корточек
При спуске и подъеме по лестнице
Колено не беспокоит только лишь в покое. Боль в колене отступает в положении сидя, лежа и практически не беспокоит во сне. Больные гонартрозом редко просыпаются от ночных болей в колене.
Внимание! В отличие от сосудистых болей, с возрастом боли при артрозе коленных суставов усиливаются.
Боль в колене при гонартрозе также следует отличать от боли в колене после длительных пеших прогулок или занятий бегом.
Диагностика: опрос больного, осмотр, проверка движения в суставе, рентгеновский снимок сустава, УЗИ сустава, артроскопия (осмотр сустава внутри с помощью специального аппарата, делается через прокол колена) по показаниям.
Лечение: медикаменты, физиотерапия, ванночки с солью на область сустава. Радикальным лечением гонартрозов (артрозов коленных суставов) является операция – эндопротезирование коленного сустава.
В народной медицине для снятия симптомов гонартроза используют красную или голубую глину на область больного сустава, листья одуванчика, отвар из листьев топинамбура, чеснок, лимон и сельдерей, траву черных бобов, листья лопуха и капусты. Поскольку эти растения присутствуют только летом, а некоторые из них нужно собирать только в определенный месяц, лекарство готовят на 3-5 литров объема и пользуются весь год во время обострений.
Врач: травматолог, ортопед, хирург.
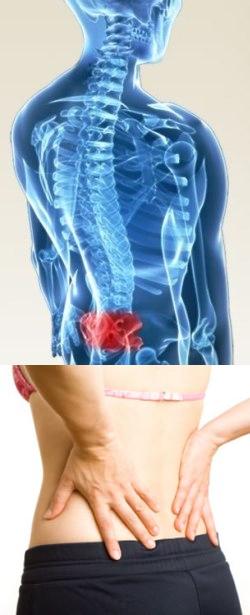
- Введение
- Причины болей в области крестца
- Характеристика болей в крестце при различных заболеваниях
- Боли после травмы
- Боли в крестце, сочетающиеся с болями в пояснице
- Боли в крестце и копчике
- Боли в крестце справа или слева
- Ноющие боли в крестце
- Боли при гинекологической патологии
- Боли при аномалиях развития позвоночника
- Боли в крестце при опухолях
- Боли при инфекционных заболеваниях
- Боли при нарушениях обмена веществ
- Боли в крестце у мужчин
- Крестцовые боли при месячных
- Боли в крестце при беременности
- Стрессовые боли в крестце
- К какому врачу обратиться при крестцовых болях?
- Как лечить боль в крестце?
Введение
Крестец – отдел позвоночника, расположенный между поясничным отделом и копчиком. Он представляет собой одну кость, образованную пятью сросшимися позвонками. Боли в крестце (сакродиния) – самые сильные боли из всех, возникающих в позвоночнике.Женщины испытывают боль в крестце чаще, чем мужчины. Причина этого в том, что женские позвоночники вообще менее прочны, чем мужские, и с большим трудом переносят физические нагрузки. А нагрузки на крестец у женщин во время беременности и при менструациях весьма интенсивны.
Причины болей в области крестца
Существует ряд причин, способных вызвать сильные боли в крестцовой области:- травмы;
- аномалии развития позвоночника;
- остеохондроз;
- тромбофлебит подвздошных и тазовых вен;
- спондилолистез;
- инфекционные заболевания;
- опухоли;
- нарушения обмена веществ;
- расширение сигмовидной кишки;
- у женщин: гинекологические заболевания, неправильное расположение матки, менструация;
- у мужчин – хронический простатит;
- стрессы, повышенные психоэмоциональные нагрузки.
Характеристика болей в крестце при различных заболеваниях
Боли после травмы
Боли в крестце при травматических его повреждениях (ушибах) часто сопровождаются спазмом крестцово-позвоночных мышц. Это усиливает интенсивность боли, и пациенты вынуждены принимать неестественные положения тела, чтобы облегчить свое самочувствие. Боли после ушиба проходят через несколько дней, если пациенту обеспечено состояние покоя.Поводом к возникновению болей в спине при остеохондрозе могут стать резкие неловкие движения, кашель, чихание, физические усилия при подъеме тяжестей, длительное нахождение в неудобной позе.
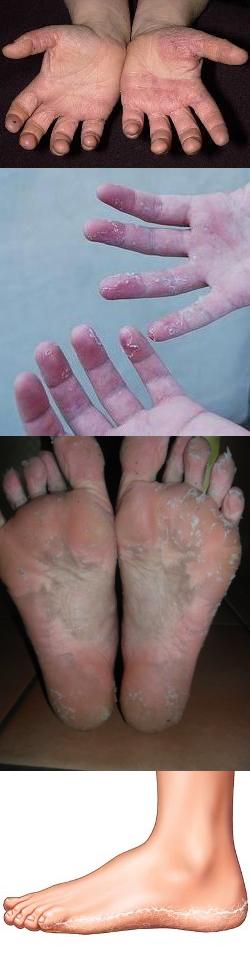
- Отчего шелушится кожа на руках и ногах (какие патологические процессы могут вызвать шелушение кожи рук и ног)?
- Что делать, если шелушатся руки или ноги?
- Шелушится и чешется кожа между пальцами рук, а также между ног, красные шелушащиеся пятна на руках и ногах – признаки чесотки
- Шелушится и чешется кожа между ног, или на ладонях рук, или на подошвах, или между пальцами ног – разные формы грибковой инфекции
- Эпидермофития крупных складок (паховая эпидермофития) – грибковая инфекция, при которой образуются красные пятна, шелушится и чешется кожа между ног (в паховых складках)
- Как шелушится подошва ног при сквамозной форме эпидермофитии стоп?
- Интертригинозная форма эпидермофитии стопы – шелушится и чешется кожа на пальцах и между пальцами ног
- Чешется и шелушится кожа на ладонях, трескаются и шелушатся пальцы рук – эпидермофития кисти
- Красные (цвета меди) пятна на ладонях, которые возвышаются над здоровой поверхностью кожи и шелушатся – вторичный сифилис
- Четко очерченные коричневые шелушащиеся пятна на руках и ногах (плечи и бедра), а также в паху, в подмышечных впадинах, на половых органах, на коже туловища – отрубевидный лишай
- У ребенка очень сильно сохнут и шелушатся руки и ноги, на локтях и коленях чешуйки черно-серого цвета, шелушатся и трескаются ладони – признаки ихтиоза
- У ребенка в области локтевых и подколенных ямок шелушится и трескается кожа, на руках и ногах образуются красные пятна, которые шелушатся и чешутся, нередко поражаются ладони и пальцы рук – атопический дерматит
- Как трескается и шелушится кожа рук при хроническом контактном дерматите?
- Как чешутся, шелушатся и трескаются кисти рук, пальцы и ладони при хроническом аллергическом дерматите?
- Руки или стопы ног красные, чешутся и шелушатся – один из характерных признаков экземы
- Руки и ноги, а также большая часть тела красные и шелушатся – эксфолиативная эритродермия
- Пятна на коже сгибательных поверхностей рук и ног (локти и колени), которые сильно шелушатся, образуя своеобразные "парафиновые бляшки" – псориаз (чешуйчатый лишай)
- Как шелушится кожа на стопе и ладони при псориазе?
- Шелушится фиолетовая сыпь на руках и ногах (внутренняя сторона предплечий, локтевых, лучезапястных и голеностопных суставов) – красный плоский лишай
- Неправильной формы красные шелушащиеся пятна на руках – один из признаков подострой кожной красной волчанки
- Стопы ног (около подошвы) и/или ладони покрыты красными пятнами, кожа по периферии сыпи шелушится, кожные высыпания сочетаются с поражением суставов и глаз – синдром Рейтера
- Трескаются кончики пальцев рук; кисти и стопы ног, а также локтевые и подколенные ямки покрываются красными зудящими пятнами, которые шелушатся – приобретенный дефицит цинка у взрослого или энтеропатический акродерматит у ребенка
- Сильно шелушатся ладони, стопы (подошвы) и подушечки пальцев на руках – последствия токсического шока, вызванного золотистым стафилококком
- Сильно шелушатся подушечки пальцев на руках, ладони и стопы (подошвы) – один из важных диагностический признаков скарлатины
Эпидермис представляет собой самый наружный отдел кожи, которые состоит из нескольких слоев. Самый верхний, роговой слой эпидермиса постоянно обновляется за счет слущивания с его поверхности старых элементов.
При нормальном состоянии кожи постоянное отделение роговых пластинок с ее поверхности происходит незаметно при мытье или трении об одежду.
О патологическом шелушении мы говорим в тех случаях, когда происходит видимое образование чешуек на поверхности кожи. Эти чешуйки представляют собой верхние ряды отторгшегося эпителия.
Патологическое образование чешуек чаще всего происходит в результате паракератоза – нарушенного образования рогового слоя. В таких случаях образуются дефектные клетки рогового слоя, которые быстро слущиваются с поверхности кожи.
Другой распространенный механизм шелушения – гиперкератоз – повышенное образование клеток рогового слоя.
При паракератозе чешуйки легко слущиваются с поверхности кожи, при гиперкератозе они плотно прикреплены к ее поверхности. Типичный пример, когда кожа на руках и ногах шелушится вследствие паракератоза – отрубевидный лишай. Как пример гиперкератоза, можно назвать тяжелое наследственное заболевание – ихтиоз, при котором особенно сильно шелушится кожа на локтях и коленях.
Отчего шелушится кожа на руках и ногах (какие патологические процессы могут вызвать шелушение кожи рук и ног)?
"Шелушится кожа на руках и/или ногах" – достаточно распространенный симптом, который встречается при многих патологиях, таких как:- поражение паразитами (чесотка);
- грибковые заболевания (паховая эпидермофития, эпидермофития стопы и кисти);
- инфекции (скарлатина);
- венерические заболевания (сифилис);
- заболевания инфекционно-аллергической природы (синдром Рейтера);
- воздействие на кожу агрессивных внешних факторов (хронический контактный дерматит);
- аллергические заболевания кожи (хронический аллергический дерматит, хроническая экзема, атопический дерматит);
- врожденные дерматозы (ихтиоз);
- специфические болезни кожи (псориаз, красный плоский лишай);
- системные заболевания соединительной ткани (подострая красная волчанка);
- недостаток в организме белков, витаминов и микроэлементов (энтеропатический акродерматит);
- тяжелые осложнения некоторых инфекционных заболеваний и кожных патологий (токсический шок, вызванный золотистым стафилококком, эксфолиативная эритродермия).
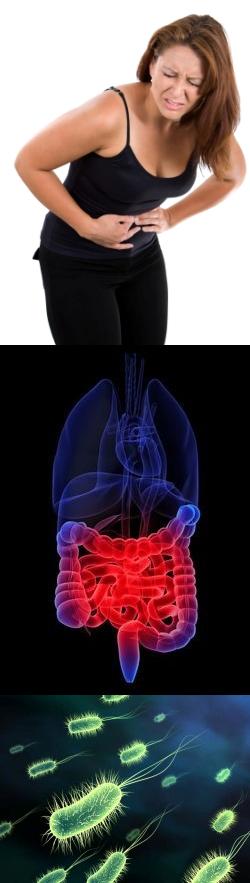
- Кишечные инфекции
- Туберкулез
- Пищевые отравления, или пищевые токсикоинфекции
- Дисбактериоз
- Хронические заболевания пищеварительных органов
- Синдром мальабсорбции
- Рак прямой кишки
- Диарея, связанная с увеличением подвижности кишечника
- Тиреотоксикоз
- Заболевания почек
- Острые отравления
- Пищевая непереносимость
- Неправильное питание
- Нехватка витаминов
- Аллергия
- Стрессы
- Диарея путешественников
- Жидкий стул при беременности
- Когда необходимо обращаться к врачу при расстройствах кишечника?
- К каким врачам обращаться при диарее?
- Чем опасна диарея?
- Лечение диареи
Для того, чтобы успешно справиться с этой патологией, необходимо четко определить причину диареи. Рассмотрим основные заболевания, которые могут вызывать жидкий стул у взрослых и детей:
• кишечные инфекции;
• туберкулез;
• дисбактериоз;
• хронические заболевания органов пищеварения;
• синдром мальабсорбции (нарушение всасывания);
• рак прямой кишки;
• увеличенная подвижность кишечника;
• заболевания щитовидной железы;
• заболевания почек;
• острые отравления;
• пищевая непереносимость;
• неправильное питание;
• нехватка витаминов;
• аллергии;
• стресс;
• диарея путешественников.
Кишечные инфекции
Существует большое разнообразие всевозможных кишечных инфекций, которые являются потенциально опасными для человека и способны провоцировать возникновение диареи при попадании внутрь организма. Чаще всего они проникают в наш желудочно-кишечный тракт через рот вместе с некачественной пищей, загрязненной водой и т.д. В медицине такие инфекции принято разделять на:
1. паразитарные;
2. вирусные;
3. бактериальные.
Паразитарные инфекции
Среди паразитарных инфекций главенствующую роль занимает амебная дизентерия. Она характеризуется тем, что примерно через неделю после заражения начинают появляться первые неспецифические симптомы воспаления толстого кишечника: слабость, боль в нижних отделах живота, некоторое увеличение температуры. Эти симптомы сопровождаются поносом. В дальнейшем происходит увеличение печени, а с течением времени развивается анемия и истощение.
Бактериальные инфекции
Шигеллезная дизентерия
Бактериальная дизентерия чаще всего является признаком заражения кишечного тракта бактериями рода шигелл. Инкубационный период в этом случае длится от одного дня до недели. Типичная форма дизентерии начинается остро и проявляется лихорадкой, ухудшением аппетита, головными болями, снижением артериального давления, а также признаками поражения ЖКТ. Боли в животе сначала тупые, разлитые по всему животу, постоянные. Затем они становятся более острыми, схваткообразными и локализуются уже в нижних отделах живота, чаще над лобком или слева.
Появляются тенезмы – болезненные ложные позывы к опорожнению кишечника, которые не сопровождаются дефекацией. Кроме того, характерна тянущая, отдающая в крестец боль в области прямой кишки, которая возникает во время дефекации и продолжается в течение 10-15 минут после нее. Стул учащается до 10 раз в день и больше. В испражнениях появляются примеси крови и слизи, а в более тяжелых случаях вообще выделяется только некоторое количество кровянистой слизи.
 Симптоматика желудочно-пищеводного рефлюкса у детей может быть весьма вариабельной. Так, всю совокупность симптомов желудочно-пищеводного рефлюкса подразделяют на три группы:
Симптоматика желудочно-пищеводного рефлюкса у детей может быть весьма вариабельной. Так, всю совокупность симптомов желудочно-пищеводного рефлюкса подразделяют на три группы:1. Собственно рефлюксный синдром;
2. Нарушения со стороны органов дыхательной системы;
3. Нарушения со стороны органов пищеварения.
Собственно рефлюксный синдром проявляется изжогой, которую дети часто не могут точно описать словами, поскольку не знают необходимых для этого терминов. Ребенок описывает ощущение "жжения", "горения" или "пожара" за грудиной и прикладывает ладонь к грудной клетке, совершая ей движения вверх-вниз, таким образом пытаясь изобразить природу мучительного симптома. Изжога особенно сильно беспокоит ребенка после употребления жирной пищи, во время наклонов вперед или при подъеме тяжелых предметов.
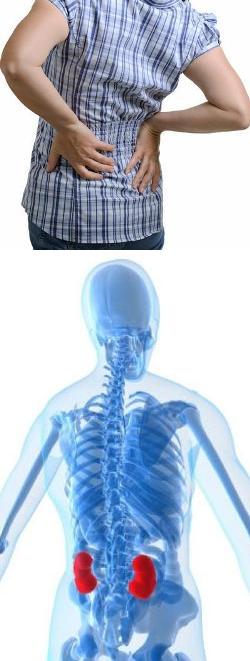
- Как проявляется симптом боли в почках?
- Патологии мочевыделительной системы
- Травмы почек
- Туберкулез почек
- Боль в почках во время беременности
- Поражения других органов
- К какому врачу обращаться при боли в почках?
- Какие анализы и обследования может назначить врач при боли в почках?
Как проявляется симптом боли в почках?
Не все знают об этом, но боль в почках беспокоит человека не над тазом, а выше, прямо под нижними ребрами. Именно на этом уровне расположены почки - в верхней части поясницы.По характеру боль в почках может быть острой, ноющей, тянущей, колющей. Она может возникать в виде приступов, или беспокоить постоянно.
До того, как больной будет осмотрен врачом, нельзя точно сказать о том, в результате чего возникла боль в почках. Нельзя даже утверждать о том, что она вообще имеет почечное происхождение. Ведь рядом с почками находится кишечник, селезенка, печень, мочеточники, позвоночный столб. Болевые ощущения в спине и пояснице могут происходить из этих органов в том числе.
Боль в почках, вызванная патологией мочевыделительной системы
Мочекаменная болезнь
Приступы острой почечной боли могут быть обусловлены наличием камней в почках (почечных чашках, лоханках) или мочеточниках. При этом болевые ощущения могут быть вызваны следующими причинами:- повреждение острыми краями камня слизистой оболочки мочевыделительного тракта;
- нарушение оттока мочи, и ее повышенное давление в почечной лоханке;
- воспаление в стенке лоханки или мочеточника, которая сдавливается и травмируется камнем (в более тяжелых случаях образуются пролежни);
- спазм мочеточника, в котором находится камень.
Приступы мочекаменной болезни проявляются в виде характерной картины почечной колики. Это колющая невыносимая боль в области почек, которая обычно провоцируется приемом алкоголя и некоторых видов пищи во время застолья. Во время почечной колики болевые ощущения постоянные и очень сильные, они не проходят, какое бы положение ни занимал больной. Он может сесть, лечь на спину, на живот, на бок, подогнут ноги, но боль все равно будет такой же невыносимой.