- Что такое диабетическая стопа?
- Симптомы и признаки, характерные для диабетической стопы
- Диагностика диабетической стопы
- Как проводят лечение диабетической стопы?
- Какой врач лечит диабетическую стопу?
- Разгрузочный полубашмак при диабетической стопе
- Ортопедическая обувь для диабетической стопы
- Специальные стельки при диабетической стопе
- Антибиотики при диабетической стопе
- Обезболивающие препараты при диабетической стопе
- ЛФК при диабетической стопе
- Пиявки при диабетической стопе
- Диета при диабетической стопе
- Лечение диабетической стопы народными средствами в домашних условиях
- Хирургическое лечение диабетической стопы
- Эндоваскулярное лечение диабетической стопы
- Ампутация диабетической стопы
- Осложнения и последствия диабетической стопы
- Профилактика диабетической стопы
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Что такое диабетическая стопа?
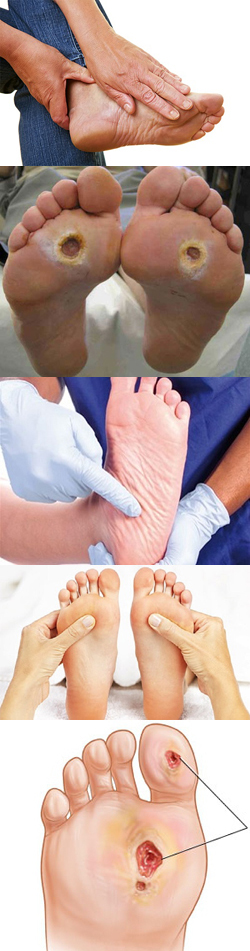
 Диабетическая стопа (синдром диабетической стопы) – это патологическое состояние, развивающееся на фоне сахарного диабета (заболевания, характеризующегося повышением уровня сахара в крови). Другими словами, диабетическая стопа является одним из осложнений сахарного диабета, которое характеризуется нарушением иннервации и кровоснабжения тканей нижней конечности. В результате данных нарушений, а также вследствие повышенных нагрузок на стопу отмечается функциональное и анатомическое повреждение мягких тканей данной области с последующим их разрушением.
Диабетическая стопа (синдром диабетической стопы) – это патологическое состояние, развивающееся на фоне сахарного диабета (заболевания, характеризующегося повышением уровня сахара в крови). Другими словами, диабетическая стопа является одним из осложнений сахарного диабета, которое характеризуется нарушением иннервации и кровоснабжения тканей нижней конечности. В результате данных нарушений, а также вследствие повышенных нагрузок на стопу отмечается функциональное и анатомическое повреждение мягких тканей данной области с последующим их разрушением.Скорость и выраженность развития диабетической стопы целиком и полностью зависит от того, как давно пациент страдает сахарным диабетом и какое лечение принимает. Для того чтобы понять, каким образом повышение уровня глюкозы (сахара) в крови приводит к развитию данной патологии, необходимы определенные знания из физиологии и патологической физиологии.
Что происходит при диабете?
Сахарный диабет – это хроническое заболевание, характеризующееся нарушением обмена углеводов (в частности глюкозы) в организме. В нормальных условиях для большинства клеток человеческого организма глюкоза является основным источником энергии. Более того, для некоторых тканей (например, для нервных клеток головного мозга) глюкоза является единственно возможным источником энергии. При понижении ее уровня в крови (который в норме колеблется в пределах от 3,3 до 5,5 ммоль/литр) может наступить нарушение функции головного мозга, потеря сознания и даже смерть. Вот почему поддержание нормогликемии (нормального уровня глюкозы в крови) является одной из жизненно важных функций организма.В норме углеводы поступают в организм с пищевыми продуктами. В процессе переваривания более сложные углеводы (сахароза, фруктоза) превращаются в глюкозу, которая и поступает в кровоток. Некоторые ткани (головной мозг, кишечник, красные клетки крови) могут поглощать глюкозу прямо из крови, в то время как другие (мышцы, печень и жировая ткань) не могут этого делать. Сама по себе глюкоза не может проникнуть в них – для этого ей нужен особый гормон, называемый инсулином (вот почему данные ткани называются инсулинозависимыми).
Инсулин вырабатывается В-клетками поджелудочной железы, которая также вырабатывает ряд других гормонов и пищеварительных ферментов. Синтезирующийся в поджелудочной железе инсулин поступает в кровоток и разносится по всему организму. Достигнув нуждающихся в глюкозе клеток, он соединяется с имеющимися на них рецепторами. Это приводит к изменению функциональной активности клеточной мембраны, в результате чего глюкоза может пройти через нее в клетку, где и будет использована в качестве источника энергии. Проще говоря, инсулин является тем «ключом», который «открывает дверь» в клетку для глюкозы.
При сахарном диабете нарушается процесс поступления глюкозы в клетки. Это приводит к повышению ее уровня в крови более 5,5 ммоль/литр (данное состояние называется гипергликемией), а также является причиной недостатка энергии в инсулинозависимых тканях.
Сахарный диабет может быть:
- Инсулинозависимым (сахарный диабет 1 типа). Основной причиной развития данной формы заболевания является нарушение процесса образования инсулина в клетках поджелудочной железы. Это приводит к снижению его концентрации в крови, в результате чего глюкоза не может проникнуть в клетки.
- Инсулиннезависимым (сахарный диабет 2 типа). Данная форма заболевания характеризуется повреждением инсулиновых рецепторов, расположенных в клеточных мембранах инсулинозависимых тканей. Вырабатывающийся при этом инсулин не может обеспечить поглощение глюкозы клетками, что и приводит к повышению ее уровня в крови.
В чем причина развития диабетической стопы?
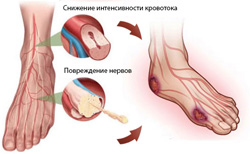
Причины возникновения диабетической стопы у больных диабетом кроются в нарушении кровоснабжения и иннервации ног. Как было сказано ранее, при сахарном диабете повышается уровень глюкозы в крови. Это приводит к энергетическому голоданию инсулинозависимых клеток, а также способствует нарушению обмена жиров и углеводов во всем организме, следствием чего и является поражение самых разных органов и тканей.Развитию диабетической стопы способствует:
- Диабетическая макроангиопатия. Данным термином обозначается поражение сосудов (артерий) крупного и среднего калибра, развивающееся на фоне длительного прогрессирования сахарного диабета. Преимущественно поражаются сосуды головного мозга, сердца и нижних конечностей. Механизм поражения заключается в том, что при диабете ускоряется процесс развития атеросклероза – патологического состояния, характеризующегося отложением в стенках сосудов «плохого» холестерина (так называемых липопротеидов низкой плотности). Вначале это приводит к поражению интимы (внутреннего слоя сосудистой стенки), а затем патологический процесс распространяется на более глубокие слои артерий. В результате прогрессирования заболевания в стенках пораженных сосудов образуются характерные липидные (жировые) бляшки, которые в определенной степени сужают просвет сосуда. Со временем данные бляшки могут изъязвляться и разрушаться, что приводит к нарушению целостности внутренней стенки сосуда и способствует образованию тромбов (кровяных сгустков) в области изъязвления. Развитие патологического процесса в сосудах нижней конечности характеризуется нарушением кровоснабжения мягких тканей данной области, вследствие чего нарушаются многие их функции - защитная (повышается риск заражения различными патогенными микроорганизмами), восстановительная (нарушается процесс регенерации, то есть восстановления поврежденных клеток и тканей) и другие.
- Диабетическая микроангиопатия. Характеризуется поражением мелких кровеносных сосудов (артериол, капилляров и венул). Причиной их поражения также является нарушение обмена жиров и повышение концентрации «плохого» холестерина в крови. Он (холестерин) образует на внутренней поверхности капилляров (мельчайших сосудов, через стенку которых осуществляется обмен кислорода между клетками крови и тканями организма) своеобразную пленку, в результате чего нарушается процесс транспорта газов и питательных веществ, то есть развивается тканевая гипоксия (недостаток кислорода на уровне тканей). Также определенную роль в развитии микроангиопатии играет повышение уровня глюкозы в крови. Гипергликемия приводит к повреждению клеток крови, что проявляется нарушением транспортной функции эритроцитов. Кроме того, при гипергликемии поражаются тромбоциты (кровяные пластинки, ответственные за остановку кровотечений), что способствует образованию тромбов и нарушению процесса восстановления поврежденных сосудов.
- Диабетическая нейропатия. Поражение нервов при сахарном диабете происходит по различным причинам. В первую очередь отмечается поражение мельчайших кровеносных сосудов, кровоснабжающих нервную ткань (механизм их поражения описан ранее). Также при гипергликемии нарушается процесс синтеза миелина, необходимого для нормального функционирования нервов (миелин входит в состав оболочек нервных волокон, а также обеспечивает проведение нервных импульсов по ним). Все это приводит к развитию гипоксии и постепенному разрушению нервных клеток в пораженной области. В результате нарушения чувствительной, двигательной и вегетативной (обеспечивающей функции желез, тонус сосудов и так далее) иннервации отмечается потеря всех видов чувствительности, а также нарушение трофики (питания) тканей в области стопы, что и является причиной образования трофических язв.
- Диабетическая остеоартропатия. Причиной поражения суставов и костей при сахарном диабете является нарушение их иннервации. Кроме того, в нормальных условиях костная ткань постоянно обновляется. Одни клетки (остеокласты) разрушают костное вещество, в то время как другие (остеобласты) синтезируют его заново. При недостатке инсулина происходит патологическая активация остеокластов и угнетение активности остеобластов. Следствием этого может быть разрушение костной ткани в местах повышенного давления, деформация суставных поверхностей костей, возникновение патологических переломов (в данном случае кость ломается при воздействии малых нагрузок) и так далее.
Как часто встречается диабетическая стопа?
По данным различных исследований, на сегодняшний день сахарным диабетом страдает около 6% населения планеты, то есть почти 420 миллионов людей. Примерно у 10 – 15 процентов из них со временем могут развиваться трофические нарушения в области нижней конечности, что особенно актуально у тех пациентов, которые не соблюдают предписаний врача относительно лечения или не лечатся вовсе (из-за нехватки времени, денежных средств или по другим причинам).Согласно статистике, почти у половины больных, у которых сахарный диабет выявлен впервые, уже имеются нарушения кровоснабжения и иннервации нижней конечности различной степени выраженности. В то же время, стоит отметить, что около 40 – 60% ампутаций ног по всему миру связаны именно с диабетической стопой и ее гнойными осложнениями, причем, чем старше пациент и чем дольше он страдает диабетом, тем выше риск развития данных осложнений.
Также после проведения многих исследований удалось установить, что тип диабета (инсулинозависимый или инсулиннезависимый) практически не влияет на вероятность развития диабетической стопы. Объясняется это тем, что по мере прогрессирования инсулиннезависимого сахарного диабета концентрация инсулина в крови также снижается, в результате чего в тканях и органах происходят те же изменения, что и при диабете первого типа.
Кто рискует заболеть диабетической стопой?
Риск развития диабетической стопы существует у всех без исключения больных сахарным диабетом, хотя своевременно начатое и правильно проводимое лечение может замедлить прогрессирование заболевания. В то же время, существуют определенные группы пациентов, у которых вероятность развития данного осложнения наиболее высока.Повышенному риску развития диабетической стопы подвержены:
- Пациенты, страдающие периферической полинейропатией. Данным термином обозначается патологическое состояние, характеризующееся поражением различных периферических нервов, чаще нервов верхних и/или нижних конечностей. Причин развития данной патологии может быть множество (травма, интоксикация, хронические воспалительные заболевания), однако все они в конечном итоге приводят к нарушению чувствительных, двигательных и трофических функций в вовлеченных областях. Поражение обычно носит диффузный (распространенный) и симметричный характер, то есть при поражении одной конечности в скором времени можно ожидать поражения другой.
- Пациенты, имевшие язвы конечностей или ампутации в прошлом. Если у пациента в прошлом имелись язвы в области стоп, это говорит о том, что у него уже имеются определенные нарушения кровоснабжения или иннервации нижних конечностей. При присоединении или прогрессировании сахарного диабета имеющиеся патологии могут обостриться, что ускорит развитие диабетической стопы.
- Пациенты, злоупотребляющие табаком. Научно доказано, что никотин (входящий в состав сигарет) повышает риск развития атеросклероза, увеличивая концентрацию «плохого» холестерина в крови. В то же время, никотин напрямую повреждает внутренний слой сосудистой стенки, усугубляя течение атеросклероза и сахарного диабета.
- Пациенты с гипертонией (хроническим повышением артериального давления). Хроническое повышение артериального давления способствует более быстрому поражению кровеносных сосудов атеросклеротическими бляшками, что на фоне сахарного диабета может ускорить процесс развития ангиопатии.
- Пациенты с повышенным уровнем холестерина в крови. Повышение уровня «плохого» холестерина в крови является одним из основных факторов, определяющих поражение кровеносных сосудов при сахарном диабете.
- Пациенты в возрасте от 45 до 64 лет. На основании множества исследований были сделаны выводы, что именно в данной возрастной группе диабетическая стопа встречается наиболее часто. Обусловлено это тем, что в более молодом возрасте компенсаторные механизмы предотвращают развитие такого грозного осложнения.
Симптомы и признаки, характерные для диабетической стопы
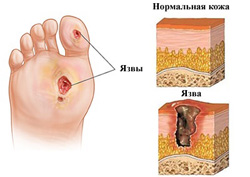 Главным проявлением диабетической стопы является образование язв и других деформаций кожных покровов, что в дальнейшем может привести к повреждению более глубоко расположенных тканей. В то же время, характер язв, а также состояние кожных покровов и костно-мышечного аппарата стопы могут различаться в зависимости от формы заболевания.
Главным проявлением диабетической стопы является образование язв и других деформаций кожных покровов, что в дальнейшем может привести к повреждению более глубоко расположенных тканей. В то же время, характер язв, а также состояние кожных покровов и костно-мышечного аппарата стопы могут различаться в зависимости от формы заболевания.Каковы основные формы диабетической стопы?
Как следует из выше сказанного, причиной развития диабетической стопы может быть поражение нервной ткани или кровеносной системы. В клинической практике различают несколько форм данной патологии, которые определяются в зависимости от преимущественного поражения нервов или сосудов.Диабетическая стопа может быть:
- Ишемической – характеризуется преимущественным поражением кровеносных сосудов.
- Нейропатической – характеризуется преимущественным поражением нервной ткани.
- Нейроишемической – при данной форме заболевания отмечается одновременное поражение нервной ткани и кровеносных сосудов.
Симптомы ишемической диабетической стопы
Ишемическая форма заболевания встречается лишь у 5 – 10% больных. В данном случае главной причиной повреждения тканей стопы является нарушение их кровоснабжения вследствие поражения крупных и мелких кровеносных сосудов. Основной отличительной особенностью ишемической диабетической стопы является сильная боль в области голени или стопы. Боль возникает или усиливается во время ходьбы и ослабевает во время отдыха. Механизм возникновения боли в данном случае объясняется развитием тканевой ишемии, то есть недостаточного кровоснабжения тканей. Кроме того, при нарушении микроциркуляции отмечается накопление в тканях побочных продуктов обмена веществ, которые также способствуют развитию болевого синдрома.Во время увеличения нагрузки (например, при ходьбе) потребность тканей (особенно мышц) в кислороде увеличивается. Обычно данная потребность восполняется за счет усиления кровотока, однако при поражении кровеносных сосудов ног этот компенсаторный механизм неэффективен, в результате чего развивается ишемия и появляется боль. При прекращении нагрузки потребность мышц в кислороде снижается, вследствие чего боль слегка стихает или вовсе исчезает.
Другими проявлениями ишемической диабетической стопы могут быть:
- Бледность кожных покровов. Привычный розоватый оттенок коже придает кровь, находящаяся в мелких кровеносных сосудах (капиллярах). При ишемической форме заболевания приток крови к сосудам стопы снижается, в результате чего кожные покровы будут иметь бледный оттенок.
- Снижение температуры кожи. Причиной снижения местной температуры также является нарушение кровоснабжения стопы (к тканям поступает меньшее количество теплой крови, в результате чего они быстрее охлаждаются).
- Атрофия (истончение) кожи. Происходит в результате недостаточного поступления питательных веществ и кислорода с кровью. Также может отмечаться выпадение волос в области стопы или голени.
- Болезненные язвы. Отличительной особенностью язв при ишемической форме заболевания является выраженная болезненность. Объясняется это тем, что нервные окончания хотя и повреждены, однако все-таки функционируют, в результате чего изъязвление кожи и мягких тканей сопровождается раздражением болевых нервных волокон и появлением болей.
Симптомы нейропатической диабетической стопы
Данная форма заболевания встречается более чем в 60% случаев и характеризуется трофическими изменениями нижней конечности, возникающими на фоне поражения нервного аппарата стопы. В данном случае кровоснабжение тканей остается относительно нормальным, однако ввиду нарушения иннервации происходит поражение мышц, кожи, костей и суставов, что и приводит к развитию клинических проявлений заболевания.На нейропатический характер заболевания может указывать:
- Нормальные цвет и температура кожи. При данной форме заболевания кровоснабжение тканей стопы не нарушено (или нарушено незначительно), вследствие чего цвет и температура кожных покровов остаются нормальными.
- Сухость кожи. В результате поражения вегетативной (автономной) нервной системы происходит нарушение функции потовых желез, в результате чего отмечается сухость кожных покровов.
- Диабетическая остеоартропатия. Специфическая деформация костей и суставов встречается преимущественно при нейропатической форме диабетической стопы, что обусловлено нарушением иннервации данных структур.
- Безболезненные язвы. Образование язв при нейропатической форме заболевания происходит в результате повреждения и разрушения нервов, обеспечивающих трофику кожных покровов. В результате развития патологического процесса также поражаются болевые нервные окончания, вследствие чего нейропатические язвы безболезненны даже при пальпации (прощупывании).
- Нарушение чувствительности. В начальной стадии заболевания больные могут жаловаться на парестезии (ощущение ползания мурашек, легкое покалывание) в области голени и/или стопы, что объясняется функциональным поражением нервных волокон. При дальнейшем прогрессировании заболевания может отмечаться онемение, снижение температурной, болевой и тактильной чувствительности (больной не ощущает прикосновений к коже).
Симптомы нейроишемической диабетической стопы
Данная форма заболевания характеризуется одновременным поражением нервного и сосудистого аппарата стопы. В результате этого могут отмечаться симптомы тканевой ишемии (легкая болезненность, бледность и снижение температуры кожи) и нейропатии (сухость кожных покровов, деформация костей и суставов).Нейроишемическая диабетическая стопа встречается примерно в 20% случаев и характеризуется быстрым, агрессивным течением. Образующиеся при этом поверхностные язвы быстро прогрессируют, что может в короткие сроки привести к поражению более глубоких тканей (мышц, связок, костей) и стать причиной ампутации конечности.
Диагностика диабетической стопы
 Заподозрить развитие диабетической стопы можно на основании подробного опроса и клинического обследования больного. В то же время, для подтверждения диагноза, для определения степени тяжести поражения тканей стопы и выбора правильной лечебной тактики нужно провести ряд дополнительных исследований.
Заподозрить развитие диабетической стопы можно на основании подробного опроса и клинического обследования больного. В то же время, для подтверждения диагноза, для определения степени тяжести поражения тканей стопы и выбора правильной лечебной тактики нужно провести ряд дополнительных исследований.Клиническое обследование пациента с диабетической стопой включает:
- Осмотр. Врач осматривает кожные покровы в области обеих стоп и голеней, оценивая их цвет, наличие или отсутствие шелушения кожи, трещин или язв. Также он обращает внимание на наличие или отсутствие видимых деформаций костно-суставного аппарата и на состояние мышечной системы.
- Пальпацию. Во время пальпации (прощупывания) врач оценивает температуру кожных покровов, при этом следует сравнивать температуру на обеих конечностях. Также оценивается влажность и эластичность кожных покровов, которые могут быть снижены при нейропатической форме заболевания. Важным элементом пальпации является определение пульсации крупных артерий нижней конечности. Для этого врач прикладывает пальцы к определенным точкам (в местах, где артерии располагаются наиболее поверхностно) и пытается определить наличие пульсовой волны. Так, например, бедренная артерия пальпируется в области передней верхней части бедра (ниже паховой связки), подколенная артерия – в подколенной ямке. Особое значение имеет пальпация поверхностных артерий стопы – задней большеберцовой (проходит по внутренней поверхности стопы, позади лодыжки) и тыльной артерии стопы (располагается на передней поверхности стопы). Если врачу удается четко определить пульсацию в данных артериях, вероятнее всего поражение стопы носит нейропатический характер. Если же пульсация ослаблена или не определяется вовсе, речь идет об ишемической форме заболевания.
- Аускультацию (выслушивание) артерий стопы. Высушивание шума тока крови по сосудам производится с помощью фонендоскопа. Появление патологического шума может свидетельствовать о наличии бляшек, которые суживают просвет сосудов и затрудняют ток крови через них.
Стадии диабетической стопы
Стадия диабетической стопы определяется в зависимости от характера поражения кожных покровов и мягких тканей (чем глубже распространяется патологический процесс, тем большее количество тканей поражается).В зависимости от глубины поражения выделяют:
- Стадию 0 – кожные покровы не повреждены (язвы отсутствуют), однако могут отмечаться видимые деформации костно-суставного аппарата стоп.
- Стадию 1 – определяется одна или несколько поверхностно расположенных кожных язв.
- Стадию 2 – язвы проникают в более глубокие ткани, поражая сухожилия, кости, суставы.
- Стадию 3 – гнойно-воспалительный процесс распространяется на костную ткань.
- Стадию 4 – отмечается локальное (местное) гнойно-воспалительное поражение тканей стопы, сочетающееся с их некрозом (отмиранием).
- Стадию 5 – характеризуется обширным гнойно-некротическим процессом, требующим ампутации большой части конечности.
Лабораторные анализы
Лабораторные анализы могут назначаться для оценки степени тяжести сахарного диабета, а также для выявления инфекционных осложнений диабетической стопы.При диабетической стопе врач может назначить:
- Общий анализ крови. Позволяет вовремя выявить признаки распространения гнойной инфекции. На наличие инфекционных осложнений будет указывать повышение количества лейкоцитов (клеток иммунной системы, ответственных за борьбу с патогенными микроорганизмами) более 9,0 х 109/л, а также увеличение скорости оседания эритроцитов более 10 – 15 мм в час. Также при общем анализе крови можно определить уровень сахара. Однако стоит отметить, что для подтверждения диагноза сахарного диабета разового определения гликемии недостаточно.
- Суточный гликемический профиль. Суть данного исследования заключается в определении уровня глюкозы в крови несколько раз в течение суток (утром натощак, перед основными приемами пищи и через два часа после них, перед сном, в полночь и в 3 часа ночи). Это позволяет подтвердить диагноз сахарного диабета, а также рассчитать дозу инсулина, необходимую для поддержания гликемии на нормальном уровне в течение всего дня.
- Определение уровня холестерина в крови. Как было сказано ранее, нарушение обмена холестерина является основной причиной образования сосудистых бляшек и нарушения кровоснабжения нижних конечностей при сахарном диабете. На наличие данных нарушений в обмене веществ может указывать повышение концентрации общего холестерина более 5,2 ммоль/литр, а также повышение концентрации «плохого» холестерина (способствующего образованию липидных бляшек) более 2,6 ммоль/литр и снижение концентрации «хорошего» холестерина (способствующего вымыванию липидов из сосудистых стенок) менее 1,0 ммоль/литр.
- Бактериологические исследования. Позволяют определить вид патогенных микроорганизмов, ставших причиной развития гнойно-инфекционного процесса. Для этого производят забор различных материалов (мазка с поверхности кожи, выделяемого из язвы гноя, крови и так далее) и направляют их в лабораторию для исследования. В лаборатории производится посев биологического материала на специальные питательные среды, где в течение нескольких дней или недель образуются колонии патогенных возбудителей (если таковые имеются). Также в процессе лабораторной диагностики определяется чувствительность бактерий к различным антибиотикам, что позволяет оптимально подбирать антибактериальные препараты в процессе лечения.
Инструментальные исследования
Инструментальные исследования позволяют оценить степень закупорки кровеносных сосудов при ишемической форме заболевания, а также выявить уровень поражения нервной ткани при нейропатической или нейроишемической диабетической стопе.При диабетической стопе врач может назначить:
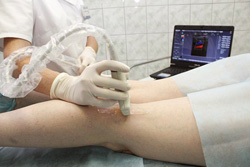
- УЗИ-допплер. Суть данного исследования заключается в том, что с помощью ультразвуковых волн производят оценку характера кровотока по кровеносным сосудам. С помощью допплерографического исследования можно определить адекватность кровоснабжения нижней конечности и выявить места патологического сужения артерий.
- Компьютерную томографию с контрастом (КТ-ангиографию). Суть компьютерной томографии заключается в том, что с помощью специального аппарата производится множество рентгеновских снимков, после чего они объединяются и представляются на мониторе компьютера в виде послойного изображения исследуемой области. Однако в обычных условиях кровеносные сосуды плохо визуализируются на КТ, поэтому перед исследованием пациенту вводят специальное контрастное вещество. Оно заполняет кровеносные сосуды, что позволяет более детально исследовать их во время КТ.
- Магнитно-резонансную томографию (МРТ). Данное исследование позволяет визуализировать крупные кровеносные сосуды, выявить места образования липидных бляшек и спланировать хирургическое лечение. При необходимости врач может назначить МРТ с контрастом. Во время данной процедуры в сосудистое русло пациента также вводится контрастное вещество, которое распространяется по артериям. Это позволяет визуализировать более мелкие сосуды и оценить характер нарушения кровотока в тканях стопы и голени.
- Электронейромиографию. Суть данного метода заключается в исследовании характера проведения нервных импульсов по нервным волокнам. Во время выполнения процедуры врач устанавливает в области нервных стволов два электрода (они крепятся на поверхности кожи в виде липучек или вводятся внутримышечно в виде тонких иголок). После этого измеряется скорость проведения нервного импульса по исследуемому нерву и характер мышечного сокращения, происходящего в ответ на данный импульс. При поражении нервных волокон скорость проведения импульсов по ним будет значительно ниже нормы, что позволит выявить нейропатическую или нейроишемическую форму заболевания.
Как проводят лечение диабетической стопы?
 Лечение диабетической стопы должно быть комплексным, включающим не только устранение клинических проявлений со стороны пораженной конечности, но и коррекцию основного заболевания, ставшего причиной развития данного осложнения (то есть лечение сахарного диабета).
Лечение диабетической стопы должно быть комплексным, включающим не только устранение клинических проявлений со стороны пораженной конечности, но и коррекцию основного заболевания, ставшего причиной развития данного осложнения (то есть лечение сахарного диабета).Какой врач лечит диабетическую стопу?
Лечением диабетической стопы обычно занимаются сразу несколько специалистов, однако при наличии выраженных гнойно-инфекционных осложнений пациент госпитализируется в отделение хирургии. Хирурги оценивают общее состояние пациента, а также характер нарушения кровоснабжения и иннервации нижней конечности, после чего принимают решение относительно дальнейшей лечебной тактики.При необходимости хирург может вызвать на консультацию:
- Эндокринолога – для определения типа сахарного диабета, назначения или коррекции инсулинотерапии.
- Сосудистого хирурга – при подозрении на окклюзию (закупорку) крупных кровеносных сосудов.
- Невролога – при подозрении на нейропатическую диабетическую стопу.
- Инфекциониста – при наличии выраженных инфекционных осложнений.
- Ортопеда – при выраженной деформации костно-суставного аппарата нижних конечностей.
- Травматолога – при наличии патологических переломов или вывихов.
- разгрузочный полубашмак;
- ортопедическая обувь;
- специальные ортопедические стельки;
- антибактериальные препараты;
- обезболивающие препараты;
- лечебная физкультура (ЛФК);
- гирудотерапия(лечение пиявками);
- диета;
- народные средства;
- хирургическое лечение;
- эндоваскулярное лечение;
- ампутация.
Разгрузочный полубашмак при диабетической стопе
Как говорилось ранее, при развитии диабетической стопы повреждение тканей происходит в первую очередь в тех местах, на которые оказывается наибольшая нагрузка во время ходьбы. Разгрузочный полубашмак представляет собой специальное приспособление, предназначенное для снижения нагрузки на «критические» участки стопы. Передняя часть подошвы у такого башмака полностью отсутствует, в результате чего вся нагрузка во время ходьбы приходится на пяточную область. Это позволяет улучшить кровоснабжение в пораженных областях и предотвратить дальнейшее развитие патологического процесса, а также способствует скорейшему заживлению раны после хирургического лечения язвы или других гнойных осложнений.Стоит отметить, что ношение разгрузочного башмака целесообразно сочетать с использованием костылей. Это позволяет значительно снизить нагрузку на здоровую конечность, предотвращая развитие язв и на ней.
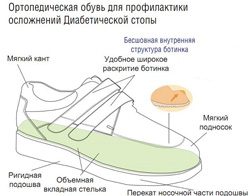
Ортопедическая обувь для диабетической стопы
Ношение специальной ортопедической обуви является одним из основных этапов профилактики и лечения диабетической стопы. Объясняется это тем, что обычная обувь изготавливается для здоровых людей, у которых не нарушено кровоснабжение и/или иннервация стоп и голеней. Ношение такой же обуви пациентом с диабетической стопой может стать причиной более быстрого развития язв.Изготавливается ортопедическая обувь индивидуально в каждом конкретном случае, только после оценки и измерения параметров стопы больного.
Основными характеристиками ортопедической обуви являются:
- Отсутствие жесткого носка. Практически во всех обычных туфлях верхняя часть носка изготавливается из жесткого материала, который во время ходьбы изгибается и давит на верхнюю часть пальцев или стопы. В некоторых случаях это может привести к возникновению мозолей или болезненных ощущений даже у здорового человека, а у больного диабетической стопой такая обувь непременно станет причиной образования язв. Вот почему передняя верхняя часть ортопедической обуви всегда изготавливается из мягких материалов.
- Рокерная подошва. В нормальных условиях во время ходьбы нагрузка распределяется попеременно на пятку и на стопу, при этом задействуются мышцы свода стопы, уменьшающие нагрузку на отдельные ее части. При диабетической стопе данные мышцы обычно поражаются, в результате чего средняя часть стопы (обычно изогнутая вверх) выпрямляется и теряет свои амортизирующие свойства. Рокерная подошва представляет собой жесткую пластинку, внутренняя (обращенная к стопе) часть которой ровная (обычно она подгоняется под форму стопы пациента), а наружная имеет слегка закругленную поверхность и приподнятый носок. В результате этого во время ходьбы стопа пациента «перекатывается» с пятки на переднюю часть, причем нагрузка на нее снижается в несколько раз.
- Отсутствие неровностей на внутренней поверхности обуви. На внутренней поверхности туфлей или кроссовок могут иметься швы, выступы тканей или другие дефекты, которые могут травмировать кожу пациента с диабетической стопой. Именно по этой причине внутренняя поверхность ортопедической обуви должна быть идеально ровной и гладкой.
- Соответствие стопе пациента. При покупке обычной обуви бывает трудно сразу подобрать необходимый размер. Кроме того, ввиду особенностей строения стопы новые туфли могут «тереть» иди «давить» в области пяточного сухожилия, лодыжек, больших пальцев. У пациентов с диабетической стопой такие явления недопустимы, поэтому изготавливаемая для них обувь должна идеально соответствовать всем формам и деформациям стопы.
Специальные стельки при диабетической стопе
Специальные стельки обычно изготавливаются для тех пациентов, у которых отмечается выраженная деформация стопы. В большинстве случаев стельки устанавливают в ортопедическую обувь, что способствует более равномерному распределению нагрузки во время ходьбы, а также избавляет пациентов от необходимости слишком часто менять саму обувь (форма стопы у пациента может меняться в зависимости от прогрессирования заболевания и проводимого лечения).Также специальные стельки могут назначаться пациентам после ампутации (удаления) одного или нескольких пальцев или передней части стопы, причем в месте расположения удаленной части стопы обычно располагается жесткий материал, компенсирующий дефект. Это является крайне важным моментом в лечении диабетической стопы, так как отсутствие даже одного пальца существенно изменяет распределение нагрузки на подошву во время ходьбы и способствует образованию язв в местах повышенного давления.
Антибиотики при диабетической стопе
Как было сказано ранее, при развитии сахарного диабета значительно снижается устойчивость организма перед лицом различных патогенных микроорганизмов. Это усугубляется нарушением кровоснабжения и иннервации тканей нижней конечности при диабетической стопе, в результате чего инфекционные процессы развиваются очень быстро и плохо поддаются лечению. Вот почему применение антибактериальных препаратов является одним из основных этапов лечения диабетических язв стопы и предотвращения гнойно-инфекционных осложнений.Основными возбудителями инфекции при диабетической стопе являются гноеродные микроорганизмы – стафилококки, стрептококки. При развитии гнойного процесса вначале назначают антибиотики широкого спектра действия, активные против большого числа самых разных возбудителей. После забора материала и бактериологического исследования назначают те антибиотики, к которым данный конкретный возбудитель максимально чувствителен.
Способ применения и дозы | |||
Пенициллины | Амоксиклав | Комбинированный препарат, состоящий из антибиотика амоксициллина и клавулановой кислоты, которая защищает препарат от разрушающего действия некоторых микроорганизмов. | Внутрь по 250 – 500 мг амоксициллина и 125 мг клавулановой кислоты (содержатся в 1 таблетке) 2 – 3 раза в сутки. |
Цефалоспорины | Цефтриаксон | Антибиотик широкого спектра действия, который нарушает процесс образования клеточной стенки бактерий, приводя к их разрушению. | Внутримышечно по 1 – 2 грамма 1 – 2 раз в сутки. |
Цефепим | Обладает более широким спектром действия, чем цефтриаксон. | Внутривенно или внутримышечно по 0,5 – 2 грамма 2 раза в сутки в течение 7 – 10 дней. | |
Фторхинолоны | Ципрофлоксацин | Повреждают генетический аппарат бактериальных клеток, нарушая процесс их деления (размножения). | Внутривенно, капельно по 200 – 400 мг 1 – 2 раза в сутки. Длительность лечения определяется тяжестью заболевания. |
Офлоксацин | Внутривенно, капельно, по 200 мг 2 – 3 раза в сутки. |
Обезболивающие препараты при диабетической стопе
При нейропатической форме заболевания болевой синдром обычно выражен незначительно или отсутствует вовсе. В то же время, при ишемической диабетической стопе боли могут быть крайне выраженными, что требует адекватного назначения болеутоляющих препаратов.Сразу стоит отметить, что обычные обезболивающие средства (нестероидные противовоспалительные препараты или НПВС – анальгин, спазмалгон, нимесил и другие) при диабетической стопе неэффективны. Объясняется это тем, что перечисленные лекарства снимают боль лишь при наличии воспалительного процесса. Однако при диабетической стопе воспаление практически отсутствует, а возникновение болей обусловлено выраженной ишемией тканей. Вот почему применение НПВС не только нецелесообразно, но и недопустимо, так как может привести к развитию грозных осложнений со стороны желудочно-кишечного тракта (в частности к образованию язв и развитию кровотечения).
Способ применения и дозы | |||
Наркотические болеутоляющие препараты | Морфин | Морфин и морфиноподобные препараты воздействуют на центральную нервную систему, блокируя проведение болевых нервных импульсов к головному мозгу. Кроме того, данные препараты изменяют психологическое состояние больного, снижая выраженность негативной реакции на боль и вызывая чувство эйфории (удовлетворения, душевного спокойствия). | Препарат можно назначать внутрь или внутримышечно. Доза подбирается индивидуально в зависимости от выраженности болевого синдрома. |
Трамадол | Синтетический наркотический болеутоляющий препарат, замедляющий проведение болевых импульсов на уровне центральной нервной системы. | Внутрь, перед сном по 25 – 50 мг. При необходимости врач может увеличить дозу до 100 мг 2 – 4 раза в сутки. | |
Антидепрессанты | Амитриптилин | Действует на уровне центральной нервной системы. Оказывает антидепрессивное (улучшает общее самочувствие больного, повышает настроение) и определенное болеутоляющее действие. | Внутрь, после еды, по 25 – 50 мг в течение 5 – 7 дней. При необходимости доза может быть увеличена до 75 – 100 мг 3 раза в сутки. |
Противосудорожные препараты | Габапентин | Предполагается, что механизм действия данного препарата основан на снижении чувствительности периферических нейронов, ответственных за возникновение и передачу болевых импульсов. | Внутрь по 100 – 300 мг 1 раз в сутки. При хорошей переносимости препарата и отсутствии побочных реакций суточная доза может быть увеличена до 3600 мг (в несколько приемов). |
ЛФК при диабетической стопе
Лечебная физкультура (ЛФК) и специальная гимнастика может оказать определенное положительное действие при диабетической стопе. Целью физических упражнений в данном случае является улучшение кровоснабжения ишемизированных тканей нижней конечности. Однако стоит помнить, что при ишемической форме заболевания механизм поражения заключается в закупорке кровеносных сосудов, по которым кровь поступает к тканям, поэтому чрезмерно большие нагрузки могут привести к усилению болей и развитию осложнений. Вот почему сразу стоит исключить любые упражнения и занятия, связанные с увеличением нагрузки на стопы (ходьбу, бег, езду на велосипеде, поднятие тяжестей, длительное пребывание в положении «стоя» и так далее).При диабетической стопе можно выполнять:
- Упражнение 1. Исходное положение - сидя на стуле, ноги опущены вниз и сведены вместе. Поочередно сгибать и разгибать пальцы стоп по 5 – 10 раз вначале на одной ноге, а затем на другой.
- Упражнение 2. Исходное положение такое же. Вначале следует поднять пальцы вверх на 5 – 10 секунд, удерживая пятку прижатой к полу. Затем пальцы следует опустить, а пятку поднять вверх (также на 5 – 10 секунд). Повторить упражнение 3 – 5 раз.
- Упражнение 3. Исходное положение такое же. Поднять одну ногу на 5 – 10 см над полом и начать выполнять круговые движения стопой, вначале в одном направлении (3 – 5 раз), а затем в другом. Повторить упражнение с другой ногой.
- Упражнение 4. Исходное положение такое же. Вначале следует выпрямить одну ногу в колене, а затем согнуть ее в голеностопном суставе, стараясь оттянуть пальцы как можно ниже. Продержать ногу в таком положении 5 – 10 секунд, после чего опустить ее и повторить упражнение со второй ногой.
- Упражнение 5. Исходное положение такое же. Выпрямить ногу в колене, после чего разогнуть ее в голеностопном суставе, стараясь при этом дотянуться пальцами рук до пальцев ноги. Повторить упражнение со второй ногой.
Пиявки при диабетической стопе
Использование пиявок (гирудотерапия) допускается в начальных стадиях заболевания, когда в области стопы не образовались язвы. При развитии гнойных осложнений диабетической стопы использование пиявок нецелесообразно, так как в первую очередь надо устранить очаг инфекции и предотвратить дальнейшее повреждение тканей.Механизм лечебного действия гирудотерапии заключается в том, что во время прокусывания кожи пиявка выделяет в ранку особый фермент гирудин, который представляет собой антикоагулянт (вещество, снижающее свертываемость крови и делающее ее более «текучей»). Пиявка делает это, для того чтобы легче было высосать кровь. Положительный эффект при диабетической стопе заключается в том, что после введения гирудина улучшается микроциркуляция крови в области ишемизированной стопы, то есть клетки мягких тканей начинают получать большее количество кислорода и питательных веществ. Это замедляет прогрессирование патологического процесса и предотвращает развитие осложнений.
Сеанс гирудотерапии обычно длится 30 – 60 минут, в течение которых одна пиявка может высосать до 5 мл крови. После отделения пиявки из ранки может выделяться небольшое количество жидкости (плазмы и крови) в течение нескольких часов. Курс лечения может включать до 10 – 15 процедур, проводимых несколько раз в неделю.
Диета при диабетической стопе
Правильное питание является одним из ключевых моментов в лечении сахарного диабета, так как позволяет нормализовать уровень сахара в крови и предотвратить дальнейшее прогрессирование заболевания и развитие осложнений (в том числе диабетической стопы). Главным условием диеты у пациентов с диабетом является полное исключение продуктов, содержащих глюкозу в чистом виде. Заменить ее можно «сложными» углеводами, которые содержатся во многих продуктах растительного происхождения. Сам сахар можно заменить ксилитом или другим сахарозаменителем.
|
Лечение диабетической стопы народными средствами в домашних условиях
Народные средства могут применяться как для лечения сахарного диабета (то есть для нормализации уровня сахара в крови), так и для борьбы с местными проявлениями диабетической стопы. Однако стоит помнить, что образование диабетической язвы указывает на выраженное нарушение кровоснабжения и/или иннервации тканей в пораженной области, поэтому полагаться на одни лишь народные рецепты без консультации специалиста крайне не рекомендуется.В лечении диабетической стопы можно использовать:
- Отвар из листьев черники. Способствует нормализации уровня сахара в крови. Для приготовления отвара 5 – 10 граммов листьев черники следует залить 1 стаканом воды, довести до кипения и кипятить в течение 5 минут, после чего охладить, процедить и принимать внутрь по 100 мл 2 раза в сутки за 15 минут до еды.
- Компрессы с гвоздичным маслом. Гвоздичное масло обладает болеутоляющим, ранозаживляющим, противовоспалительным и антибактериальным действием. Приобрести его можно в аптеке. При образовании поверхностных трещин или ранении стопы следует растворить 4 – 5 капель гвоздичного масла в 10 мл прокипяченного подсолнечного масла, смочить в нем сложенную в несколько слоев марлю и приложить к поврежденной коже на 20 – 30 минут.
- Отвар плодов черемухи. Благодаря входящим в состав плодов черемухи дубильным веществам отвар оказывает противовоспалительное и вяжущее действие, предотвращая развитие инфекции в ранах и язвах. Для приготовления отвара 1 – 2 столовых ложки сухих плодов черемухи следует залить 400 мл кипятка и держать на водяной бане в течение 20 минут. Охладить, процедить и использовать для промывания трещин или поверхностных язв 1 – 2 раза в сутки.
Хирургическое лечение диабетической стопы
Хирургическое лечение применяется для удаления инфицированных язв или некротизированных тканей с целью предотвращения дальнейшего прогрессирования патологического процесса и распространения инфекции. Объем хирургического вмешательства определяется индивидуально в каждом конкретном случае и зависит от характера поражения, наличия инфекционных осложнений и общего состояния пациента.Хирургическое лечение проявлений диабетической стопы может включать:
- Санацию – заключается во вскрытии гнойно-некротического очага, удалении омертвевших тканей и промывании образовавшейся раневой полости растворами антибиотиков с последующим ее ушиванием.
- Некрэктомию – удаление всех некротических масс (включая кожные покровы, мышцы, связки) в пределах здоровых тканей.
- Вскрытие очагов остеомиелита – гнойно-некротического процесса в костной ткани.
- Вскрытие флегмон – обширных гнойно-некротических процессов, распространяющихся в подкожно-жировой клетчатке.
- Пластические операции – заключаются в замещении раневых дефектов, образовавшихся после проведенного хирургического лечения, кожными трансплантатами (кожа может быть взята у самого пациента, у живого донора или у трупа).
- При категорическом отказе пациента от операции – в данном случае пациент подписывает соответствующие документы, после чего проводится консервативное лечение (которое при наличии некроза тканей и развивающегося гнойного процесса обычно малоэффективно).
- При крайне тяжелом состоянии пациента – в данном случае пациент госпитализируется в отделение реанимации, а после стабилизации функций жизненно-важных органов и систем повторно поднимается вопрос о возможности хирургического лечения.
Эндоваскулярное лечение диабетической стопы
Суть данного метода лечения заключается в следующем. Через небольшой разрез в бедренную артерию вводится специальный аппарат, представляющий собой длинную проволоку, на конце которой может быть расположена видеокамера. С его помощью производится разрушение липидной бляшки, суживающей просвет крупного кровеносного сосуда, в результате чего происходит восстановление нормального кровотока по нему и нормализация микроциркуляции в области пораженной стопы. Для предупреждения повторного образования бляшки в области сужения могут установить специальный стент.Эндоваскулярное лечение диабетической стопы показано при окклюзии (закупорке) крупных кровеносных сосудов (бедренной, подколенной и других артерий), однако при относительно нормальном состоянии микроциркуляторного русла стопы. В других случаях (при выраженных нарушениях микроциркуляции, а также при нейропатической или нейроишемической форме заболевания) восстановление нормального кровотока в крупных артериях не окажет заметного положительного эффекта.
Ампутация диабетической стопы
Ампутация – это вид хирургического вмешательства, во время которого производится удаление омертвевших тканей вместе с частью конечности. Делается это, для того чтобы предотвратить распространение гнойно-некротического процесса на здоровые участки ноги.Показаниями к ампутации при диабетической стопе являются:
- Закупорка крупной артерии с нарушением кровоснабжения нижней конечности и развитием обширного гнойно-некротического процесса.
- Закупорка нескольких артерий стопы, устранить которую не представляется возможным.
- Некроз (омертвение) одного или нескольких пальцев стопы.
- Гангрена (омертвение и нагноение тканей) в области нижней конечности.
- Наличие признаков проникновения гноеродных микроорганизмов и их токсинов из очага нагноения в кровоток (при неэффективности лечения антибиотиками).
- Прогрессирующее развитие трофических нарушений, не поддающееся консервативному лечению.
Техника операции заключается в удалении нежизнеспособных участков в пределах здоровых тканей. Удалять могут один или несколько пальцев, стопу (полностью или частично), голень или всю конечность целиком (в зависимости от уровня и выраженности поражения). После предварительной обработки операционного поля врач перерезает мягкие ткани и ушивает кровеносные сосуды, а затем с помощью специальной пилы отпиливает кости. После этого рана ушивается, а пациент переводится в отделение реанимации или хирургии для наблюдения и дальнейшего лечения.
В послеоперационном периоде обязательно назначение антибактериальных препаратов и контроль состояния культи (остатка ампутированной конечности). При появлении признаков распространении гангрены поднимается вопрос об более высокой ампутации конечности.
Осложнения и последствия диабетической стопы
 Осложнения диабетической стопы носят преимущественно инфекционный характер, что обусловлено снижением защитных свойств всего организма в целом и мягких тканей пораженной стопы в частности.
Осложнения диабетической стопы носят преимущественно инфекционный характер, что обусловлено снижением защитных свойств всего организма в целом и мягких тканей пораженной стопы в частности.Диабетическая стопа может осложниться:
- Образованием язв – их глубина и выраженность поражения мягких тканей может варьировать в значительных пределах.
- Некрозом (отмиранием) тканей – причиной некроза обычно является распространение гноеродной инфекции, однако способствовать развитию данного осложнения может нарушение кровоснабжения и иннервации тканей.
- Остеомиелитом – гнойно-некротическим поражением костной ткани, развивающимся в результате распространения инфекции из имеющихся язв.
- Патологическим переломом кости – патологический перелом возникает в результате нарушения нормальной прочности кости, при воздействии нагрузок, обычно не приводящих к каким-либо повреждениям.
- Деформацией стопы – сгибательными контрактурами пальцев (пальцы фиксируются в согнутом, скрюченном положении), мышечной атрофией (уменьшением размеров и силы мышц), деформацией свода стопы с нарушением его амортизирующей функции.
- Сепсисом – опасным для жизни состоянием, развивающимся при проникновении гноеродных микроорганизмов и их токсинов в кровоток.
Профилактика диабетической стопы
 Главным принципом в профилактике развития диабетической стопы является своевременное и адекватное лечение сахарного диабета. Поддержание уровня сахара в крови в пределах нормы позволяет предотвратить развитие данного осложнения в течение многих десятилетий, а иногда и на протяжении всей жизни пациента. Если же диабетическая стопа уже развилась, следует соблюдать ряд правил, которые помогут облегчить течение заболевания и предотвратить дальнейшее прогрессирование патологического процесса.
Главным принципом в профилактике развития диабетической стопы является своевременное и адекватное лечение сахарного диабета. Поддержание уровня сахара в крови в пределах нормы позволяет предотвратить развитие данного осложнения в течение многих десятилетий, а иногда и на протяжении всей жизни пациента. Если же диабетическая стопа уже развилась, следует соблюдать ряд правил, которые помогут облегчить течение заболевания и предотвратить дальнейшее прогрессирование патологического процесса.Профилактика диабетической стопы включает:
- Профилактическое обследование (2 – 3 раза в год) абсолютно всех пациентов с сахарным диабетом с целью своевременного выявления признаков ангиопатии или нейропатии.
- Строгую диету (пациентам следует полностью отказаться от сахара и сахаросодержащих продуктов).
- Профилактическое применение нейропротекторов (например, актовегина, который снижает негативные эффекты кислородного голодания на уровне нервных волокон).
- Коррекцию уровня глюкозы в крови с помощью инсулина и других препаратов.
- Коррекцию уровня холестерина в крови (применяются препараты из группы статинов – симвастатин, розувастатин).
Как ухаживать за ногами при диабете?
Для того чтобы предотвратить развитие диабетической стопы, а также замедлить прогрессирование уже развившегося патологического процесса, пациентам с сахарным диабетом следует научиться правильно ухаживать за своими ногами.При риске развития диабетической стопы людям рекомендуется:
- Максимально снизить нагрузку на нижние конечности (отказаться от работы, требующей длительного пребывания на ногах, стараться не поднимать тяжелые предметы и так далее).
- Своевременно отказаться от обычной обуви в пользу ортопедической.
- Не ходить босиком, особенно там, где можно легко травмировать ноги (например, в лесу, по полю и так далее).
- Ежедневно мыть ноги теплой водой с мылом с целью предотвращения развития инфекционных осложнений.
- Ежедневно смазывать ноги увлажняющим кремом (при условии, что в области нанесения крема нет глубоких язв или гнойно-некротических процессов).
- Регулярно выполнять разрабатывающие упражнения для стоп.
- При обнаружении длительно незаживающих трещин или язвочек незамедлительно обратиться к врачу.
Отзывы
Многие не понимают серьезность заболевания и продолжают вести прежнюю жизнь - а ее нужно в корне менять.
мучают многие мысли...