- Что такое аппендицит?
- Причины аппендицита
- Признаки острого аппендицита
- Хронический аппендицит
- Аппендицит у детей
- Аппендицит у беременных женщин
- Виды и стадии аппендицита
- Диагностика аппендицита
- Виды операций по удалению аппендицита
- Лечение хронического аппендицита
- Реабилитация после удаления аппендицита
- Что делать после удаления аппендицита?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
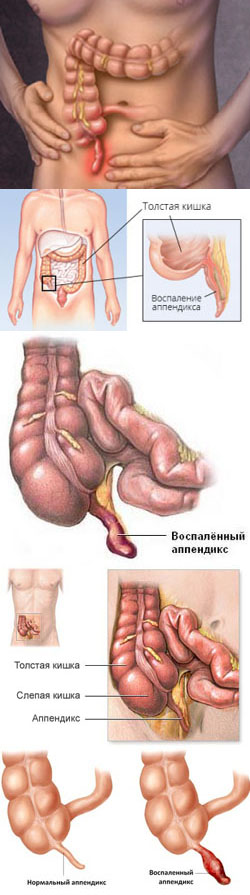
Что такое аппендицит?
 Аппендицит – это патология, при которой отмечается воспаление червеобразного отростка слепой кишки. Как правило, воспаление носит острый характер, но также может быть и хроническим. Это одна из самых распространенных острых хирургических патологий, частота, которой составляет 5 случаев на 1000 человек.
Аппендицит – это патология, при которой отмечается воспаление червеобразного отростка слепой кишки. Как правило, воспаление носит острый характер, но также может быть и хроническим. Это одна из самых распространенных острых хирургических патологий, частота, которой составляет 5 случаев на 1000 человек.Острый аппендицит составляет порядка 65 – 70 процентов всех острых заболеваний органов живота. Среди всех неотложных хирургических вмешательств на долю аппендицита приходится 60 – 80 процентов. Операцию по удалению аппендикса в европейских странах переносит примерно 10 процентов населения.
Согласно статистическим данным аппендицит является проблемой, с которой чаще всего сталкиваются молодые люди. Около 75 процентов пациентов, которым удалили аппендикс – мужчины и женщины, возраст которых не достигает 35 лет. В группу самого высокого риска входят девушки и юноши в возрасте от 15 до 19 лет. Эта патология практически не встречается у детей, которым не исполнилось года, и у пожилых людей, возраст которых превышает 70 лет. После 50 лет этот недуг встречается только у 2 процентов населения.
Женщинам аппендэктомию (удаление аппендикса) проводят чаще, чем мужчинам. В то же время, у пациентов женского пола значительно реже, чем у больных мужского пола, диагностируются осложнения.
Проблема аппендицита человечеству знакома с давних пор. Характерный след от разреза на животе был найден у египетской мумии, возраст которой датируется одиннадцатым веком. Первым, кто описал в своих работах червеобразный отросток слепой кишки, был Леонардо да Винчи. Официально этот орган был признан учеными спустя долгое время.
Термин «аппендицит» был предложен профессором из Америки в 1886 году в его работе на тему симптомов воспаления червеобразного отростка.
По одной из версий, причиной смерти известного иллюзиониста Гарри Гудини стал аппендицит. Один из трюков фокусника заключался в том, что он разрешал зрителям наносить себе сильные удары в живот. Гудини умел сильно напрягать пресс, в результате чего удары не приносили ему сильного дискомфорта. Однажды уставший после выступления иллюзионист разрешил ударить себя в живот одному из фанатов, который пробрался в гримерку. Вскоре после ударов Гудини стали беспокоить сильные боли в животе, и спустя некоторое время фокусник умер от перитонита, причиной которого был лопнувший из-за удара аппендицит.
Причины аппендицита
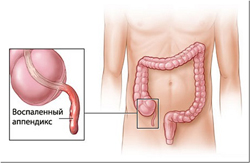 Аппендицит – это полиэтиологическое заболевание, в основе которого лежит неспецифическое воспаление. Термин «полиэтиологический» - означает, что аппендицит развивается по нескольким причинам (поли – много, этиология – причина). Особую роль в развитии аппендицита играет строение самого червеобразного отростка и его особенности.
Аппендицит – это полиэтиологическое заболевание, в основе которого лежит неспецифическое воспаление. Термин «полиэтиологический» - означает, что аппендицит развивается по нескольким причинам (поли – много, этиология – причина). Особую роль в развитии аппендицита играет строение самого червеобразного отростка и его особенности.Анатомия аппендикса
Аппендикс (синоним червеобразный отросток) представляет собой придаток слепой кишки. Размеры отростка колеблются от 3 до 9 сантиметров в длину (крайне редко могут достигать 20 сантиметров) и от 5 до 8 миллиметров в диаметре. Внутри отростка находится узкая полость, заполненная лимфатической тканью. У детей отросток шире, чем у взрослых. В своем строении аппендикс повторяет стенки тонкого кишечника.Большое скопление лимфатической ткани в просвете отростка обеспечивает ему защитную функцию. Иммунокомпетентные клетки, которые находятся в лимфатических узлах, продуцируют антитела против попавших в кишечник бактерий. Также аппендикс является резервуаром полезных бактерий и, таким образом, участвует в нормализации микрофлоры кишечника.
Причины развития острого аппендицита
В основе развития воспаления лежит действие патогенных микроорганизмов и определенных «пусковых факторов». В качестве патогенных микроорганизмов выступает кишечная условно-патогенная флора и гноеродные микроорганизмы.Условно-патогенная флора кишечника, которая в норме присутствует в просвете червеобразного отростка, но не причиняет вреда. Под действием пусковых факторов представители этой флоры активизируются, становясь патогенными. |
|
Гноеродная флора, которая под действием пусковых факторов провоцирует гнойное воспаление. | |
Специфическая флора, участвует в развитии острого аппендицита крайне редко. Для ее активации не требуются пусковые механизмы, так как эта флора первоначально является патогенной. |
|
В качестве пусковых механизмов могут выступать различные факторы, каждый из которых отражает определенную теорию развития аппендицита. Например, механический фактор является компонентом механической теории аппендицита, согласно которой он является следствием обструкции просвета аппендикса.
Теориями развития аппендицита являются:
- механическая теория;
- нервно-рефлекторная теория;
- аллергическая теория;
- сосудистая теория.
Эта теория является наиболее распространенной, так как согласно данным многочисленных исследований аппендицит развивается вследствие обструкции (закупорки) просвета червеобразного отростка. Это нарушает процесс дренирования аппендикса и ведет к резкому повышению давления внутри него. Наблюдаются явления капиллярного и венозного застоя, развитие ишемии. На фоне этого начинает активизироваться условно-патогенная флора аппендикса. Из-за отсутствия дренирования количество бактерий растет. Рост числа бактерий на фоне венозного застоя и ишемии запускает воспалительный процесс в червеобразном отростке.
Таким образом, основой для воспалительного процесса является закупорка просвета аппендикса, то есть механический фактор. В качестве этого фактора могут выступать различные патологии.
Механическими факторами, способными вызвать обтурацию просвета аппендикса, являются:
- гельминты – например, клубок аскарид может закупорить просвет кишки;
- каловые камни – часто встречаются у пожилых людей;
- спайки и рубцовые сращения;
- карциноид (медленнорастущая опухоль) червеобразного отростка;
- увеличенные лимфатические узлы также могут закрывать просвет аппендикса.
В основе этой теории лежит функциональный спазм артерий, питающих червеобразный отросток. Резкий спазм (сужение) кровеносных сосудов приводит к расстройствам кровоснабжения и питания аппендикса. Это, в свою очередь, ведет к нарушению оттока лимфы и венозной крови (развивается застой), а также к трудностям дренирования. На фоне венозного застоя наблюдаются дистрофические изменения, которые приводят к снижению защитного барьера слизистой. Ослабление защитных свойств является главным пусковым механизмом, который приводит к активации условно-патогенной флоры и развитию неспецифического воспаления в червеобразном отростке.
Аллергическая теория развития аппендицита
Данная теория считает, что в основе острого аппендицита лежат аллергические реакции третьего и четвертого типа. Всего известно пять типов аллергических реакций, каждый из которых наблюдается при определенных патологиях. Например, реакция первого типа – является аллергической реакцией анафилактического типа, которую можно наблюдать при анафилактическом шоке, крапивнице, бронхиальной астме.
Согласно аллергической теории аппендицита, при третьей и четвертой реакции гиперчувствительности имеет место ослабление защитного барьера слизистой червеобразного отростка. Это сопровождается проникновением дополнительного количества условно-патогенных бактерий из слепой кишки в просвет аппендикса. Ослабление защитных свойств с одной стороны и повышенная концентрация бактерий с другой составляет основу для развития воспаления.
Сосудистая теория развития аппендицита
В основе этой теории лежат различные нарушения сосудистого кровообращения на уровне слизистой червеобразного отростка. Эти расстройства могут быть спровоцированы как системными заболеваниями (например, васкулитом), так и местными расстройствами кровообращения (например, сосудистым спазмом). В обоих случаях в слизистой оболочке наблюдается отек и венозный застой, на фоне которых прогрессирует инфекционный процесс.
Помимо основных вышеперечисленных теорий существует и алиментарная (пищевая) теория аппендицита. Согласно ей у людей, злоупотребляющих мясной пищей с низким содержанием растительных волокон, риск развития аппендицита гораздо выше. По мнению ученых именно такой рацион провоцирует развитие «ленивого кишечника». При этом синдроме транзит кишечного содержимого существенно уменьшается, что обуславливает его застой. Длительные запоры, которые при этом формируются, ведут к снижению защитных свойств слизистой оболочки и стимулируют активацию патогенной флоры.
Признаки острого аппендицита
 Клиническая картина острого аппендицита складывается из общих и местных симптомов. Большинство признаков достаточно ярко выражены и не вызывают сомнения в диагнозе. Основным ведущим симптомом является боль – локализация и характер, которой является специфичной для аппендицита. Все симптомы, как правило, развиваются внезапно и очень быстро. Вялотекущая симптоматика не характерна для острого аппендицита.
Клиническая картина острого аппендицита складывается из общих и местных симптомов. Большинство признаков достаточно ярко выражены и не вызывают сомнения в диагнозе. Основным ведущим симптомом является боль – локализация и характер, которой является специфичной для аппендицита. Все симптомы, как правило, развиваются внезапно и очень быстро. Вялотекущая симптоматика не характерна для острого аппендицита.Симптомами острого аппендицита являются:
- боль;
- повышенная температура;
- нарушение стула и мочеиспускания.
Боль при аппендиците
Боль – это доминирующий признак острого аппендицита. Чаще всего боль появляется внезапно ночью или во второй половине дня, ближе к вечеру. При этом болевой синдром носит постоянный характер, то есть боль ощущается пациентом постоянно. Чаще всего болевой синдром умеренной выраженности. Поскольку боль обусловлена воспалительным процессом, то случаи острых и «невыносимых» болей крайне редки. В то же время, не стоит забывать что боль – это больше субъективный симптом и зависит он как от индивидуальной болевой чувствительности, так и от типа личности пациента.Для острого аппендицита характерна определенная миграция болей. Так, в первые часы заболевания боль локализуется в эпигастральной области или же носит разлитой характер (пациент ощущает боли по всему животу). У детей и подростков боль вначале заболевания может сосредотачиваться около пупка. Через несколько часов болевые ощущения спускаются в правую подвздошную ямку. С этого момента пациент жалуется на боль в правом нижнем боку. Такая миграция болевого симптома из эпигастрия в правую подвздошную область именуется симптомом Кохера. Данный диагностический признак говорит в пользу острого аппендицита, но также может указывать и на другие хирургические патологии (например, на перфоративную язву желудка).
С какой стороны локализуется аппендицит?
В большинстве случаев боли при аппендиците локализуются справа, внизу живота. Такая характеристика болевого синдрома и его эволюция характерна для классического (или же типичного) расположения червеобразного отростка. Более чем в половине случаев он расположен медиально и книзу от слепой кишки – такое положение называется нисходящим. Данное нисходящее положение и обеспечивает локализацию болей справа и внизу живота.Однако известны и так называемые атипичные положения аппендикса, которые дают иную клиническую картину болевого синдрома.
Ретроцекальное расположение | Аппендикс находится за слепой кишкой. | Боль локализуется также справа, но носит она приглушенный и тупой характер. |
Восходящее (или же подпеченочное) положение | Червеобразный отросток направлен не вниз, а вверх. | Болевой синдром ощущается пациентом справа, но не внизу живота, в верхней его части. Иногда боль локализуется под реберной дугой, непосредственно под печенью. |
Тазовое положение | Аппендикс располагается в малом тазу. | Боли носят колющий или ноющий характер, могут локализовываться внизу живота справа или над лобком. Часто имитируют воспаление внутренних половых органов. |
Левосторонне положение | Наблюдается крайне редко при левостороннем положении слепой кишки. | Боли локализуются в левой подвздошной ямке, то есть внизу живота слева. |
Медиальное положение | Червеобразный отросток смещен к срединной линии. | Боли отличаются своей выраженной интенсивностью и бурным началом. Сначала они носят разлитой характер, а потом сосредотачиваются около пупка. Аппендикулярные симптомы выражены максимально. |
При атипичном положении червеобразного отростка боли могут иррадиировать (отдавать) в поясничную, паховую или ректальную область.
Температура и другие общие симптомы при остром аппендиците
Повышенная температура при остром аппендиците является проявлением общего интоксикационного синдрома. В 8 случаев из 10 наблюдается повышение температуры тела в пределах 37 – 38 градусов. В редких случаях температура поднимается выше 38 градусов или же остается в пределах нормы.Повышенной температуре сопутствует слабость, вялость, ощущение разбитости. Нередко она сопровождается тошнотой и однократной рвотой. Рвота в целом не характерна для аппендицита и может наблюдаться максимум два раза. При этом она носит рефлекторный характер и не приносит облегчения.
Все вышеописанные симптомы являются следствием формирования инфекционного очага в червеобразном отростке. Этот очаг является результатом инфильтрации (пропитывания) стенок аппендикса вирулентными бактериями. Изначально инфекционный очаг небольшой и общие симптомы развиваются вследствие рефлекторно-висцеральных реакций. Подобная реакция пищеварительного тракта на рядом расположенный воспалительный процесс обуславливает такие общие симптомы как сухость во рту, повышенная температура, рефлекторная рвота, умеренное вздутие живота. Состояние пациента при этом оценивается как умеренное. Позднее, при развитии многочисленных осложнений и распространении инфекционного процесса, симптомы прогрессируют уже на фоне эндогенной интоксикации.
Нарушение стула и мочеиспускания при остром аппендиците
При остром аппендиците стул, как правило, не нарушен. Также крайне редко наблюдаются дизурические расстройства в виде болезненного и затрудненного мочеиспускания. В основном эти симптомы наблюдаются при атипичном положении червеобразного отростка, когда он граничит с мочевым пузырем, мочеиспускательным каналом или прямой кишкой.Перитонит и другие осложнения при остром аппендиците
Не прооперированный вовремя аппендицит может осложниться местным или разлитым перитонитом. Также могут развиваться абсцессы червеобразного отростка, инфильтраты, флегмоны и пилефлебиты. Наибольшую опасность представляет собой разрыв аппендикса с излитием патологического содержимого в брюшную полость. Распространение гнойного содержимого в брюшную полость сопровождается развитием эндогенной интоксикации.Осложнениями при аппендиците являются:
- перитонит;
- аппендикулярный инфильтрат;
- абсцесс.
Перитонит – это осложнение аппендицита, при котором развивается воспаление брюшины. Брюшиной называется тонкий листок серозной ткани, покрывающий внутренние органы. Развивается перитонит вследствие разрыва аппендикса, что сопровождается проникновением гноя в брюшную полость. В момент, когда это происходит, состояние пациента резко ухудшается.
Главным симптомом является боль. Но в отличие от аппендицита боли не имеют четкой локализации, а носят разлитой характер. Интенсивность болей очень сильная, невыносимая. Пациент находится в характерной для перитонита позе эмбриона – лежа на боку с согнутыми в коленях и подведенными к животу ногами. Кожные покровы пациента бледные, иногда даже мраморные. Выраженному болевому синдрому сопутствует многократная рвота, которая не приносит облегчения, падение артериального давления, частый пульс, повышение температуры тела до 39 градусов.
Клиническая картина перитонита зависит от площади пораженной при этом брюшины. Различают местный, распространенный и отграниченный перитонит. Местный перитонит занимает лишь один анатомический отдел брюшной полости. Чаще всего он затрагивает брюшину вокруг червеобразного отростка. Распространенный перитонит занимает от двух до пяти анатомических областей. В данном случае воспалительный процесс охватывает не только червеобразный отросток, но и область слепой и сигмовидной кишки. Тотальный перитонит затрагивает всю брюшную полость и является критическим состоянием в хирургии.
Лечение перитонита исключительно хирургическое. Во время оперативного вмешательства находят и удаляют источник перитонита, то есть воспаленный и лопнувший аппендикс. После этого саму брюшину промывают несколько раз антисептическими растворами. Операция заканчивается дренированием брюшной полости. При этом во время операции в брюшную полость вставляют резиновые трубки для дренажа, через которые в послеоперационный период осуществляют промывание брюшной полости.
Аппендикулярный инфильтрат
Инфильтратом называется конгломерат спаянных между собой органов, которые окружают аппендикс. Таким образом, аппендикулярный инфильтрат включает в себя слепую кишку, часть сигмовидной кишки, большой сальник, а иногда и придатки матки (яичники, маточные трубы). Развивается данный инфильтрат как защитная реакция на распространение воспалительного процесса. Когда аппендикс лопается, находящееся в нем содержимое попадает в брюшную полость. Чтобы оно не распространялось далее на всю брюшную полость с развитием разлитого перитонита, воспалительный процесс локализуется вышеперечисленными органами.
Развивается инфильтрат на пятый день от начала заболевания. Изначально клиническая картина повторяет симптомы острого аппендицита - присутствует боль, умеренное повышение температуры. Однако на 2 – 3 день от начала заболевания боли начинают стихать, температура снижается до нормы. На 4 – 5 день на фоне слабовыраженного болевого синдрома в правой подвздошной области пальпируется (ощупывается) плотное, болезненное и малоподвижное образование. Если врач пальпирует такого рода образование у пациента, то необходимо провести дифференциальную диагностику с опухолью слепой кишки.
Лечение инфильтрата полностью консервативное, то есть только на основе медикаментов. Назначается постельный режим, диета и антибиотикотерапия. Ввиду повышенного риска рецидива (повторного обострения) после 3 месяцев консервативного лечения показано удаление аппендикса.
Абсцесс
Абсцессом называется ограниченное скопление гноя. Он может развиваться как при остром аппендиците, так и при хроническом. Локализация абсцесса зависит от изначального положения червеобразного отростка. Так, абсцесс может быть тазовым, поддиафрагмальным или межкишечным. Чаще всего встречается тазовый абсцесс, поскольку гнойный экссудат под действием силы тяжести скапливается в самых нижних отделах. Боли при тазовом абсцессе локализуются в области промежности. Сопровождаются они ложными позывами к дефекации и затрудненным мочеиспусканием.
Поддиафрагмальный абсцесс локализуется в верхних отделах эпигастрия, под диафрагмой. Боли при этом располагаются в нижней части грудной клетки. Они усиливаются при глубоком вздохе, кашле, одышке. При межкишечном абсцессе боли ощущаются пациентом глубоко внутри живота. Из-за спаивания между собой петель кишечника может наблюдаться кишечная непроходимость, при которой отмечаются длительные запоры.
Лечатся абсцессы исключительно оперативным методом путем вскрытия гнойника через разрез на передней брюшной стенке.
Хронический аппендицит
 Хронический аппендицит представлен длительным вялотекущим воспалительным процессом в червеобразном отростке. Из всех диагностируемых патологий аппендикса хроническая форма встречается примерно в одном проценте случаев и обнаруживается чаще у молодых женщин. Из-за стертой клинической картины со слабовыраженными симптомами заболевания обнаружение хронического аппендицита затруднено.
Хронический аппендицит представлен длительным вялотекущим воспалительным процессом в червеобразном отростке. Из всех диагностируемых патологий аппендикса хроническая форма встречается примерно в одном проценте случаев и обнаруживается чаще у молодых женщин. Из-за стертой клинической картины со слабовыраженными симптомами заболевания обнаружение хронического аппендицита затруднено.В зависимости от этиопатогенеза (причины и механизма развития) выделяют три формы хронического воспаления червеобразного отростка.
К патогенетическим формам хронического аппендицита относятся:
- первичная форма;
- резидуальная (остаточная) форма;
- рецидивирующая форма.
Первичная форма хронического аппендицита является вялотекущим воспалением отростка, которое развивалось с самого начала болезни. В условиях сниженной иммунной защиты организма воспалительные процессы слабо выражены. Это объясняет отсутствие острых приступов аппендицита.
Резидуальная форма хронического аппендицита
Резидуальная форма хронического аппендицита развивается на фоне перенесенного острого воспаления отростка. Это происходит, когда острый приступ аппендицита купируется самостоятельно или медикаментозно без применения оперативного вмешательства. В результате острого воспаления в брюшной полости нередко остается множество спаек. Они становятся причиной ноющих, тупых болей в области слепой кишки и аппендикса.
Рецидивирующая форма хронического аппендицита
Рецидивирующая форма хронического аппендицита может появиться после перенесенной операции по удалению червеобразного отростка. Воспалительный процесс развивается в культе червеобразного отростка и нередко переходит на слепую кишку и окружающие ткани. Рецидивы (повторные обострения) обычно наблюдаются, когда оставшаяся культя отростка длиннее 2 сантиметров.
Существует множество факторов риска, которые способствуют развитию хронических форм аппендицита.
К факторам риска развития хронического аппендицита относятся:
- переохлаждение организма;
- психоэмоциональный стресс;
- ожирение;
- курение;
- злоупотребление алкоголем;
- неправильное питание;
- высокая физическая нагрузка;
- запоры;
- хронические болезни (сахарный диабет, гепатиты);
- возрастная группа старше 70 лет и младше 2 – 3 лет.
Причины развития хронического аппендицита
Главную роль в развитии хронического аппендицита играет сбой иммунной системы и патология системы кровообращения. Следствием этого выступает нарушение трофики (питания) тканей червеобразного отростка и активация патологической микрофлоры кишечника. В таких условиях воспалительный процесс может сохраняться длительное время, обеспечивая хронизацию аппендицита. При этом происходит активное разрастание соединительной ткани с образованием множества спаек и утолщением стенок отростка.Спаечный процесс может присутствовать как между органами брюшной полости, так и внутри самого аппендикса, вызывая его деформацию и облитерацию (закупорку просвета). Исходя из этого, выделяют несколько морфологических форм хронического аппендицита.
Морфологическими формами хронического аппендицита являются:
- водянка червеобразного отростка;
- мукоцеле червеобразного отростка;
- эмпиема червеобразного отростка;
- фибропластический аппендицит.
Фибропластический аппендицит представляет собой разрастание фиброзной ткани в стенке аппендикса. Это ведет к ее утолщению и увеличению отростка.
Признаки хронического аппендицита
Клинические признаки хронического аппендицита достаточно изменчивы и полиморфны, но в целом составляют картину вялотекущей формы воспаления червеобразного отростка. Приступы обострения и периоды ремиссий, которыми они постепенно сменяются, проявляются своими характерными симптомами заболевания.Симптомами приступов обострения хронического аппендицита являются:
- боль в правой подвздошной области, усиливающаяся в случае повышения внутрибрюшного давления;
- рези в области живота;
- тошнота;
- рвота;
- диарея;
- периодический метеоризм;
- температура тела в пределах 37,5 градусов.
Неправильное питание также приводит к усилению болевого синдрома. У пациентов женского пола обострения могут наступать в периоды менструаций.
К симптомам периода ремиссии хронического аппендицита относятся:
- слабый болевой синдром;
- сниженный аппетит;
- эмоциональная лабильность с повышенной раздражительностью;
- нарушения сна;
- снижение мышечного тонуса передней стенки живота справа.
В своей практике врачи используют несколько объективных симптомов, которые помогают в диагностике хронического аппендицита.
Симптом Ровзинга | Пальпация правой подвздошной области приводит к иррадиации (отдаче) боли в противоположную сторону. |
Симптом Ситковского | Перемещение больного в положение лежа на левый бок приводит к возникновению или усилению болевого синдрома в области воспаленного аппендикса. |
Симптом Образцова | Попытка поднять выпрямленную в коленном суставе правую ногу вызывает или усиливает болевой синдром. |
Симптом Пржевальского | Если поднять выпрямленные в коленных суставах ноги и удерживать некоторое время, то правая нога начинает уставать быстрее. |
Симптом Волковича | Пальпация передней стенки живота выявляет разницу в тонусе мышц правой и левой части. |
Все клинические признаки хронического аппендицита могут наблюдаться у пациента в течение многих лет, но всегда остается определенный риск перехода болезни в острый аппендицит.
Аппендицит у детей
 Согласно статистическим данным аппендицит встречается у детей любого возраста, начиная с момента рождения. Однако некоторые специалисты уверены, что аппендицит не характерен для детей до четырехлетнего возраста. Объясняется это анатомическими особенностями червеобразного отростка у малышей. Так, у взрослых сообщение между слепой кишкой и червеобразным отростком очень узкое, что создает условия для застоя.
Согласно статистическим данным аппендицит встречается у детей любого возраста, начиная с момента рождения. Однако некоторые специалисты уверены, что аппендицит не характерен для детей до четырехлетнего возраста. Объясняется это анатомическими особенностями червеобразного отростка у малышей. Так, у взрослых сообщение между слепой кишкой и червеобразным отростком очень узкое, что создает условия для застоя. При малейшем воспалении жидкость, которая скапливается в просвете отростка, с трудом отходит из него. Это создает условия для ее застаивания и воспаления. У детей же условий для застоя практически нет, так как слепая кишка, воронкообразно сужаясь, сразу переходит в аппендикс. Между ними нет даже сфинктера, который имеется у взрослых. Именно поэтому случаи острого аппендицита у детей до 4 – 5 лет исключительно редки. Однако с возрастом эти анатомические особенности претерпевают изменения, и уже к 7 годам червеобразный отросток у детей становится идентичным взрослому.
Симптомы острого аппендицита у детей
Главным отличием клинической картины острого аппендицита у детей является преобладание общих интоксикационных признаков над местными. Данная особенность обусловлена, в первую очередь, возрастом ребенка и степенью возбудимости нервной системы. Надо сразу отметить, что выраженность общих симптомов характерна не только для острого аппендицита, но и для других хирургических патологий.Начинается болезнь внезапно с резкого ухудшения самочувствия ребенка и повышения температуры до 38 – 39 градусов (в то время как для взрослых характерен только субфебрилитет, то есть не очень сильное повышение температуры). Отмечается многократная рвота, расстройство кишечника в виде частого и жидкого стула. Все эти симптомы (рвота, температура, понос) наводят врача на мысль о кишечной инфекции.
Специфическая симптоматика острого аппендицита у детей также обусловлена наличием абдоминального синдрома. Этот синдром встречается не только при аппендиците, но и при пневмонии, гриппе, скарлатине и других заболеваниях. Проявляется он очень сильными и разлитыми (по всему животу) болями. У маленьких детей боли часто сконцентрированы около пупка, что опять же затрудняет быструю диагностику острого аппендицита.
Симптомами острого аппендицита у детей являются:
- частый, жидкий и неоформленный стул;
- многократная рвота;
- сильная, разлитая боль по всему животу либо боль возле пупка;
- повышение температуры до 39 градусов;
- сильное вздутие живота.
Особенности клинической картины острого аппендицита у детей
Кроме преобладания общей симптоматики над местной, острый аппендицит у детей характеризуется рядом особенностей.К особенностям развития острого аппендицита у детей относятся:
- наличие «светлого промежутка»;
- атипичные положения червеобразного отростка;
- выраженный интоксикационный синдром.
Светлым промежутком называется период времени, для которого характерно резкое исчезновение всех симптомов. Развивается он в период между разрывом аппендикса и развитием перитонита. Изначально клиническая картина ничем не отличается - присутствуют интенсивные разлитые боли, многократная рвота, повышенная температура.
Не оказанная вовремя помощь приводит к разрыву червеобразного отростка и развитию перитонита. Однако после разрыва аппендикса все боли исчезают, и наступает период затишья. Кажется, будто бы ребенок выздоравливает, что является серьезным заблуждением. Через 10 - 12 часов развивается клиника местного или разлитого перитонита с развитием многочисленных осложнений. Объясняется феномен светлого промежутка омертвением нервных окончаний в аппендиксе, в результате чего и отсутствуют боли при его деструкции.
Атипичные положения червеобразного отростка
У детей в связи с незавершением роста организма атипичные положения червеобразного отростка встречаются гораздо чаще. Довольно часто встречается высокое положение аппендикса, когда он и прямая кишка располагаются под печенью. В данном случае болезненность и напряжение мышц живота диагностируются не в правом подвздошном пространстве, а в правом подреберье. Такая локализация болей вместе со рвотой часто имитирует клинику острого холецистита. Также червеобразный отросток может располагаться ретроцекально, то есть за слепой кишкой. Напряжение мышц живота в данном случае отсутствует, но зато присутствуют боли в поясничной области.
Выраженный интоксикационный синдром
Выраженный интоксикационный синдром – еще одна особенность детского острого аппендицита. Вне зависимости от формы и стадии развития аппендицита, у детей наблюдается очень высокая температура. В то время как у взрослых температура в 39 градусов может наблюдаться только при деструктивных формах аппендицита, у детей лихорадка сопутствует даже катаральным формам аппендицита.Диагностика острого аппендицита у детей
Диагностика острого аппендицита затруднена и в силу особенностей психомоторного развития. Дети редко предъявляют жалобы, не могут рассказать эволюцию болей, что именно и где болит. В основном они плачут, но плач может быть обусловлен и страхом перед белым халатом и тем, что незнакомые люди задают ему странные вопросы. Поэтому большинство жалоб и подробности развития болезни необходимо выяснять у родителей.Осматривать ребенка необходимо в теплом помещении, после того как с ним был установлен хотя бы незначительный контакт. Пальпировать также необходимо теплыми руками, чтобы не спровоцировать дополнительный стресс для ребенка. Однако непосредственно перед пальпированием необходимо обратить внимание на положение ребенка в кровати. Как правило, они лежат на правом боку с приведенными к животу ногами. Дети спокойные, не мечутся (только если это не малыш 4 – 5 лет), но при попытке взять их на руки они оказывают сопротивление. Объясняется это тем, что поднятие ребенка провоцирует усиление болей в животе.
Для аппендицита не характерно возбуждение ребенка, когда он крутится, вертится, лезет на кушетку и слезает с нее. Если ребенок проявляет такое поведение, то аппендицит в таком случае исключается. Врач осматривает не только живот, но и всего ребенка в целом. Кожные покровы осматриваются на предмет сыпи, горло на предмет воспаления, легкие прослушиваются на наличие хрипов. Это делается для проведения дифференциальной диагностики. Необходимо помнить, что абдоминальный синдром сопутствует большинству детских заболеваний.
Пальпация живота не сопровождается вопросами «больно ли?», ведь, как правило, ответ написан на лице ребенка. Также ответы детей часто бывают необъективными, они могут повторять за врачом любой вопрос - «больно?» - «больно», «не больно?» - «не больно». Большинство детей панически боятся больницы и поэтому скрывают свои жалобы, только бы поскорей избавится от врача.
Начинать пальпацию надо с наименее болезненной части, то есть с левой подвздошной ямки. Далее, следуя по часовой стрелке, врач поднимается в левое подреберье, эпигастральную область, правое подреберье и спускается в правую подвздошную ямку. Пальпируя каждый отдел, врач наблюдает за выражением лица и реакцией ребенка.
При остром аппендиците живот ребенка умеренно вздут, а в правом нижнем отделе отмечается умеренное напряжение мышц. Потом необходимо попросить ребенка повернуться на левый бок и внимательно следить за тем как он это делает. Если при этом он кряхтит и держится рукой за правый бок, то это считается положительным симптомом Ровзинга (данный симптом говорит в пользу аппендицита).
Симптом раздражения брюшины (симптом Щеткина-Блюмберга) – редко удается выявить у детей, поскольку ребенок не может сказать, когда у него больше болит – до или после надавливания. Более того, часто при попытке надавливания на правую подвздошную ямку, ребенок отталкивает руку врача. Зато у детей нередко удается выявить другой аппендикулярный симптом – симптом подтягивания ножки. Проявляется он в том, что когда врач надавливает на правую подвздошную область, ребенок не только пытается оттолкнуть руку врача, но одновременно и подтягивает правую ножку к животу.
Аппендицит у беременных женщин
 По данным статистики аппендицит при беременности встречается с частотой от 0,03 до 5,2 процентов. Это часто встречающееся хирургическое заболевание беременных женщин, которое угрожает как жизни матери, так и ребенку.
По данным статистики аппендицит при беременности встречается с частотой от 0,03 до 5,2 процентов. Это часто встречающееся хирургическое заболевание беременных женщин, которое угрожает как жизни матери, так и ребенку.На первую половину беременности приходится более 75 процентов случаев, при этом 22 из них отводится на первый триместр и 53 - на второй. Острый аппендицит на третьем триместре беременности регистрируется в 15 процентах случаев и в 10 процентах случаев данное заболевание встречается в раннем послеродовом периоде.
Симптомы острого аппендицита у беременных женщин
В зависимости от срока беременности клиническая картина острого аппендицита приобретает свои особенности. Так, на первом триместре (в первые три месяца) симптоматика аппендицита ничем не отличается. Однако по мере увеличения сроков беременности возникают трудности в диагностике. Растущая матка смещает своим объемом внутренние органы, в том числе и слепую кишку с червеобразным отростком. Они могут перекрываться маткой или же смещаться кверху. Поэтому локализация болей при аппендиците у беременных женщин несколько иная.Часто боли присутствуют в правом подреберье или мезогастрии, в то время как защитное напряжение мышц брюшной стенки полностью отсутствует. Диагностику также затрудняет наличие у беременных физиологического лейкоцитоза. Все это приводит к тому, что правильный диагноз на догоспитальном этапе ставится только 40 процентам женщин. Остальным же ставится предварительный диагноз – угроза преждевременного прерывания беременности.
Диагностика острого аппендицита при беременности
Несмотря на стертую клиническую картину женщины с подозрением на аппендицит должны быть в срочном порядке госпитализированы для дальнейшего наблюдения.Диагностика заключается в тщательном сборе анамнеза, осмотре и пальпации. Врач должен уточнить, как началась болезнь, и как эволюционировали симптомы. Такие симптомы как тошнота и рвота не имеют диагностической ценности, поскольку могут быть обусловлены токсикозом.
Пальпация беременной пациентки с подозрением на аппендицит проводится в положении лежа на левом боку. Это позволяет с большей вероятностью спровоцировать локальную болезненность в правой подвздошной области. Большое диагностическое значение приобретает ультразвуковое исследование (УЗИ). Оно помогает исключить другую хирургическую патологию и угрозу прерывания беременности. Для более четкой визуализации червеобразного отростка сегодня применяется метод дозированной компрессии линейным датчиком в правом нижнем квадрате живота (место локализации аппендикса). Это метод позволяет выявить воспаление отростка еще до развития деструктивных осложнений. Тем не менее, метод дозированной компрессии не позволяет диагностировать со 100 процентной точностью острый аппендицит у беременных.
Поэтому большее значение в диагностике приобретает экстренная лапароскопия. Еще до недавнего времени беременность была противопоказанием к лапароскопии. Однако если сопоставить риски осложнений после лапароскопии и при хирургическом вмешательстве, то диагностическая лапароскопия является наиболее предпочитаемым вариантом. Частота осложнений при проведении этой процедуры составляет менее 0,75 процентов, тогда как проведение операций в 25 процентах осложняется преждевременными родами. В то же время, если не предпринимать ни диагностической лапароскопии, ни оперативного вмешательства, разрыв аппендикса ведет к серьезным (иногда летальным) осложнениям в 100 процентах случаев.
Осложнения острого аппендицита при беременности
Даже вовремя диагностированный и прооперированный острый аппендицит влечет за собой последствия для мамы и плода. Так, риск преждевременных родов при неосложненном аппендиците составляет от 2 до 12 процентов, тогда как при разрыве аппендикса достигает 50 процентов. Уже после аппендэктомии существует риск развития инфекционных осложнений.Осложнениями острого аппендицита при беременности являются:
- инфекционные процессы - при катаральном аппендиците встречаются в 15 процентах случаев, при разрыве аппендикса - в 90;
- кишечная непроходимость – 20 процентов случаев;
- преждевременное прерывание беременности после аппендэктомии – 25 процентов;
- материнская летальность – 16 процентов при разрывах аппендикса и перитоните, 0 процентов при неосложненном аппендиците.
Виды и стадии аппендицита
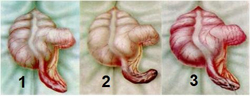 Существует несколько видов аппендицита, которые, по сути, являются его стадиями. Известно, что острый аппендицит в своем развитии проходит четыре стадии - катаральную (отечную), гнойную, флегмонозную и стадию разрыва. Для каждой из этих стадий характерны свои клинические проявления. С первыми двумя стадиями врачи-хирурги встречаются чаще, последняя стадия (стадия разрыва) сопровождается развитием многочисленных осложнений.
Существует несколько видов аппендицита, которые, по сути, являются его стадиями. Известно, что острый аппендицит в своем развитии проходит четыре стадии - катаральную (отечную), гнойную, флегмонозную и стадию разрыва. Для каждой из этих стадий характерны свои клинические проявления. С первыми двумя стадиями врачи-хирурги встречаются чаще, последняя стадия (стадия разрыва) сопровождается развитием многочисленных осложнений.Стадиями острого аппендицита являются:
- катаральный аппендицит;
- гнойный аппендицит;
- гангренозный аппендицит;
- стадия разрыва аппендикса.
Катаральный аппендицит
Эта форма аппендицита характеризуется развитием отека (катар – означает отек, отсюда и название) в слизистой аппендикса. Слизистая оболочка отекает, утолщается, в результате чего просвет аппендикса сужается. Из-за этого сам отросток увеличивается в размерах, а давление в нем повышается. Это провоцирует развитие умеренного болевого синдрома и незначительных диспепсических расстройств - сухости во рту, легкой тошноты, вздутия. Дальнейшее развитие воспалительного процесса может происходить по двум вариантам. В первом случае воспалительный процесс самоликвидируется и не развивается далее. Данный вариант отмечается при хорошем и крепком иммунитете, когда организм способен мобилизовать все свои силы и устранить воспаление. Во втором случае воспалительный процесс продолжается и переходит во вторую стадию. Длительность катарального аппендицита составляет до 6 часов.Из-за стертых симптомов, неярко выраженной клинической картины и отсутствия аппендикулярных симптомов диагностика аппендицита на этой стадии затруднена. Лабораторные исследования выявляют умеренный лейкоцитоз (до 12 x 109) и повышение СОЭ (скорости оседания эритроцитов).
Гнойный аппендицит
Данная стадия характеризуется развитием гнойного воспаления в стенках аппендикса. Воспалительный процесс при этом ограничивается не только слизистой оболочкой, но и охватывает другие слои отростка. В самой же полости скапливается гной, который постепенно пропитывает весь аппендикс. В результате этого он еще больше увеличивается в размерах и становится напряженным. Это обуславливает усиление болевого синдрома. Также из-за того, что воспаление перекидывается на брюшину, боль перестает быть разлитой и сосредотачивается в правой подвздошной ямке. В то же время, гнойный процесс становится причиной таких симптомов как повышение температуры, озноб, слабость. Поэтому симптомами гнойного аппендицита являются лихорадка, тошнота, боли справа и внизу живота. Развивается гнойный аппендицит спустя 6 – 24 часа после начала заболевания.Из-за того что воспалительный процесс охватывает все слои аппендикса и перекидывается на брюшину, в клинической картине появляются симптомы раздражения брюшины. Это, а также лабораторные данные (выраженный лейкоцитоз) облегчают диагностику аппендицита на данной стадии.
Гангренозный аппендицит
Гангренозный аппендицит развивается на 2 – 3 сутки от начала заболевания, то есть спустя 24 – 72 часа. На этой стадии происходит некроз (омертвение) слоев аппендикса, а также проходящих в нем нервных окончаний и сосудов. Иногда в этот период может отмечаться регрессия всех симптомов, а именно - боли, тошноты, рвоты. Создается впечатление, что больной выздоравливает. Данный момент в клинической картине называется еще периодом «мнимого благополучия» или же периодом «светлого окна». Объясняется он тем, что вместе со всеми оболочками некрозу подвергаются и нервные окончания. Это и обуславливает уменьшение болевого синдрома.На самом же деле в данный момент больной начинает резко слабеть. Омертвевшие ткани распадаются на клетки (продукты распада), а те с током крови разносятся по всему организму. В результате этого развивается мощная интоксикация организма. Температура тела достигает 39 – 40 градусов, давление падает менее 90 миллиметров ртутного столба, а пульс учащается более 100 ударов в минуту. Однако иногда температура у пациентов с гангренозной формой аппендицита может и отсутствовать. При этом наблюдается симптом «токсических ножниц», когда на фоне нормальной температуры пульс достигает 120 ударов в минуту. Несмотря на то, что боль немного приглушается, пациент очень слаб. Он страдает от многократной рвоты, которая не приносится ему облегчения. Частая рвота становится причиной обезвоживания организма.
При осмотре пациента выявляются бледно-серые кожные покровы, сухой и обложенный серым налетом язык. Мышечное напряжение распространяется на весь живот, а перистальтика кишечника отсутствует. Это делает живот пациента не только болезненным, но еще твердым и вздутым.
Данная форма аппендицита может привести к летальным осложнениям, таким как сепсис и септический тромбофлебит. Если пациента на данной стадии экстренно не прооперировать, то аппендикс лопается, и его гнойное содержимое попадает в брюшную полость.
Стадия разрыва аппендикса
Стадия разрыва сопровождается нарушением целостности аппендикса и проникновением гноя в брюшную полость. Следствием этого является распространение инфекции по слоям брюшины и ее воспаление. Воспаление листков брюшины в медицине называется перитонитом. Развитие перитонита является экстренным состоянием в хирургии, которое требует незамедлительного хирургического вмешательства.При перитоните состояние пациента доходит до критического - давление падает, пульс учащается, а сознание затуманивается. Нередко пациенты становятся заторможенными, лежа в постели не в состоянии ответить на вопросы. Кожа становится бледно-серой, язык покрывается коричневым налетом. Несмотря на такое критическое состояние отмечается ослабление болевого синдрома, что является неблагоприятным признаком.